Что такое фурункул на шее. Какие бывают стадии развития фурункула. Как правильно лечить фурункул в домашних условиях. Когда необходимо обратиться к врачу при фурункуле на шее. Какие осложнения могут возникнуть при неправильном лечении фурункула.
Что такое фурункул на шее
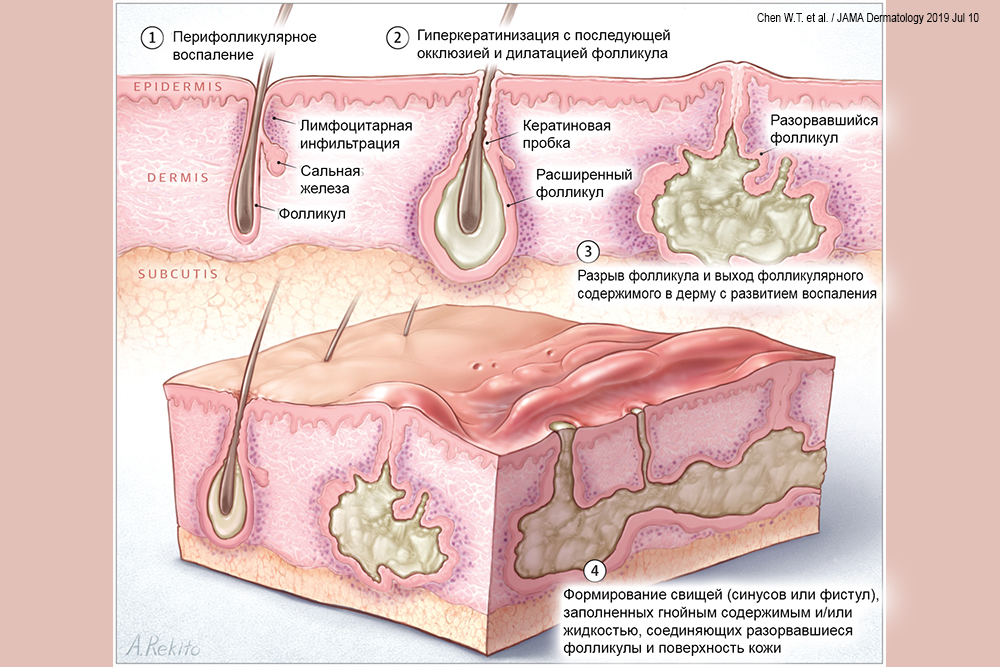
Фурункул представляет собой острое гнойно-некротическое воспаление волосяного фолликула и окружающих тканей. Наиболее часто фурункулы локализуются на коже лица, шеи, подмышечных впадин, ягодиц и других участков с волосяным покровом.
Основным возбудителем фурункула является золотистый стафилококк (Staphylococcus aureus). Этот микроорганизм относится к условно-патогенной микрофлоре и в норме обитает на коже человека. При снижении местного или общего иммунитета стафилококк может проникнуть в волосяной фолликул и вызвать воспаление.
Причины возникновения фурункула на шее
Основные факторы, способствующие образованию фурункула на шее:
- Снижение иммунитета
- Нарушение правил личной гигиены
- Микротравмы кожи (царапины, ссадины)
- Повышенная потливость
- Сахарный диабет
- Авитаминоз
- Стрессы
- Переохлаждение
Также появлению фурункулов могут способствовать некоторые кожные заболевания, например, себорея или фолликулит. При этих состояниях нарушается защитная функция кожи, что облегчает проникновение инфекции.
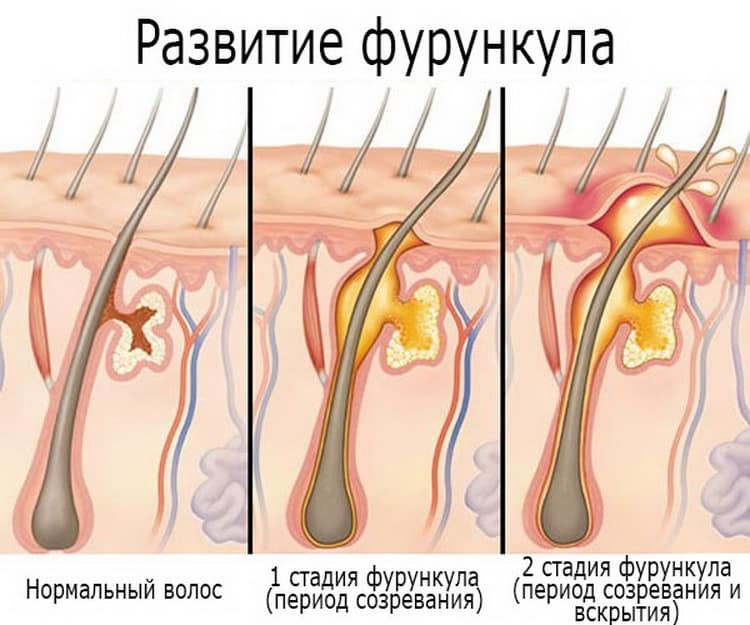
Стадии развития фурункула
В развитии фурункула выделяют несколько последовательных стадий:
1. Стадия инфильтрации
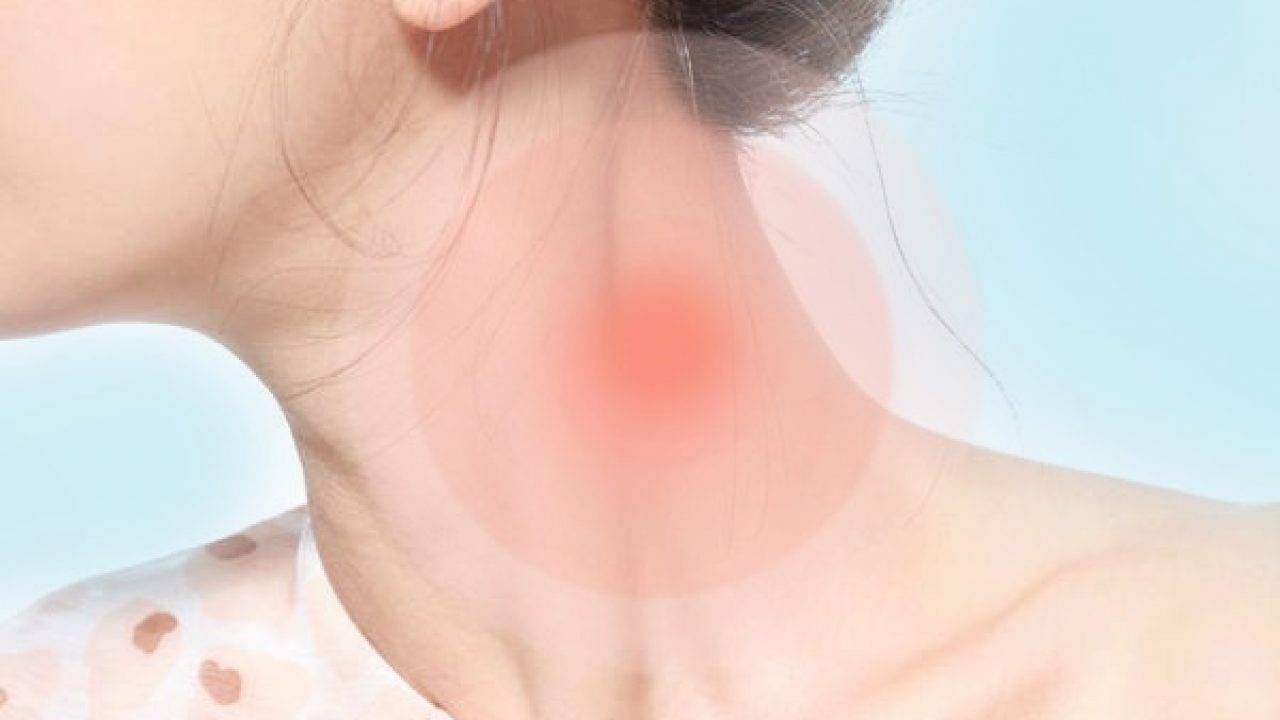
На этой стадии в области волосяного фолликула появляется небольшое болезненное уплотнение красного цвета. Кожа над ним становится отечной и напряженной. Длительность стадии — 1-2 дня.
2. Стадия абсцедирования
Воспалительный инфильтрат увеличивается в размерах, усиливается болезненность. В центре фурункула формируется гнойно-некротический стержень. Общее состояние ухудшается, может повышаться температура тела. Продолжительность — 3-4 дня.
3. Стадия прорыва гнойника
Происходит самопроизвольное или искусственное вскрытие фурункула с выделением гнойно-некротических масс. Болевые ощущения уменьшаются. Длится 1-2 дня.
4. Стадия заживления
После отторжения некротического стержня начинается процесс заживления с образованием рубца на месте фурункула. Продолжительность — 5-10 дней.
Симптомы фурункула на шее
Основные проявления фурункула на шее:
- Болезненное уплотнение красного цвета
- Отек и гиперемия окружающих тканей
- Усиление боли при надавливании
- Ограничение подвижности шеи
- Повышение температуры тела
- Общее недомогание, слабость
На более поздних стадиях в центре фурункула формируется гнойно-некротический стержень. При его отторжении образуется кратерообразная язва с гнойным отделяемым.

Диагностика фурункула на шее
Диагноз фурункула обычно не вызывает затруднений и ставится на основании характерной клинической картины. При осмотре врач оценивает:
- Размер и стадию развития фурункула
- Выраженность воспалительных изменений
- Наличие регионарного лимфаденита
- Общее состояние пациента
При необходимости могут быть назначены дополнительные исследования:
- Общий анализ крови
- Бактериологическое исследование гнойного отделяемого
- УЗИ мягких тканей шеи
Это позволяет уточнить диагноз, определить возбудителя инфекции и его чувствительность к антибиотикам.
Лечение фурункула на шее
Тактика лечения фурункула зависит от стадии его развития. Основные принципы терапии:
На стадии инфильтрации:
- Антисептическая обработка кожи (70% спирт, хлоргексидин)
- Нанесение мазей с антибактериальным действием (Левомеколь, Банеоцин)
- УВЧ-терапия для ускорения созревания фурункула
На стадии абсцедирования:
- Хирургическое вскрытие и дренирование гнойника
- Системная антибиотикотерапия
- Наложение повязок с гипертоническим раствором
На стадии заживления:
- Обработка раны антисептиками
- Мази, ускоряющие регенерацию (Солкосерил, Актовегин)
- Физиотерапевтические процедуры
Важно! Категорически запрещается выдавливать фурункул самостоятельно. Это может привести к распространению инфекции и серьезным осложнениям.
Когда необходимо обратиться к врачу
Незамедлительная консультация врача требуется в следующих случаях:
- Фурункул расположен на лице или шее
- Сильная боль и выраженный отек
- Высокая температура тела (выше 38°C)
- Увеличение лимфатических узлов
- Появление красных полос на коже вокруг фурункула
- Наличие сопутствующих заболеваний (диабет, иммунодефицит)
В этих ситуациях высок риск развития осложнений, поэтому требуется срочное медицинское вмешательство.
Возможные осложнения
При несвоевременном или неправильном лечении фурункула на шее могут развиться следующие осложнения:
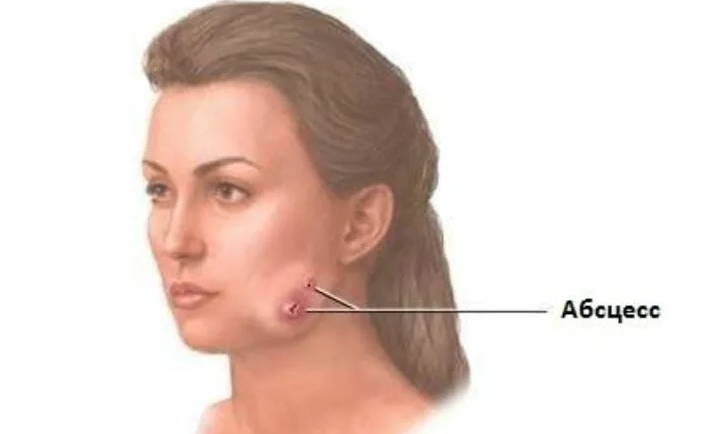
- Абсцесс — ограниченное скопление гноя в мягких тканях
- Флегмона шеи — разлитое гнойное воспаление клетчатки
- Тромбофлебит лицевых вен
- Менингит — воспаление мозговых оболочек
- Сепсис — генерализованная инфекция
Особенно опасны фурункулы, расположенные в области верхней губы и носа. Отсюда инфекция может распространиться в полость черепа, что чревато тяжелыми последствиями.
Профилактика фурункулов
Для предупреждения образования фурункулов рекомендуется:
- Соблюдать правила личной гигиены
- Своевременно обрабатывать микротравмы кожи
- Укреплять иммунитет
- Лечить хронические заболевания
- Избегать переохлаждений
- Соблюдать правильный режим питания
- Отказаться от вредных привычек
При частых рецидивах фурункулеза необходимо пройти обследование для выявления причин снижения иммунитета.
Заключение
Фурункул на шее — это серьезное гнойно-воспалительное заболевание, требующее своевременного и правильного лечения. При появлении первых признаков фурункула следует обратиться к врачу для предупреждения возможных осложнений. Соблюдение мер профилактики поможет снизить риск развития этого заболевания.
Лечение фурункула в Калининграде | Медцентр «Надежда»
Фурункул — острый гнойно-некротический процесс, поражающий волосяной фолликул, сальную железу и окружающие их мягкие ткани. Диагностикой и лечением заболевания занимается врач-хирург.
Этиология развития заболеванияВедущей причиной воспаления фурункула является золотистый стафилококк. Последний относится к группе условно-патогенных микроорганизмов — естественных обитателей биотопа организма. Заболевания они вызывают только при значительном снижении иммунитета. Таким образом, проникновение стафилококка в волосяной фолликул и формирование фурункула могут провоцировать исключительно иммунодефицитные состояния.
Факторы рискаК факторам риска формирования фурункула следует отнести:
- Декомпенсация хронических заболеваний;
- Острые инфекционно-воспалительные патологии;
- Метаболический синдром;
- Сахарный диабет;
- Постоянное применение иммуносупрессивных препаратов;
- Гиповитаминоз;
- Механическое повреждение кожных покровов;
- Гиперфункция сальных и потовых желез.

Как правило, у пациентов наблюдается один или сочетание сразу нескольких факторов риска.
Клиническая картинаЛокализация фурункула может быть различна. В большинстве случаев, наблюдается развитие гнойно-некротического процесса на тех участках, где происходит трение или повышенное загрязнение кожных покровов (лицо, шея, нижние конечности, подмышечные впадины, паховые складки).
Что касается клинической картины заболевания, фурункул в своем развитии проходит несколько стадий:
- Инфильтрация. Симптомы фурункула выражены неявно. Пациенты рассказывают о формировании в области волосяного фолликула патологического очага: появляется гиперемия, отечность, уплотнение, болевой синдром. В течение нескольких дней инфильтрат увеличивается в размерах, нарастает симптоматика.
- Нагноения и некроза. Развивается на 3-4 сутки от начала патологии. Симптомы фурункула становятся более отчетливыми. Формируется гнойно-некротический стержень, на кожных покровах уже можно определить пустулу.
 Появляются клинические проявления общей интоксикации: гипертермия, общее недомогание, слабость. Отмечается резкий болевой синдром. На пике течения патологии фурункул вскрывается, изливается гной. Общее состояние пациента после этого улучшается, местная симптоматика также стихает.
Появляются клинические проявления общей интоксикации: гипертермия, общее недомогание, слабость. Отмечается резкий болевой синдром. На пике течения патологии фурункул вскрывается, изливается гной. Общее состояние пациента после этого улучшается, местная симптоматика также стихает. - Заживления. В области вскрывшегося фурункула образуется грануляционная ткань. На месте текущего гнойно-некротического процесса можно определить формирование рубца. Симптомы фурункула в этой стадии практически отсутствуют.
В единичных случаях фурункул протекает без выраженных клинических проявлений.
ДиагностикаДиагностика воспаления фурункула начинается с беседы с пациентом. Внимательно выслушиваются жалобы человека, собирается анамнез заболевания и жизни. Отдельное внимание уделяется факторам риска развития заболевания.
Далее наступает черед физикального обследования. В большинстве случаев, этого достаточно для постановки диагноза. Фурункул имеет характерную клиническую картину и дальнейшая верификация бессмысленна.
Для определения вида микроорганизма и его чувствительности к антибактериальным препаратам направляется полученный из раны биологический материал на микробиологическое исследование. Этот диагностический метод даст точный ответ на вопрос, каким антибактериальным препаратом и как лечить фурункул.
ЛечениеЛечение фурункула исключительно хирургическое. При созревании гнойно-некротического стержня, выполняется разрез над новообразованием, эвакуируется гной, промывается полость антисептическим и антибактериальным препаратом. После удаления фурункула вводится в рану дренаж. Несколько дней пациенты приходят на перевязки для контроля течения заболевания. Следует сказать, что других способов, как избавиться от фурункула, не существует.
Также в лечении фурункула важно назначение антибактериальной терапии. Назначается препарат ещё до получения результатов микробиологического исследования. При воспалении фурункула чаще рекомендуется антибактериальные препараты широкого спектра действия.
Помимо прочих лекарственных средств, после удаления фурункула, назначается прием нестероидных противовоспалительных средств. Они эффективно снимают болевой синдром и купируют воспаление.
Следует отметить, что лечением гнойного образования занимается исключительно профессионал. Самолечение приведет к развитию множества неблагоприятных последствий.
Операции по удалению фурункулов в медицинском центре «Надежда» проводятся грамотными специалистами. Пациенты, обращающиеся в клинику, могут не беспокоиться о цене процедуры. Цены – приемлемые и лояльные.
лечение, вскрытие, удаление, обработка и мази
- Главная
- Энциклопедия
- Фурункул: лечение/мазь/крем/средства
Что такое фурункул?
Фурункул — инфекция волосяного фолликула, приводящая к образованию полости с накоплением гноя и омертвевшей ткани1,8.
Возможно появление как единичного фурункула, так и фурункулеза — множества фурункулов, находящихся на разных стадиях развития.
Согласно международной классификации болезней (МКБ-10), заболевания, сопровождающиеся возникновением фурункула, обозначаются названием «Абсцесс кожи, фурункул и карбункул» и имеют код L02.
Образование фурункула
Какие симптомы могут сопровождать появление фурункула?
- Появление узелков (папул) разного размера, иногда с гнойничком
- Локализация очагов поражения в области лица, шеи, бедер, ягодиц
- Инфицирование соседних фолликулов и образование более крупного гнойника, известного как карбункул
- Образование рубцов после заживления очагов поражения
Причины возникновения фурункула
- Наиболее распространенным возбудителем инфекции является золотистый стафилококк (S. aureus), однако возбудителями могут быть и другие бактерии.
- Например, при фурункулах в области гениталий, а также ягодиц частыми возбудителями становятся кишечные виды бактерий, такие как энтеробактерии (Enterobacteriaceae) и энтерококки (Enterococci)1.7.
- Кроме того, возбудителями инфекции при фурункуле могут быть коринебактерии (Corynebacterium), эпидермальный стафилококк (S. epidermidis) и бета-гемолитический стрептококк группы А (S. pyogenes).
- Причиной рецидивирующего фурункула чаще является метициллин-устойчивый золотистый стафилококк (S. Aureus)1.
Факторы, провоцирующие появление фурункула
Помимо непосредственного воздействия возбудителя, возникновению заболевания могут способствовать различные провоцирующие факторы:
- Физический контакт с инфицированными людьми
- Анемия
- Предшествующая антибактериальная терапия
- Сахарный диабет
- Несоблюдение личной гигиены
- Снижение иммунитета
- Кожные заболевания (атопический дерматит, хронические раны или язвы на ногах)
- Ожирение и гематологические нарушения
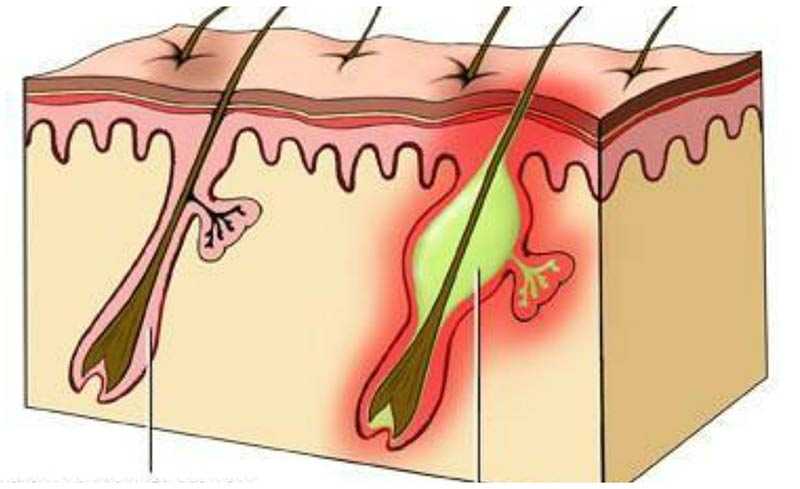
Как возникает фурункул?
Стадия созревания:
- Формирование отечного и болезненного уплотнения (инфильтрата) ярко-красного цвета.

- Накопление жидкости в замкнутой полости, о чем говорит появление симптома флюктуации (зыбления) в центральной части уплотнения.
- Формирование гнойно-некротического стержня (основание волоса, окруженное гноем и омертвевшей тканью).
- Вскрытие фурункула с отделением гнойно-некротических масс.
Стадия заживления:
- Заполнение образовавшейся «емкости» молодой соединительной тканью (грануляционной).
- Образование рубца (шрам, грубая соединительная ткань)8.
Диагностика
Диагноз ставится на основании визуального осмотра и данных различных методов исследований, которые может подобрать врач:
При визуальном осмотре следует обратить внимание на наличие уплотнения (инфильтрата), в котором располагается 1 гнойный стержень.
Культуральное исследование мазков из очагов поражения проводят для выявления возбудителя и определения его чувствительности к антибиотикам.
Биохимический анализ крови — для выявления диабета (глюкоза или гликированный гемоглобин (HbA1c)).
Общий анализ крови — для исключения системной инфекции и заболеваний внутренних органов (повышенное количество лейкоцитов, повышенная скорость оседания эритроцитов свидетельствуют о выраженном воспалении).
Иммуноферментный анализ (ИФА) — выявление ВИЧ-инфекции при рецидивах заболевания1.
Как лечат фурункул?
В лечении фурункула применяются несколько подходов.
Хирургическое лечение
Важно отметить, что хирургическое лечение проводят на стадии, когда в фурункуле сформировалась замкнутая полость, заполненная гноем.
- Производится вскрытие абсцесса (скопления гнойного содержимого).
- После разреза может потребоваться введение в рану ватных и марлевых тампонов в целях удаления жидкого содержимого (дренирование).
Лечение, направленное на возбудителя (этиотропное лечение)
Этиотропное лечение заключается в назначении системных антимикробных препаратов, воздействующих на возбудителя. Его проводят при наличии симптомов острого воспаления: высокая температура тела, головная боль, общая слабость, вялость, а также при наличии фурункула на лице и множественных фурункулах — фурункулезе1,8.
Его проводят при наличии симптомов острого воспаления: высокая температура тела, головная боль, общая слабость, вялость, а также при наличии фурункула на лице и множественных фурункулах — фурункулезе1,8.
Обратите внимание, что выдавливать содержимое фурункула и делать массаж вблизи него категорически запрещается!
Местное лечение фурункула в зависимости от стадии развития
Стадия развития уплотнения (инфильтрата)
На этапе формирования болезненного отечного уплотнения кожу обрабатывают 70% спиртом или раствором на основе повидон-йода (Бетадин®). Также могут использоваться антибиотики, электрофорез с антисептиками.
В целях ускорения созревания фурункула рекомендуется в течение 1–3 дней накладывать согревающие компрессы с 20–30% этиловым спиртом или 5–10% водным раствором ихтиола. Также возможно использование мазей, содержащих следующие лекарственные средства10:
- Повидон-йод (Бетадин®) оказывает антисептическое действие, благодаря макроголу в своем составе помогает «вытягивать» гной.
 Способствует уничтожению вредоносных микроорганизмов и снижению воспалительного процесса.
Способствует уничтожению вредоносных микроорганизмов и снижению воспалительного процесса. - Каланхоэ (фитопрепарат) имеет противовоспалительный и восстанавливающий эффект.
- Диметилсульфоксид оказывает противовоспалительное, антисептическое и болеутоляющее действие.
- Деготь и ксероформ обладают противомикробным и восстанавливающим действием.
- Живицу сосновую, которая обладает противомикробным и восстанавливающим действием.
- Ихтиол обладает противомикробным, противовоспалительным, кератопластическим (ускоряющим образование рогового слоя кожи) и болеутоляющим действием.
- Салициловую кислоту, которая размягчает роговой слой кожи и оказывает противомикробное действие.
После вскрытия фурункула целесообразно ускорить отделение гнойно-некротических масс (гнойного стержня). Поэтому лечебная тактика включает удаление жидкого содержимого (дренирование), накладывание повязок с гипертоническим раствором, а также мазей с протеолитическими ферментами (Клостридиопептидазой А + Хлорамфениколом), обладающих антибактериальным, раноочищающим и ранозаживляющим действием.
Стадия заживления
Рекомендуется накладывание на центральную часть очага поражения стерильной марли, пропитанной дезинфицирующим средством, например, повидон-йодом (Бетадин®) и ихтиолом по краю. Возможно проведение физиотерапевтических процедур, например, поверхностной УВЧ-терапии, инфракрасного облучения.
На любой стадии развития фурункула очень важна антисептическая обработка, которая помогает избежать распространения инфекции и уничтожить инфекцию в фурункуле.
Антисептическая обработка фурункула препаратами на основе повидон-йода (Бетадин®)
В качестве местного антисептика хорошо зарекомендовали себя «йодофоры». Йодофоры состоят из комплексов молекул йода с переносчиком. В водном растворе йодофоры высвобождают молекулы йода. Наиболее известным йодофором является Бетадин
Препараты Бетадин® обладают антимикробной активностью, действуют против грамположительных, грамотрицательных бактерий. Помимо этого, повидон-йод активен в отношении грибов, вирусов, простейших. Препарат отличается высоким профилем безопасности13-15 .
Помимо этого, повидон-йод активен в отношении грибов, вирусов, простейших. Препарат отличается высоким профилем безопасности13-15 .
Инструкция
Где купить Бетадин® раствор?
Купить
Купить
Купить
Или
Найти ближайшую аптеку
Искать
- Антимикробное действие возникает после того, как свободный йод отделяется от повидона. Высвобождение происходит постепенно, поэтому антисептическое действие оказывается пролонгировано. Свободный йод быстро проникает в микробы, разрушает их структуры, вызывая гибель вредоносных микроорганизмов.
- Вирулицидное действие достигается также за счёт разрушения высвободившимся йодом из комплекса повидон-йод мембран и внутриклеточных структур вирусов12.
- Кроме того, повидон-йод, входящий в состав препаратов Бетадин®, обладает активностью против биопленок некоторых видов микробов и тем самым ускоряет процесс заживления.

- Согласно результатам исследований, повидон-йод не вызывает у микробов «привыкания» (развитие резистентности к нему)16.
Бетадин® доступен в различных лекарственных формах для использования в качестве антисептического средства. Для лечения фурункула используется в форме раствора и мази.
- Раствор в неразбавленном виде наносят на область фурункула13.
- Мазь Бетадин® наносят тонким слоем 2-3 раза в сутки, возможно нанесение под окклюзионную (изолирующую от воздуха и воды) повязку
Профилактика возникновения фурункулов
- Необходимо соблюдение личной гигиены особенно после прикосновения к инфицированной коже или предметам, которые непосредственно соприкасались с фурункулом.
- Следует избегать повторного или совместного использования личных вещей (одноразовые/электрические бритвы, эпиляторы, постельное белье, полотенца, имевшие контакт с инфицированной кожей).

- Усиление мер гигиены окружающей среды должно быть направлено на поверхности (т.е. прилавки, дверные ручки, ванны и сиденья унитазов), которые могут соприкасаться с обнаженной кожей, — их необходимо обрабатывать антисептиками9.
Часто задаваемые вопросы
Какие заболевания имеют схожие симптомы?
Схожие симптомы имеет карбункул, сибирская язва, туляремия, конглобатная форма акне, гнойный гидраденит, реакция на инородное тело и другие виды абсцессов1,8.
Могут ли при фурункулезе возникать осложнения?
Наиболее распространенными осложнениями фурункулеза являются рубцы и рецидив заболевания. Также существует вероятность развития эндокардита, пневмонии, миозита, остеомиелита, септического артрита, менингита и абсцесса головного мозга после заражения золотистым стафилококком1.
К какому врачу обратиться?
Поставит правильный диагноз и назначит эффективное лечение врач-дерматолог. При необходимости хирургического вмешательства потребуется помощь хирурга. Кроме того, при наличии сопутствующих заболеваний нужна консультация терапевта, эндокринолога, иммунолога.
Кроме того, при наличии сопутствующих заболеваний нужна консультация терапевта, эндокринолога, иммунолога.
Красковский Федор Янович
Врач-хирург.
Читать по теме
Повидон йод
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин® с повидон-йодом.
Подробнее
Мазь на основе йода
Мазь на основе йода: механизм действия, область применения. Мазь Бетадин® на основе повидон-йода для лечения различных кожных заболеваний.
Подробнее
Карбункул: лечение, мази, кремы, средства
Карбункул: причины появления, симптомы, способы лечения. Антисептические препараты Бетадин® для лечения карбункула.
Подробнее
Список литературы
- Luelmo-Aguilar J, Santandreu MS. Folliculitis: recognition and management. Am J Clin Dermatol. 2004;5(5):301-310. doi:10.2165/00128071-200405050-00003.

- Winters RD, Mitchell M. Folliculitis. In: StatPearls. Treasure Island (FL): StatPearls Publishing; May 1, 2022.
- Review. J Investig Dermatol Symp Proc. 2001 Dec;6(3):170.
- Chiller K, Selkin BA, Murakawa GJ. Skin microflora and bacterial infections of the skin. J Investig Dermatol Symp Proc. 2001;6(3):170-174. doi:10.1046/j.0022-202x.2001.00043.x.
- Neubert U, Jansen T, Plewig G. Bacteriologic and immunologic aspects of gram-negative folliculitis: a study of 46 patients. Int J Dermatol. 1999;38(4):270-274. doi:10.1046/j.1365-4362.1999.00688.x.
- Suzuki C, Hase M, Shimoyama H, Sei Y. Treatment Outcomes for Malassezia Folliculitis in theDermatology Department of a University Hospital in Japan. Med Mycol J. 2016;57(3):E63-E66. doi:10.3314/mmj.16-00003.
- Jang KA, Kim SH, Choi JH, Sung KJ, Moon KC, Koh JK. Viral folliculitis on the face. Br J Dermatol. 2000;142(3):555-559. doi:10.1046/j.1365-2133.2000.03378.x.
- Rusiecka-Ziółkowska J, Nokiel M, Fleischer M.
 Demodex — an old pathogen or a new one?. Adv Clin Exp Med. 2014;23(2):295-298. doi:10.17219/acem/37081.
Demodex — an old pathogen or a new one?. Adv Clin Exp Med. 2014;23(2):295-298. doi:10.17219/acem/37081. - Basarab T, Russell Jones R. HIV-associated eosinophilic folliculitis: case report and review of the literature. Br J Dermatol. 1996;134(3):499-503.
- Laing ME, Laing TA, Mulligan NJ, Keane FM. Eosinophilic pustular folliculitis induced by chemotherapy. J Am Acad Dermatol. 2006;54(4):729-730. doi:10.1016/j.jaad.2005.10.048.
- Ellis E, Scheinfeld N. Eosinophilic pustular folliculitis: a comprehensive review of treatment options. Am J Clin Dermatol. 2004;5(3):189-197. doi:10.2165/00128071-200405030-00007.
- Wen SC, Lee LY, Daley AJ, Chow CW, Phillips R, Gwee A. Persistent Folliculitis in An Immunocompetent Child. J Paediatr Child Health. 2018;54(11):1281-1282. doi:10.1111/jpc.14200.
- Firsowicz M, Boyd M, Jacks SK. Follicular occlusion disorders in Down syndrome patients. Pediatr Dermatol. 2020;37(1):219-221. doi:10.1111/pde.14012.
- Bury K, Leavy JE, O’Connor A, Jancey J.
 Prevalence, Prevention and Treatment of Saddle Sores among Female Competitive Cyclists: A Scoping Review Protocol. Methods Protoc. 2020;3(1):4. Published 2020 Jan 6. doi:10.3390/mps3010004.
Prevalence, Prevention and Treatment of Saddle Sores among Female Competitive Cyclists: A Scoping Review Protocol. Methods Protoc. 2020;3(1):4. Published 2020 Jan 6. doi:10.3390/mps3010004. - Haddad Junior V. Profile of skin diseases in a community of fishermen in the northern coast of the state of São Paulo: the expected and the unusual. An Bras Dermatol. 2019;94(1):24-28. doi:10.1590/abd1806-4841.20197174.
- Lopez FA, Lartchenko S. Skin and soft tissue infections. Infect Dis Clin North Am. 2006;20(4):759-vi. doi:10.1016/j.idc.2006.09.006.
- Олисова О. Ю. Кожные и венерические болезни: учебник. – М.: Практическая медицина, 2017. – 288 с.
- Lopez FA, Lartchenko S. Skin and soft tissue infections. Infect Dis Clin North Am. 2006;20(4):759-vi. doi:10.1016/j.idc.2006.09.006.
- Laureano AC, Schwartz RA, Cohen PJ. Facial bacterial infections: folliculitis. Clin Dermatol. 2014;32(6):711-714. doi:10.1016/j.clindermatol.2014.02.009.
- Luelmo-Aguilar J, Santandreu MS.
 Folliculitis: recognition and management. Am J Clin Dermatol. 2004;5(5):301-310.
Folliculitis: recognition and management. Am J Clin Dermatol. 2004;5(5):301-310. - Hald M, Arendrup MC, Svejgaard EL, et al. Evidence-based Danish guidelines for the treatment of Malassezia-related skin diseases. Acta Derm Venereol. 2015;95(1):12-19.
- In Dermatol. Sep Oct 2010;28(5):502 4.Demodex mites: facts and controversiesDirk M Elston PMID: 20797509 DOI: 10.1016/j.clindermatol.2010.03.006.
- Salem DA, El-Shazly A, et al. Evaluation of the efficacy of oral ivermectin in comparison with ivermectin-metronidazole combined therapy in the treatment of ocular and skin lesions of Demodex folliculorum. Int J Infect Dis. 2013;17(5):e343-e347.
- Rajendran PM, Dolev JC, Heaphy MR Jr, Maurer T. Eosinophilic folliculitis: before and after the introduction of antiretroviral therapy. Arch Dermatol. 2005;141(10):1227-1231.
- Dumville JC, McFarlane E, Edwards P, Lipp A, Holmes A, Liu Z. Preoperative skin antiseptics for preventing surgical wound infections after clean surgery.
 Cochrane Database Syst Rev. 2015;2015(4):CD003949. Published 2015 Apr 21.
Cochrane Database Syst Rev. 2015;2015(4):CD003949. Published 2015 Apr 21. - Клинические рекомендации Пиодемии // «Российское общество дерматовенерологов и косметологов» 2020.
- Кубанов А.А., Галлямова Ю.А., Гревцева А.С., Грибанов Н.В. Современные методы диагностики демодекоза // Вестник дерматологии и венерологии. — 2016. — Т. 92. — №1,с.47-54.
- Инструкция по медицинскому применению ЛП Бетадин® раствор РУ П №015282/03.
- Инструкция по медицинскому применению ЛП Бетадин® (мазь), РУ : П №015282/02.
Аномалия Киари – Симптомы и причины
Обзор
Аномалия Киари
Аномалия Киари
уменьшить давление на ствол головного мозга, мозжечок и спинной мозг.
Мальформация Киари (kee-AH-ree mal-for-MAY-shun) — это состояние, при котором мозговая ткань распространяется в спинномозговой канал. Это происходит, когда часть черепа деформирована или меньше, чем обычно, давит на мозг и заставляет его опускаться.
Аномалия Киари встречается редко, но более широкое использование визуализирующих тестов привело к более частым диагнозам.
Врачи подразделяют аномалию Киари на три типа в зависимости от анатомии ткани головного мозга, которая смещается в спинномозговой канал, и наличия проблем развития головного мозга или позвоночника.
Аномалия Киари 1 типа развивается по мере роста черепа и головного мозга. В результате признаки и симптомы могут не проявляться до позднего детства или взрослой жизни. Детские формы, аномалия Киари 2-го и 3-го типов, присутствуют при рождении (врожденные).
Лечение мальформации Киари зависит от формы, тяжести и сопутствующих симптомов. Регулярный мониторинг, лекарства и хирургическое вмешательство являются вариантами лечения. В некоторых случаях лечение не требуется.
Продукты и услуги
- Книга: Книга семейного здоровья клиники Майо, 5-е издание
- Информационный бюллетень: Письмо о здоровье клиники Мэйо — цифровое издание уход.
 Их состояние выявляется только при проведении анализов на несвязанные заболевания. Однако, в зависимости от типа и степени тяжести, аномалия Киари может вызвать ряд проблем.
Их состояние выявляется только при проведении анализов на несвязанные заболевания. Однако, в зависимости от типа и степени тяжести, аномалия Киари может вызвать ряд проблем.Наиболее распространенные типы аномалии Киари:
- Тип 1
- Тип 2
Хотя эти типы менее опасны, чем более редкая педиатрическая форма, признаки и симптомы типа 3 все же могут быть разрушительными для жизни.
Аномалия Киари 1 типа
При аномалии Киари 1 типа признаки и симптомы обычно появляются в позднем детстве или во взрослом возрасте.
Головные боли, часто сильные, являются классическим симптомом мальформации Киари. Обычно они возникают после внезапного кашля, чихания или напряжения. Люди с мальформацией Киари 1 типа также могут испытывать:
- Боль в шее
- Неустойчивая походка (проблемы с равновесием)
- Плохая координация рук (мелкая моторика)
- Онемение и покалывание рук и ног
- Головокружение
- Затрудненное глотание, иногда сопровождающееся рвотными позывами, удушьем и рвотой
- Проблемы с речью, например охриплость
Реже люди с мальформацией Киари могут испытывать:
- Звон или шум в ушах (тиннитус)
- Слабость
- Медленный сердечный ритм
- Искривление позвоночника (сколиоз), связанное с поражением спинного мозга
- Проблемы с дыханием, такие как центральное апноэ во сне, когда человек перестает дышать во время сна
Аномалия Киари 2-го типа
При аномалии Киари 2-го типа в спинномозговой канал проникает большее количество ткани, чем при аномалии Киари 1-го типа.
 миеломенингоцеле, которое почти всегда сопровождает мальформацию Киари 2 типа. При миеломенингоцеле позвоночник и спинномозговой канал не закрываются должным образом до рождения.
миеломенингоцеле, которое почти всегда сопровождает мальформацию Киари 2 типа. При миеломенингоцеле позвоночник и спинномозговой канал не закрываются должным образом до рождения.Признаки и симптомы могут включать:
- Изменения в характере дыхания
- Проблемы с глотанием, такие как рвотные позывы
- Быстрые движения глаз вниз
- Слабость в руках
Мальформация Киари 2 типа обычно выявляется при УЗИ во время беременности. Он также может быть диагностирован после рождения или в раннем младенчестве.
Аномалия Киари типа 3
При наиболее тяжелом типе заболевания, аномалии Киари типа 3, часть нижней задней части головного мозга (мозжечка) или ствола мозга выходит через отверстие в задней части черепа. Эта форма аномалии Киари диагностируется при рождении или с помощью УЗИ во время беременности.
Этот тип мальформации Киари имеет более высокий уровень смертности и может также вызывать неврологические проблемы.

Когда обращаться к врачу
Если у вас или вашего ребенка есть какие-либо признаки и симптомы, которые могут быть связаны с мальформацией Киари, обратитесь к врачу для обследования.
Поскольку многие симптомы мальформации Киари также могут быть связаны с другими заболеваниями, важно провести тщательное медицинское обследование.
Записаться на прием
Из клиники Майо на ваш почтовый ящик
Зарегистрируйтесь бесплатно и будьте в курсе последних научных достижений, советов по здоровью и актуальных тем, связанных со здоровьем, таких как COVID-19, а также экспертных знаний по управлению здоровьем. Нажмите здесь для предварительного просмотра по электронной почте.
Чтобы предоставить вам самую актуальную и полезную информацию, а также понять, какая информация полезна, мы можем объединить вашу электронную почту и информацию об использовании веб-сайта с другая информация о вас, которой мы располагаем.
 Если вы пациент клиники Майо, это может
включать защищенную информацию о здоровье. Если мы объединим эту информацию с вашей защищенной
медицинской информации, мы будем рассматривать всю эту информацию как
информацию и будет использовать или раскрывать эту информацию только так, как указано в нашем уведомлении о
практики конфиденциальности. Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
Если вы пациент клиники Майо, это может
включать защищенную информацию о здоровье. Если мы объединим эту информацию с вашей защищенной
медицинской информации, мы будем рассматривать всю эту информацию как
информацию и будет использовать или раскрывать эту информацию только так, как указано в нашем уведомлении о
практики конфиденциальности. Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.Причины
Аномалия Киари типа 1 возникает, когда часть черепа, содержащая часть мозга (мозжечок), слишком мала или деформирована, что приводит к давлению на мозг и его скученности. Нижняя часть мозжечка (миндалины) смещена в верхний позвоночный канал.
Аномалия Киари типа 2 почти всегда связана с формой расщелины позвоночника, называемой миеломенингоцеле.

Когда мозжечок вдавливается в верхний отдел спинномозгового канала, он может мешать нормальному оттоку спинномозговой жидкости, защищающей головной и спинной мозг.
Это нарушение циркуляции спинномозговой жидкости может привести к блокировке сигналов, передаваемых от головного мозга к телу, или к скоплению спинномозговой жидкости в головном или спинном мозге.
В качестве альтернативы, давление мозжечка на спинной мозг или нижнюю часть ствола головного мозга может вызвать неврологические признаки или симптомы.
Факторы риска
Имеются данные о том, что аномалия Киари встречается в некоторых семьях. Однако исследование возможного наследственного компонента все еще находится на ранней стадии.
Осложнения
У некоторых людей мальформация Киари может стать прогрессирующим заболеванием и привести к серьезным осложнениям. В других случаях сопутствующих симптомов может не быть, и вмешательство не требуется. Осложнения, связанные с этим состоянием, включают:
- Гидроцефалия.
 Скопление избыточной жидкости в головном мозге (гидроцефалия) может потребовать установки гибкой трубки (шунта) для отведения и дренирования спинномозговой жидкости в другую область тела.
Скопление избыточной жидкости в головном мозге (гидроцефалия) может потребовать установки гибкой трубки (шунта) для отведения и дренирования спинномозговой жидкости в другую область тела. - Расщепление позвоночника. Spina bifida, состояние, при котором спинной мозг или его покрытие не полностью развиты, может возникать при мальформации Киари. Обнажается часть спинного мозга, что может вызвать серьезные состояния, такие как паралич. Люди с мальформацией Киари 2 типа обычно имеют форму расщелины позвоночника, называемую миеломенингоцеле.
- Сирингомиелия. У некоторых людей с мальформацией Киари также развивается состояние, называемое сирингомиелией, при котором в позвоночнике образуется полость или киста (сиринкс).
- Синдром фиксированного шнура. В этом состоянии спинной мозг прикрепляется к позвоночнику и заставляет спинной мозг растягиваться. Это может привести к серьезному повреждению нервов и мышц в нижней части тела.

Персонал клиники Майо
Связанные
Сопутствующие процедуры
Новости клиники Майо
Продукция и услуги
Аномалия Киари – симптомы, диагностика и лечение состояние диагностировано. В 1890-х годов немецкий патологоанатом профессор Ганс Киари впервые описал аномалии головного мозга в месте соединения черепа с позвоночником. Он классифицировал их по степени серьезности; Типы I, II, III и IV. Позднее термин «Арнольд-Киари» применялся к пороку развития Киари II типа. Эти пороки развития, наряду с сирингомиелией и гидромиелией, двумя тесно связанными состояниями, описаны ниже.
Мозжечок контролирует координацию движений и обычно расположен внутри основания черепа, в так называемой задней черепной ямке. Обычно мозжечок состоит из двух боковых половин, или полушарий, и узкой центральной части между этими полушариями, известной как червь. Вдоль нижней поверхности полушарий есть два небольших выступа, называемых миндалинами.
 Четвертый желудочек представляет собой пространство, заполненное спинномозговой жидкостью (ЦСЖ), расположенное впереди мозжечка (и позади ствола мозга). Все эти структуры расположены прямо над большим затылочным отверстием, самым большим отверстием в основании черепа, через которое входит спинной мозг и соединяется со стволом головного мозга.
Четвертый желудочек представляет собой пространство, заполненное спинномозговой жидкостью (ЦСЖ), расположенное впереди мозжечка (и позади ствола мозга). Все эти структуры расположены прямо над большим затылочным отверстием, самым большим отверстием в основании черепа, через которое входит спинной мозг и соединяется со стволом головного мозга.По оценкам, распространенность среди населения составляет немногим менее одного случая на 1000. Большинство этих случаев протекает бессимптомно. Аномалии Киари часто выявляются случайно среди пациентов, которым была проведена диагностическая визуализация по несвязанным причинам.
Этот порок развития возникает во время внутриутробного развития и характеризуется смещением вниз более чем на четыре миллиметра миндалин мозжечка ниже большого затылочного отверстия в шейный отдел позвоночника. Это смещение может блокировать нормальную пульсацию спинномозговой жидкости между позвоночным каналом и внутричерепным пространством. Эта форма мальформации Киари может быть связана с сирингомиелией/гидромиелией.
 Чаще диагностируется у подростков или взрослых.
Чаще диагностируется у подростков или взрослых.Аномалии основания черепа и позвоночника наблюдаются у 30-50 процентов пациентов с мальформацией Киари I. К ним относятся
- Вдавление верхней части позвоночника в основание черепа с последующей компрессией ствола мозга
- Костное соединение первого уровня позвоночника (С1) с основанием черепа
- Частичное костное сращение первого и второго уровней (сращение С1 с С2) позвоночника
- Деформация Клиппеля-Фейля (врожденное сращение или сращение уровней позвоночника в пределах шеи с возможным сопутствующим недоразвитием уровней шейного отдела позвоночника
- Cervical spina bifida occulta (костный дефект в задней части позвоночника)
- Сколиоз – присутствует у 16-80 процентов пациентов с гидромиелией, особенно у детей с незрелым позвоночником.
Многие люди с мальформацией Киари I не имеют симптомов. Тем не менее, любой из следующих симптомов может возникать по отдельности или в сочетании.
 Некоторые из симптомов связаны с развитием сиринкса (заполненной жидкостью полости в спинном мозге).
Некоторые из симптомов связаны с развитием сиринкса (заполненной жидкостью полости в спинном мозге).- Сильная боль в голове и шее
- Ощущение затылочной головной боли у основания черепа, усиливающееся при кашле, чихании или натуживании
- Потеря болевой и температурной чувствительности верхней части туловища и рук (в результате сиринкса)
- Потеря мышечной силы в кистях и предплечьях (в результате сиринкса)
- Дроп-атаки – падение на землю из-за мышечной слабости
- Спастичность
- Головокружение
- Проблемы с балансом
- Двоение или нечеткость зрения
- Повышенная чувствительность к яркому свету
- Ночное апноэ
- У детей и младенцев симптомы могут быть малозаметными и неспецифическими, такими как гипотония, задержка крупной моторики, трудности с глотанием/удушьем/отставание в развитии и опистотон
Эта мальформация характеризуется смещением вниз продолговатого мозга, четвертого желудочка и мозжечка в шейный отдел позвоночника, а также удлинением моста и четвертого желудочка.
 Этот тип встречается почти исключительно у пациентов с миеломенингоцеле. Миеломенингоцеле — это врожденное заболевание, при котором спинной мозг и его столб не смыкаются должным образом во время внутриутробного развития, что приводит к открытому дефекту спинного мозга при рождении. Другие аномалии, связанные с миеломенингоцеле, включают гидроцефалию, сердечно-сосудистые аномалии, неперфорацию заднего прохода, а также другие желудочно-кишечные аномалии и аномалии мочеполовой системы.
Этот тип встречается почти исключительно у пациентов с миеломенингоцеле. Миеломенингоцеле — это врожденное заболевание, при котором спинной мозг и его столб не смыкаются должным образом во время внутриутробного развития, что приводит к открытому дефекту спинного мозга при рождении. Другие аномалии, связанные с миеломенингоцеле, включают гидроцефалию, сердечно-сосудистые аномалии, неперфорацию заднего прохода, а также другие желудочно-кишечные аномалии и аномалии мочеполовой системы.Симптомы, связанные с мальформацией Киари II, также могут быть вызваны проблемами, связанными с миеломенингоцеле и гидроцефалией. Эти симптомы включают
- Изменение характера дыхания, включая периоды апноэ (кратковременные периоды остановки дыхания)
- Угнетенный рвотный рефлекс
- Непроизвольные, быстрые движения глаз вниз
- Потеря силы руки
Этот порок развития включает форму дизрафизма, когда часть мозжечка и/или ствола мозга выталкивается наружу через дефект на затылке или шее.
 Эти пороки развития очень редки и связаны с высокой ранней смертностью или тяжелым неврологическим дефицитом у выживших пациентов. Если проводится лечение, то необходимо раннее оперативное закрытие дефекта. Гидроцефалия, которая обычно присутствует, также должна лечиться с помощью шунтирования.
Эти пороки развития очень редки и связаны с высокой ранней смертностью или тяжелым неврологическим дефицитом у выживших пациентов. Если проводится лечение, то необходимо раннее оперативное закрытие дефекта. Гидроцефалия, которая обычно присутствует, также должна лечиться с помощью шунтирования.Часто присутствуют дополнительные тяжелые врожденные дефекты, которые могут потребовать обширного лечения. У младенцев с аномалией Киари III могут быть опасные для жизни осложнения.
Этот порок развития является самой тяжелой и самой редкой формой. Мозжечок не может нормально развиваться. Могут быть и другие сопутствующие пороки развития головного мозга и ствола головного мозга. Большинство детей, рожденных с этим пороком развития, не доживают до младенчества.
Когда спинномозговая жидкость образует полость или кисту в спинном мозге, это называется сирингомиелией или гидромиелией. Это хронические заболевания, затрагивающие спинной мозг, и они могут увеличиваться или увеличиваться со временем.
 По мере расширения жидкостной полости она может смещать или повреждать нервные волокна внутри спинного мозга. В зависимости от размера и расположения сиринкса могут возникать самые разные симптомы. Потеря чувствительности в области, обслуживаемой несколькими нервными корешками, является одним из типичных симптомов, как и развитие сколиоза.
По мере расширения жидкостной полости она может смещать или повреждать нервные волокна внутри спинного мозга. В зависимости от размера и расположения сиринкса могут возникать самые разные симптомы. Потеря чувствительности в области, обслуживаемой несколькими нервными корешками, является одним из типичных симптомов, как и развитие сколиоза.Сирингомиелия может возникнуть по нескольким причинам. Амальформация Киари является основной причиной сирингомиелии, хотя прямая связь не совсем ясна. Считается, что это связано с интерференцией нормальных пульсаций спинномозговой жидкости, вызванной тканью мозжечка, препятствующей току в большом затылочном отверстии.
Это состояние также может возникать как осложнение травмы, менингита, опухоли, арахноидита или фиксации спинного мозга. В этих случаях сиринкс формируется в поврежденном этими состояниями участке спинного мозга. По мере того, как все больше людей выживает после травм спинного мозга, диагностируется все больше случаев посттравматической сирингомиелии.

Гидромиелия обычно определяется как аномальное расширение центрального канала спинного мозга. Центральный канал, очень тонкая полость в середине спинного мозга, является остатком нормального развития.
- Сколиоз
- Потеря чувствительности, особенно к горячему и холодному
- Мышечная слабость и спастичность
- Потеря контроля над кишечником и мочевым пузырем
- Нарушение моторики
- Хроническая боль
- Головные боли (часто сочетающиеся с мальформацией Киари)
Существует несколько тестов, которые могут помочь диагностировать и определить степень аномалии Киари и сирингомиелии, от наиболее частых до наименее часто заказываемых.
-
Магнитно-резонансная томография (МРТ): Диагностический тест, который позволяет получать трехмерные изображения структур тела с использованием магнитных полей и компьютерных технологий. Он может обеспечить точное представление о головном мозге, мозжечке и спинном мозге, очень хорошо подходит для определения степени пороков развития и выявления прогрессирования.
 МРТ дает больше информации, чем КТ, при анализе задней части головного и спинного мозга и обычно является предпочтительным тестом. Он также может оценить степень закупорки жидкостью и движение нервов в большом затылочном отверстии с помощью исследований потока спинномозговой жидкости.
МРТ дает больше информации, чем КТ, при анализе задней части головного и спинного мозга и обычно является предпочтительным тестом. Он также может оценить степень закупорки жидкостью и движение нервов в большом затылочном отверстии с помощью исследований потока спинномозговой жидкости. Компьютерная томография (КТ или компьютерная томография): Диагностический тест, который создает изображение путем компьютерной реконструкции рентгеновских лучей; он особенно хорош для определения размера мозговых желудочков и выявления очевидной закупорки. Это наиболее полезно для оценки костных аномалий в основании черепа и цервикальном канале. Менее эффективен для анализа содержимого задней черепной ямки или спинного мозга
Исследование сна: Включает сон в течение ночи в комнате, где они могут контролировать дыхание, храп, оксигенацию и судорожную активность, чтобы определить, есть ли какие-либо признаки апноэ во сне.

Исследование глотания: Рентгеноскопия (рентген) используется для наблюдения за внутренним процессом глотания, чтобы определить, есть ли отклонения, указывающие на дисфункцию нижних отделов ствола мозга.
Слуховой вызванный потенциал ствола мозга (BAER): Электрический тест для проверки функции слухового аппарата и соединений ствола мозга. Это используется, чтобы определить, правильно ли работает ствол мозга.
Милеограмма: Рентгенограмма позвоночного канала после введения контрастного вещества в ликворное пространство; может показать давление на спинной мозг или нервы из-за пороков развития. Сейчас этот тест проводится реже.
- Соматосенсорные вызванные потенциалы (ССВП): Электрический тест нервов, участвующих в ощущении, дающий некоторую информацию о функции периферических нервов, спинного и головного мозга.

Лечение мальформации Киари и сирингомиелии в значительной степени зависит от точного типа мальформации, а также прогрессирования анатомических изменений или симптомов.
Аномалии Киари I типа, протекающие бессимптомно, должны быть оставлены в покое (это относится к большинству аномалий Киари). Нет никаких показаний к «профилактической» операции на них. Если порок развития определяется как симптоматический или вызывает сиринкс, обычно рекомендуется лечение.
Аномалии Киари II лечат, если у пациента есть симптомы, и врачи установили, что гидроцефалия не вызывает осложнений. У некоторых пациентов также изучается вопрос о привязке пуповины. У многих младенцев, у которых появляются симптомы аномалии Киари II, начало и прогрессирование симптомов являются тяжелыми и быстрыми, что требует неотложного или неотложного вмешательства.
Хирургическое лечение этих пороков развития зависит от типа порока развития. Целью хирургического вмешательства является облегчение симптомов или остановка прогрессирования сиринкса или симптомов.

Существует множество различных типов/объемов хирургических вмешательств в зависимости от степени компрессии или других аномалий. Мальформации Киари I можно лечить хирургическим путем только с локальной декомпрессией вышележащих костей, декомпрессией костей и освобождением твердой мозговой оболочки (толстой оболочки, покрывающей головной и спинной мозг) или декомпрессией кости и твердой мозговой оболочки и некоторой степенью резекции ткани мозжечка. . Иногда некоторым пациентам также требуется спондилодез шейного отдела позвоночника.
Декомпрессия проводится под общей анестезией. Он заключается в удалении задней части большого затылочного отверстия и часто задней части нескольких первых позвонков до точки, где заканчиваются миндалины мозжечка. Это обеспечивает больше места для ствола головного мозга, спинного мозга и опущенных компонентов мозжечка. В это отверстие часто вшивают тканевой трансплантат, чтобы обеспечить еще больше места для беспрепятственного прохода спинномозговой жидкости.
 У некоторых пациентов опущенные компоненты мозжечка уменьшаются или удаляются. Иногда полость в спинном мозге, образовавшуюся в результате гидромиелии, можно дренировать с помощью отводящего шунта. Эта трубка может отводить жидкость из спинного мозга наружу или направлять либо в грудную, либо в брюшную полость. Эти процедуры можно делать вместе или по отдельности.
У некоторых пациентов опущенные компоненты мозжечка уменьшаются или удаляются. Иногда полость в спинном мозге, образовавшуюся в результате гидромиелии, можно дренировать с помощью отводящего шунта. Эта трубка может отводить жидкость из спинного мозга наружу или направлять либо в грудную, либо в брюшную полость. Эти процедуры можно делать вместе или по отдельности.Декомпрессия Киари II лечится аналогично, но обычно ограничивается декомпрессией тканей позвоночного канала и оставлением задней части черепа в покое.
Целями операции Киари являются
- Оптимальная декомпрессия нервной ткани
- Реконструкция нормального потока спинномозговой жидкости вокруг и позади мозжечка.
Пользу операции всегда следует тщательно сопоставлять с ее риском. Хотя у некоторых пациентов наблюдается уменьшение симптомов, нет гарантии, что операция поможет каждому человеку. Повреждение нерва, которое уже произошло, обычно невозможно обратить вспять.
 Некоторым хирургическим пациентам требуются повторные операции, в то время как у других не удается добиться облегчения симптомов.
Некоторым хирургическим пациентам требуются повторные операции, в то время как у других не удается добиться облегчения симптомов.Отверстие : Отверстие или пространство между костями или внутри кости.
Базилярный отпечаток : Когда основание черепа вдавливается «вверх» в череп.
Ствол головного мозга : Часть головного мозга, соединяющая спинной мозг со средним мозгом/корой, в которой находится контроль многих основных функций, таких как дыхание, глотание и движение глаз.
Полость : Открытая область или пространство, такое как пазуха, внутри кости.
Центральный канал : Небольшая трубчатая полость в центре спинного мозга, которая в норме не расширена.
Мозжечок : Часть головного мозга, расположенная в задней черепной ямке. Он участвует в координации движений.
Череп : Все кости черепа, кроме нижней челюсти.

Твердая мозговая оболочка : Покрытие на поверхности головного и спинного мозга.
Дисрафия : Аномалии развития в области средней линии спины с неполным сращением или пороком развития шва, например, при всех формах расщелины позвоночника.
Большое затылочное отверстие : Отверстие в основании черепа, через которое проходит спинной мозг.
Гидроцефалия : Состояние, при котором избыток спинномозговой жидкости (ЦСЖ) накапливается в желудочках (жидкостных полостях) головного мозга и может повышать внутричерепное давление.
Продолговатый мозг : Самая нижняя часть ствола головного мозга, расположенная непосредственно над спинным мозгом, на выходе из черепа. Обеспечивает контроль дыхания и работы сердца.
Нейрокраниум : Относится к мозговой оболочке черепа.
Pons : Пучок нервных волокон, соединяющих продолговатый мозг и мозжечок со средним мозгом.
Задняя черепная ямка Полость в задней части черепа, содержащая мозжечок, ствол мозга и черепные нервы 5-12.
Шунт : Трубка, которая отводит спинномозговую жидкость из одного пространства в другое.
Спастичность : Повышенная напряженность или тонус в руках и/или ногах, что делает их менее гибкими и, возможно, вызывает жесткость рук и/или ног.
Splanchocranium : относится к лицевым костям черепа.
Шов : Пилообразный край черепной кости, служащий соединением между костями черепа.
Сиринкс (сирингомиелия, гидромиелия) : Все эти термины относятся к заполненной жидкостью полости в спинном мозге.
Миндалины : Часть мозжечка, выступающая в спинномозговой канал, которая может удлиняться.
Валлекула (мозжечка) : Продольная впадина на нижней поверхности мозжечка, между полушариями, в которой покоится продолговатый мозг.


