Почему возникает жжение в теле и конечностях. Какие заболевания могут вызывать ощущение жжения. Как диагностировать и лечить жжение в разных частях тела. Когда следует обратиться к врачу при жжении в теле.
Основные причины жжения в теле и конечностях
Ощущение жжения в теле и конечностях может возникать по различным причинам. Рассмотрим наиболее распространенные из них:
- Повреждение или раздражение нервных окончаний
- Нарушение кровообращения
- Заболевания позвоночника и нервной системы
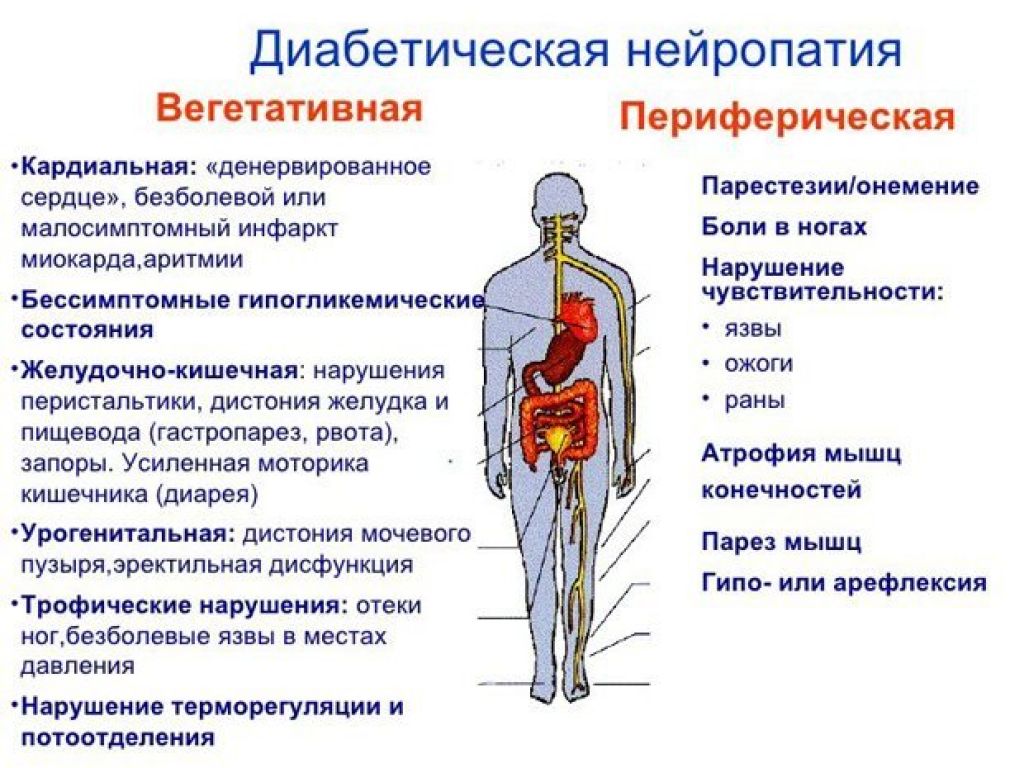
- Метаболические нарушения (например, сахарный диабет)
- Инфекционные и воспалительные процессы
- Аллергические реакции
- Психосоматические расстройства
Важно отметить, что жжение может быть как временным и безобидным явлением, так и симптомом серьезных заболеваний. Поэтому при регулярном возникновении этого ощущения следует обратиться к врачу для диагностики.
Жжение в грудной клетке
Ощущение жжения в грудной клетке часто вызывает тревогу, так как ассоциируется с проблемами сердца. Однако причины могут быть разными:
У женщин:
- Гормональные изменения при менструальном цикле или беременности
- Мастопатия
- Межреберная невралгия
- Гастроэзофагеальная рефлюксная болезнь
У мужчин:
- Стенокардия
- Межреберная невралгия
- Заболевания пищевода
- Остеохондроз грудного отдела позвоночника
В любом случае, при регулярном жжении в груди необходимо пройти обследование для исключения сердечно-сосудистых заболеваний.
Жжение в спине и пояснице
Жжение в спине, особенно в области позвоночника, может свидетельствовать о следующих проблемах:
- Остеохондроз
- Межпозвонковая грыжа
- Радикулит
- Миозит
- Заболевания внутренних органов (почек, поджелудочной железы)
Для точной диагностики причины жжения в спине врач может назначить рентгенографию, МРТ или КТ позвоночника.
Жжение в конечностях
Ощущение жжения в руках и ногах может быть вызвано различными факторами:
В руках:
- Туннельный синдром
- Шейный остеохондроз
- Нарушение кровообращения
В ногах:
- Варикозное расширение вен
- Облитерирующий эндартериит
- Полинейропатия при сахарном диабете
При постоянном жжении в конечностях важно обратиться к неврологу или сосудистому хирургу для проведения диагностики и назначения лечения.

Диагностика причин жжения в теле
Для выявления причин жжения в теле и конечностях врач может назначить следующие исследования:
- Общий и биохимический анализ крови
- Анализ на гормоны щитовидной железы
- Определение уровня глюкозы в крови
- Электромиография
- УЗИ сосудов
- МРТ или КТ позвоночника и головного мозга
На основании результатов обследования врач сможет установить точный диагноз и назначить соответствующее лечение.
Методы лечения жжения в теле и конечностях
Лечение жжения зависит от его причины и может включать следующие методы:
- Медикаментозная терапия (противовоспалительные, обезболивающие препараты, витамины группы B)
- Физиотерапия (магнитотерапия, электрофорез, ультразвук)
- Массаж и мануальная терапия
- Лечебная физкультура
- Коррекция образа жизни и питания
В некоторых случаях может потребоваться хирургическое вмешательство, например, при грыже межпозвонкового диска или варикозном расширении вен.
Когда следует обратиться к врачу
Немедленно обратитесь за медицинской помощью, если жжение в теле сопровождается следующими симптомами:

- Сильная боль в груди или за грудиной
- Затрудненное дыхание
- Нарушение речи или координации движений
- Внезапная слабость в конечностях
- Повышение температуры тела выше 38°C
Даже если жжение не сопровождается перечисленными симптомами, но беспокоит вас регулярно, запишитесь на прием к терапевту для обследования и определения причины дискомфорта.
Профилактика жжения в теле и конечностях
Для предотвращения возникновения жжения в теле рекомендуется соблюдать следующие меры профилактики:
- Поддерживать здоровый образ жизни
- Регулярно заниматься физическими упражнениями
- Контролировать массу тела
- Соблюдать правильную осанку
- Избегать длительных статических нагрузок
- Правильно питаться, включая в рацион продукты, богатые витаминами и микроэлементами
- Отказаться от курения и злоупотребления алкоголем
- Своевременно проходить медицинские обследования
Соблюдение этих рекомендаций поможет снизить риск возникновения заболеваний, вызывающих ощущение жжения в теле и конечностях.
Жжение в спине в области позвоночника: причины и лечение, ощущение жжения кожи в пояснице
Статьи
Время чтения 10 мин
dreamstime.com
Жжение в спине может быть проявлением заболеваний позвоночника, внутренних органов или нервных волокон. Обычно этот симптом не исчезает в состоянии покоя и сопровождается болезненностью. В статье поговорим о жжении в спине в области позвоночника, причинах, диагностике и особенностях лечения.На жжение в спине жалуются мужчины и женщины разного возраста, от молодых до пожилых и престарелых. Они описывают симптомы как «сильный жар», «удар электрическим током», «жгуче-тёплая боль» или «ледяная боль». Часто такие болезненные ощущения появляются после переохлаждения, интенсивных тренировок или поднятия тяжестей.
Не стоит лечить жжение в спине самостоятельно или ждать, пока оно пройдёт — это может привести к осложнениям. Обратитесь к врачу, чтобы он установил диагноз и назначил лечение. В статье расскажем, как лечат без операций пациентов с проблемами позвоночника и нервной системы в Клинике Temed в Москве и других городах.
Данная статья носит рекомендательный характер. Лечение назначает специалист после консультации.
Что означает жжение в спине: основные причины
В коже есть рецепторы — чувствительные нервные окончания. В норме они передают информацию от кожи в мозг по нервным волокнам: сообщают о давлении, температуре, лёгком прикосновении или уколе. Ощущение жжения появляется, когда нервные окончания и волокна:
1
раздражаются разными веществами, например, продуктами обмена веществ при недостаточном кровоснабжении тканей или высокой концентрации глюкозы при сахарном диабете
2
повреждаются при травме
3
сдавливаются деформированными позвонками или напряжёнными околопозвоночными мышцами
Рис. 1 Расположение чувствительных нервных окончаний в коже
Приступ жжения могут спровоцировать разные факторы: подъём тяжестей, резкие движения, травма. Жжение возможно после контакта кожи с холодным предметом.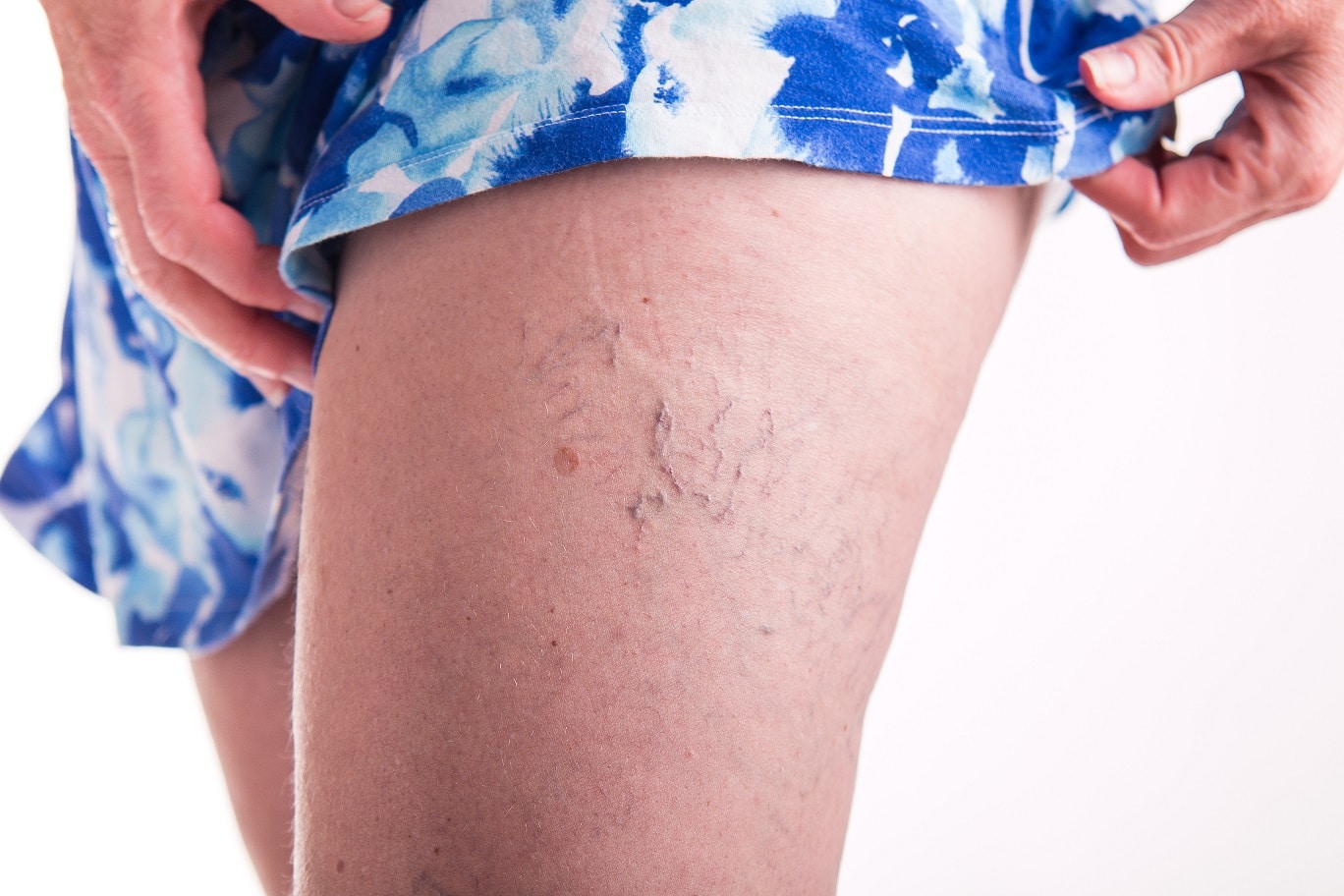
Жжение в спине возникает при разных состояниях и заболеваниях. К ним относятся:
Сколиоз и другие нарушения осанки — из-за деформации позвоночного столба напрягаются околопозвоночные мышцы, чаще с одной стороны
Сон в неудобной позе — обездвиженные суставы и затёкшие мышцы сдавливают нервные волокна и сосуды, которые проходят рядом. При этом жжение исчезает со сменой позы
Аутоиммунные заболевания — например, системная красная волчанка и ревматоидный артрит поражают периферические нервы
Сужение позвоночного канала — при этом сдавливаются спинномозговые корешки, в том числе и чувствительные
Опухоли позвоночника, если они перекрывают просвет позвоночного канала и сдавливают нервные корешки
Дегенеративно-дистрофическое изменения позвоночника — костные разрастания позвонков могут вызвать ощущение жжения в спине при остеохондрозе
Радикулопатия — жгучую боль в спине может вызывать сдавление спинномозгового корешка грыжей или протрузией межпозвонкового диска
Межрёберная невралгия может проявляться не только болью, но и жжением в спине, боку или груди
Опоясывающий лишай — герпетическая инфекция, при которой на коже спины сзади на одной из сторон, слева или справа, появляются зудящие и болезненные пузырьки
Нарушение кровообращения в головном мозге — одним из симптомов инсульта может быть жжение, причём не только на спине, но и на одной половине тела
Сахарный диабет и другие эндокринные болезни поражают нервные окончания и волокна, приводя к нейропатической, жгучей боли в конечностях
Болезни внутренних органов могут проявляться болью и жжением в спине
Постоянные стрессовые ситуации — выделяются гормоны стресса и повышают восприимчивость человека к боли, в том числе в грудной клетке и спине
Расстройства психики, при которых человек чувствует жжение в разных частях тела
Симптомы, которые сопровождают жжение в спине
Частая локализация чувства жжения в позвоночнике — посередине спины, между лопатками. Но оно появляется и в поясничном отделе, и в шее, и в грудной клетке. Жжение может переходить на левый или правый бок, на живот. Обычно жжение не зависит от положения тела и усиливается при кашле, наклонах туловища или приёме пищи, когда еда проходит по пищеводу.
Но оно появляется и в поясничном отделе, и в шее, и в грудной клетке. Жжение может переходить на левый или правый бок, на живот. Обычно жжение не зависит от положения тела и усиливается при кашле, наклонах туловища или приёме пищи, когда еда проходит по пищеводу.Жжение часто появляется на фоне болевого синдрома. Пациенты описывают такую боль по-разному:
дискомфорт
жар
удар током
колет, стреляет, ошпаривает
Жжение в спине может быть временным, неопасным, например, после сна в неудобной позе или сильного стресса. Такое жжение проходит самостоятельно. Но дискомфорт в спине часто бывает постоянным, а к боли и жжению присоединяются другие серьёзные симптомы:
Депрессия, тревога, бессонница
Отсутствие аппетита
Покалывание, чувство ползания мурашек в спине, ногах или руках
Зуд или онемение кожи спины
Мышечная слабость
Нарушение температурной чувствительности в зоне жжения
Лихорадка
Местное повышение температуры кожи спины
Постоянный хруст в спине при движениях
Эти симптомы могут говорить о грыже межпозвонкового диска, межрёберной невралгии, болезнях сердца, лёгких и о других патологиях.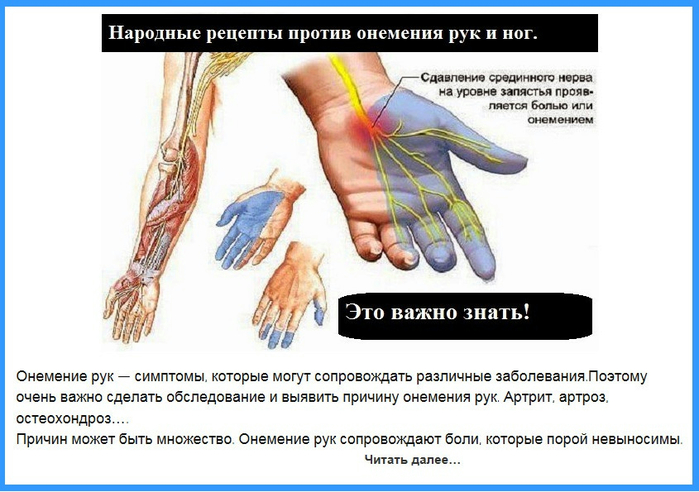 Если вас беспокоит жжение или какие-то из перечисленных симптомов, обратитесь к врачу как можно раньше, чтобы не возникли осложнения.
Если вас беспокоит жжение или какие-то из перечисленных симптомов, обратитесь к врачу как можно раньше, чтобы не возникли осложнения.
Диагностика при жжении в спине
С проблемой жжения и боли в спине можно обратиться к терапевту или неврологу. После консультации, если это необходимо, врач направляет пациента к другому специалисту: кардиологу, гастроэнтерологу, психотерапевту, травматологу-ортопеду, онкологу. Чувство жжения в пояснице у женщин — повод для консультации нефролога или гинеколога.
Диагностика при жжении в спине сводится к поиску причины. В Клинике Temed обследование начинается с первичного приёма невролога. Чтобы понять причину жжения спине, доктор осматривает пациента и задаёт вопросы:
- о симптомах
- о том, принимает ли пациент препараты и как долго
- о травмах спины
- о похожей патологии у родственников
- об условиях работы и отдыха
Невролог решает, нужна ли консультация другого специалиста и назначает необходимые обследования, среди которых могут быть:
- Рентгенография позвоночника в двух проекциях. Рентген показывает отклонения от нормы в костях
- КТ или МРТ грудного, шейного или поясничного отдела. Эти методы с высокой точностью выявляют изменения в позвоночнике и грудной клетке, сосудах, нервах
- УЗИ мягких тканей спины, внутренних органов, малого таза у женщин
- Лабораторные анализы — общий клинический или биохимический анализ крови. Анализ мочи назначают при боли и жжении в пояснице у мужчин и женщин
Запишитесь на консультацию невролога
Прием длится 60 минут, включает в себя диагностику, анализ вашего МРТ и составление плана лечения, проходит как в очном формате, так и онлайн.
Лечение жжения в спине
Врачи нашей Клиники лечат жжение в спине, которое вызвано остеохондрозом, грыжей межпозвонкового диска и другими болезнями позвоночника и нервной системы. Специалисты применяют комплексное консервативное лечение, которое обычно начинают с курса медикаментозной терапии. Её цель — снять воспаление, обезболить и расслабить напряжённые мышцы спины. Для этого назначают нестероидные противовоспалительные средства, миорелаксанты или глюкокортикоиды.
Специалисты применяют комплексное консервативное лечение, которое обычно начинают с курса медикаментозной терапии. Её цель — снять воспаление, обезболить и расслабить напряжённые мышцы спины. Для этого назначают нестероидные противовоспалительные средства, миорелаксанты или глюкокортикоиды.
Физиотерапия усиливает действие препаратов. В Клинике Temed активно используют современные методы:
- магнитотерапию, чтобы уменьшить боль, отёк и ускорить обмен веществ в поражённой области
- лазеротерапию, которая действует на очаг воспаления, восстанавливает повреждённые ткани
- ударно-волновую терапию с целью убрать отложения солей кальция из мягких тканей, улучшить местный кровоток
Лечебная физкультура, массаж и мануальная терапия — эффективные дополнительные методы. Они помогают укрепить мышцы спины, поддержать правильную осанку, улучшить подвижность суставов.
Хороший результат приносит тейпирование: специальные ленты на коже спины распределяют нагрузку на мышцы.
 Ещё один эффективный метод — иглоукалывание, оно помогает обезболить и расслабить мышцы.
Ещё один эффективный метод — иглоукалывание, оно помогает обезболить и расслабить мышцы.
Осложнения при жжении в спине
Жжение может пройти самостоятельно. Но если оно вызвано каким-либо заболеванием и больной игнорирует симптом, могут развиться осложнения. Например, грыжа межпозвонкового диска может увеличиться в размерах и сдавить спинномозговые нервные корешки. Опоясывающий герпес может вызывать сильную невралгию — изнуряющую постоянную боль в спине. Инсульт способен привести к параличу, расстройствам функции тазовых органов.
Профилактика болезней, которые вызывают жжение в спине
Чтобы предупредить развитие болезней позвоночника, мышц и периферических нервов, нужно:
Двигаться в течение дня, делать разминку
Избегать переохлаждения и травм
Следить за осанкой
Контролировать массу тела
Добавить в рацион больше овощей, фруктов, воды
Регулярно проходить обследования, положенные по возрасту
Подобрать матрас и подушку, на которых удобно лежать
Отказаться от вредных привычек
Подведём итоги
1
Жжение в спине бывает неопасным явлением и проходит самостоятельно.
 Но постоянная жгучая боль может говорить о межрёберной невралгии, грыже межпозвонкового диска, болезнях сердца и о другой патологии
Но постоянная жгучая боль может говорить о межрёберной невралгии, грыже межпозвонкового диска, болезнях сердца и о другой патологии2
Обратитесь к врачу, если жжение в спине постоянное, сопровождается онемением, сильной болью, слабостью мышц, лихорадкой
3
Без лечения состояние ухудшается и развиваются тяжёлые осложнения, например, инсульт или грыжа межпозвонкового диска большого размера
Если вас беспокоит жжение или боль в спине, запишитесь на консультацию к неврологу, чтобы получить своевременную помощь.
- https://www.healthline.com/health/back-pain/burning-sensation-in-upper-back
- Данилов А.Б., Данилов Ал.Б. Управление болью. Биопсихосоциальный подход. – М.: «АММ ПРЕСС», 2016. – 636 с., ISBN 978-5-9904135-1-1
- Хроническая боль: медико-биологические и социально-экономические аспекты. Н.Н. Яхно, М.
 Л. Кукушкин. Первый Московский государственный медицинский университет имени И.М. Сеченова, НИИ общей патологии и патофизиологии РАМН, Москва. Вестник РАМН. 2012; 9: 54–58.
Л. Кукушкин. Первый Московский государственный медицинский университет имени И.М. Сеченова, НИИ общей патологии и патофизиологии РАМН, Москва. Вестник РАМН. 2012; 9: 54–58.
Воспользуйтесь чатом на сайте, чтобы получить ответ в течение 5 минут. Выберите удобный для вас канал связи для общения с оператором.
Поделиться в соцсетях:
причины возникновения и возможное лечение
Жжение и покалывание в ногах — неспецифический симптом, который может быть вызван как обычной физиологией, например, сильной усталостью, так и серьезными патологиями в организме, такими как варикоз. И если в первом случае беспокоиться практически не о чем, то во втором — последствия могут быть самыми серьезными. Точно определить причины покалывания и жжения может только врач.
На языке врачей покалывание в ногах называется парестезия. Ощущается этот неприятный симптом как воздействие множества иголок на мягкие ткани и чаще всего локализуется в области ниже колена. Специалисты делят покалывания на физиологические и патологические.
Специалисты делят покалывания на физиологические и патологические.
Физиологические покалывания
В эту группу входит сразу несколько причин, вызывающих парестезию.
- Длительное нахождение конечностей в статичном положении . Очень часто покалывания и жжение наблюдаются утром сразу после сна. Вызывается это пережатием кровотока и нервных окончаний, поскольку во время сна человек способен неконтролируемо принять неудобную позу и находиться в ней несколько часов.
- Ношение сдавливающей или неудобной обуви. Причина появления покалывания и жжения в этом случае такая же, как и в предыдущем пункте.
- Перемерзание ног. После долгого пребывания на холоде в несоответствующей погодным условиям обуви в пальцах ног и стопах может ощущаться жжение, онемение и покалывания вплоть до сильной боли. Это происходит из-за того, что под воздействием низкой температуры кровеносные сосуды сужаются, а в тепле начинают быстро расширяться, что вызывает неприятные симптомы.

- Травма нижних конечностей. Любое механическое повреждение может передавить нерв или повредить его, вызывая онемение и покалывание не только в месте травмы, но и в соседних тканях.
- Курение. Многие курильщики со стажем регулярно жалуются на неприятные ощущения в ногах, которые вызывает недостаток кислорода, получаемого клетками, нехватка витамина С, нарушение кровотока и вредное воздействие на органы дыхания.
- Обезвоживание организма . Особенно внезапное обезвоживание также может вызвать ощущения жжения и покалывания, вплоть до судорог. Организм вместе с влагой теряет необходимые ему минеральные вещества, такие как кальций, магний, натрий, что и провоцирует неприятные симптомы.
Если покалывание и жжение были вызваны физиологическими причинами, то обычно они довольно быстро проходят и не требуют никакого медицинского вмешательства.
Патологические причины
К ним следует относиться очень серьезно, поскольку в этом случае жжение и покалывание говорят о наличии сбоев в работе отдельных органов, систем или даже всего организма в целом.
- Сахарный диабет . При нарушениях, вызванных сахарным диабетом, негативное влияние на сосуды вызывает целый комплекс осложнений. В медицине даже имеется специальный термин «диабетическая стопа». При сахарном диабете жжение и покалывание ощущаются периодически.
- Заболевания суставов : артриты, артрозы или ревматизм. При патологиях соединительных тканей воспалительный процесс иногда захватывает и сосудистую систему нижних конечностей, вызывая ощущения покалывания и жжения.
- Грибковые заболевания — частая причина жжения и покалывания. При грибковом поражении стоп дополнительно возникают такие симптомы, как пятна на коже, ее шелушение и растрескивание, ломкость ногтей, неприятный запах от ног. Именно по этим признакам очень легко отличить грибковую инфекцию от других заболеваний.
- Деформации позвоночника : сколиозы, кифозы, лордозы, межпозвонковые грыжи. Такие патологии способны вызывать сдавливание кровеносных сосудов на определенных участках тела.
- Опухоли . Новообразования, появившиеся в организме, могут сдавливать находящиеся рядом кровеносные сосуды и защемлять периферические нервы, что также приводит к парестезии. Покалывания и жжение в этом случае бывают постоянными, усиливающимися с течением времени и по ночам, часто переходящими в болевые ощущения.
- Аллергия . Иногда покалывания возникают как реакция организма на определенный раздражитель — косметические средства, некачественную обувь или синтетическую одежду, например носки или колготки, материал, из которого изготовлены стельки.
- Авитаминоз также может привести к возникновению неприятных ощущений в нижних конечностях. Чаще всего покалывание и жжение вызывается недостатком в организме кальция.
- Очень внимательно врачи советуют относиться к ситуации, когда жжение и покалывание сопровождаются еще несколькими специфическими симптомами: зудом, болевым синдромом, отеками, онемением и появлением сосудистых «звездочек» и «сеточек» на ногах.
 Такие симптомы могут свидетельствовать о развитии патологий сердца и сосудистой систем ы — варикозе и атеросклерозе.
Такие симптомы могут свидетельствовать о развитии патологий сердца и сосудистой систем ы — варикозе и атеросклерозе.
На заметку
По данным статистики, варикозом в развитых странах страдает от 25 до 60% населения, причем наблюдается явная тенденция к увеличению доли заболевших [1] .
Варикозная болезнь вызывается слабостью мышечных стенок поверхностных вен и неполноценностью их клапанного аппарата. Ощущения покалывания и жжения характерны обычно для ранних стадий заболевания. При его развитии в ногах усиливается чувство тяжести, боль, возникают судороги, отеки голеней, постепенно приобретающие регулярный характер. Болезнь иногда протекает достаточно медленно, но при отсутствии должного лечения на поздних стадиях на ногах, под кожей пациента, начинают ярко выступать вены, формируя тяжи и узлы. Из-за трофических нарушений, сопровождающих развитие варикозной болезни, кожа на ногах становится сухой, гиперпигментированной и постепенно истончается.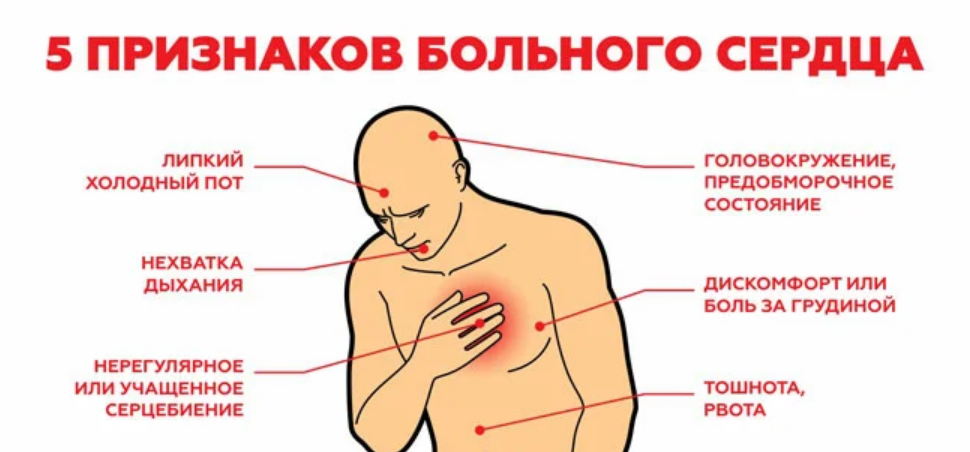 Могут развиться осложнения в виде трофических язв, дерматитов, экземы, острых тромбофлебитов, и даже гангрены и тромбоэмболии легочной артерии.
Могут развиться осложнения в виде трофических язв, дерматитов, экземы, острых тромбофлебитов, и даже гангрены и тромбоэмболии легочной артерии.
Если я заболею, к врачам обращаться не стану?
Не секрет, что многие наши соотечественники идут к врачам только в том случае, если симптомы того или иного заболевания становятся почти невыносимыми. В случае же с покалыванием и жжением в ногах многие просто не обращают на них внимания до тех пор, пока не возникнут более серьезные проявления болезни. Лечить же запущенное заболевание гораздо сложнее, чем его же, но на ранней стадии.
Это важно!
В развитии варикоза, например, выделяют целых шесть стадий. Нулевая и первая поддаются медикаментозной терапии достаточно хорошо. На стадии № 2 и 3 появляются регулярные отеки, образуются тромбы, а лечение приобретает хирургический характер. Что касается 4, 5 и 6 стадий, то начавшаяся гиперпигментация кожи, ее истончение и трофические изменения ведут, как мы упоминали, к появлению трофических язв.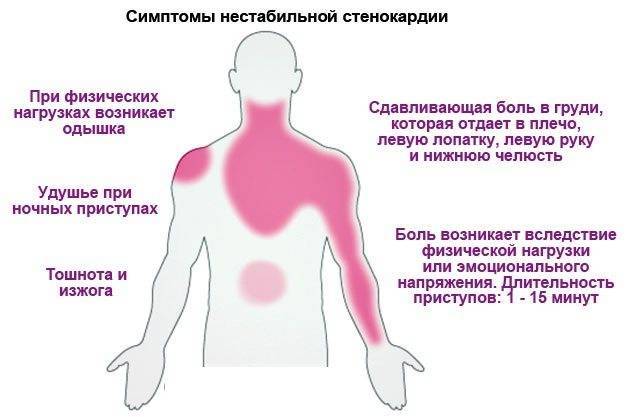 Причем на последней стадии язвы становятся активно действующими и практически не поддаются лечению.
Причем на последней стадии язвы становятся активно действующими и практически не поддаются лечению.
Иными словами, посещение врача необходимо в любом случае, даже если симптомы беспокоят не слишком часто — возможно это первый этап болезни. К тому же определить истинный источник покалывания может лишь специалист, и всегда лучше перестраховаться и оградить себя от серьезных последствий.
Если же жжение и покалывания возникают систематически, мешают нормальному ночному отдыху, делают человека раздражительным, при этом нарушается целостность кожных покровов и появляются другие дополнительные признаки развития патологии — визит к врачу становится жизненно необходимым.
Если ощущение иголок в ногах возникает впервые, врач может назначить антигистаминный препарат, а при сильной боли — даже анальгетик. Но после этого терапевт обязательно направит больного на консультацию сразу к нескольким профильным специалистам — неврологу, сосудистому хирургу, флебологу, дерматологу, эндокринологу, для того чтобы выявить истинную причину неприятных ощущений в ногах и начать необходимую терапию.
Самолечение, столь любимое россиянами, в этом случае категорически запрещено и даже народные методики должны быть строго согласованы с лечащим врачом уже после постановки диагноза. Терапия многих заболеваний, например, варикозной болезни, обязательно должна быть комплексной и включать в себя одновременное терапевтическое воздействие сразу по нескольким направлениям. Мази и ванны в этом случае не помогут, как не помогут и таблетки, порекомендованные знакомым или соседом, у которого «было то же самое, а это лекарство все как рукой сняло».
Диагностика и лечение
Для выявления заболевания, которое является главной причиной возникновения покалывания и жжения в ногах, обычно применяют целый комплекс лабораторных и клинических исследований. Прежде всего проводится физикальный осмотр больного, собирается анамнез и текущая клиническая картина. Затем назначается ряд исследований:
- Общий анализ крови — показывает снижение уровня эритроцитов и гемоглобина, уменьшение количества тромбоцитов, изменения СОЭ.

- Биохимический анализ крови — необходим для определения уровня холестерина из-за возможного атеросклеротического поражения сосудов, количества мочевой кислоты (подагра).
- Общий анализ мочи — выявляет повышение уровня белка и эритроцитов.
- Содержание глюкозы в крови — показывает наличие сахарного диабета.
- Электрокардиография и УЗИ сердца — проверка на наличие сердечно-сосудистых патологий.
- Рентгенография органов малого таза и нижних конечностей — позволяет уточнить происхождение неприятных ощущений.
В зависимости от текущей клинической картины могут быть назначены дополнительные исследования. Например, при подозрении на варикозную болезнь проводится дуплексное сканирование сосудов нижних конечностей, коронография, МРТ и КТ вен с контрастом, серологический анализ для выявления ревматоидного фактора для исключения ревматоидного артрита, определение лодыжечно-плечевого индекса и т.д.
На заметку
Среди дополнительных методов обследования, назначаемых при варикозной болезни, можно выделить мультиспиральную компьютерную томографию с контрастным веществом, дающую объемное трехмерное изображение и полную картину состояния вен пациента. Еще одно исследование вен с помощью инфракрасного излучения — светорефлексная реография — позволяет определить степень тяжести поражения вен. Плетизмография закупорки вен дает количественную оценку функции венозной системы пациента неинвазивным способом. Однако обычно в 70–80% случаев для определения объема предстоящего лечения вполне достаточно клинических методов обследования и УЗИ.
Еще одно исследование вен с помощью инфракрасного излучения — светорефлексная реография — позволяет определить степень тяжести поражения вен. Плетизмография закупорки вен дает количественную оценку функции венозной системы пациента неинвазивным способом. Однако обычно в 70–80% случаев для определения объема предстоящего лечения вполне достаточно клинических методов обследования и УЗИ.
Главная задача обследования — исключить наличие серьезных патологий, характеризующихся подобной симптоматикой и назначить адекватное лечение. Например, при выявлении грибкового поражения, скорее всего, врач назначит медикаментозную терапию с использованием в сочетании пероральных средств и специальных мазей. При нервном расстройстве пациенту будет рекомендован прием седативных препаратов, а если симптомы носят физиологический характер — устранение причины, их вызывающей.
В том случае, если у пациента диагностировано одно из опасных заболеваний, например нарушение кровообращения в нижних конечностях, то ему будут назначены препараты, способствующие улучшению кровотока и препятствующие закупорке сосудов. Поскольку в одной статье невозможно рассмотреть методы лечения всех заболеваний, характеризующихся жжением и покалыванием, подробно расскажем о терапии варикозной болезни — указанный симптом один из самых распространенных при этом заболевании.
Поскольку в одной статье невозможно рассмотреть методы лечения всех заболеваний, характеризующихся жжением и покалыванием, подробно расскажем о терапии варикозной болезни — указанный симптом один из самых распространенных при этом заболевании.
Лечение варикозной болезни, как мы упомянули выше, обязательно должно быть системным, то есть включать два вида воздействия — медикаментозное и немедикаментозное.
Это интересно
Люди страдали варикозной болезнью еще в глубокой древности. В Египте в захоронении Мастаба, датируемом 1595–1580 годами до нашей эры, была найдена мумия с явными признаками расширенных вен на ногах и следами от трофической язвы на голени. Причем эту язву явно пытались лечить [2] .
Медикаментозная терапия — основа в лечении и профилактике варикозной болезни. Она должна выполнять две главных задачи: устранение уже имеющихся клинических симптомов и осуществление коррекции и профилактики начавшихся осложнений (трофической язвы, дерматита, экземы, тромбофлебита).
Наиболее эффективна медикаментозная терапия именно на начальных стадиях развития варикоза, поскольку последовательная курсовая терапия венотониками (флеботониками/флебопротекторами) позволяет остановить развитие заболевания и снизить риск возможных осложнений. При этом согласно рекомендациям международной и российской ассоциации флебологов, для повышения эффективности медикаментозной терапии варикоза необходим комплекс мер, направленных на коррекцию всего спектра нарушений в работе системы венозного кровообращения.
Во-первых , необходимо восстановить работу сосудистых клапанов, которые при варикозе ослабевают и начинают пропускать кровь в обратном направлении (венотонизирующее действие).
Во-вторых , нужно укрепить стенки истончившихся и растянувшихся под давлением крови сосудов, чтобы избежать образования «карманов», в которых впоследствии могут накапливаться сгустки крови (ангиопротекторное действие).
И, в третьих , необходимо позаботиться о кровообращении, способствуя свободному прохождению крови через сосуд: снижению ее вязкости и риска образования тромбов (антиагрегантное действие).
Как правило, с этими задачами успешно справляются активные вещества-ангиопротекторы, произведенные из лекарственного растительного сырья. Среди них наибольшей популярностью как у флебологов, так и среди потребителей пользуются:
- Флавоноиды (диосмин, гесперидин, авикулярин, кверцетин и другие) — производные из экстрактов цитрусовых (диосмин, гесперидин), а также ягод и плодов красных и фиолетовых цветов (авикулярин, кверцетин) и т.д. Являются мощными антиоксидантами и обладают венотонизирующим, противовоспалительным действием.
- Эсцин — производное из экстракта каштана конского. Обладает выраженным венотонизирующим действием, а также способствует улучшению кровообращения: снижению вязкости крови, улучшению микроциркуляции крови в ногах и выведению жидкости.
- Рутин (троксерутин, оксерутин и другие) или витамин Р. Наиболее богата им черноплодная рябина (в 100 мл содержится до 2000 мг), а также цитрусовые, шиповник, красные овощи, гречневая крупа и т.
 д. Рутин способствует укреплению стенок кровеносных сосудов, снижению их ломкости и проницаемости.
д. Рутин способствует укреплению стенок кровеносных сосудов, снижению их ломкости и проницаемости. - Витамин С — наибольшее количество которого содержится в плодах шиповника (до 6 раз выше, чем в цитрусовых). Витамин С часто называют витамином здоровых сосудов: он принимает участие в синтезе коллагена и эластина — белков соединительной ткани, которые являются своеобразным строительным материалом для укрепления и защиты стенок сосудов, а также способствует уменьшению их ломкости и проницаемости.
В зависимости от количества активных веществ-ангиопротекторов в составе венотоники в таблетках делятся на монопрепараты (с содержанием одного вида ангиопротекторов) и комбинированные препараты (которые содержат сразу несколько активных веществ-ангиопротекторов). Премуществом комбинированных венотоников является то, что они способны оказывать весь комплекс необходимых для лечения варикоза действий (венотонизирующее, ангиопротекторное и антиагрегантное) «в одной таблетке», соответствуя стандартам медикаментозной терапии варикоза и обеспечивая покупателю изрядную экономию средств (особенно в пересчете на курсовое лечение).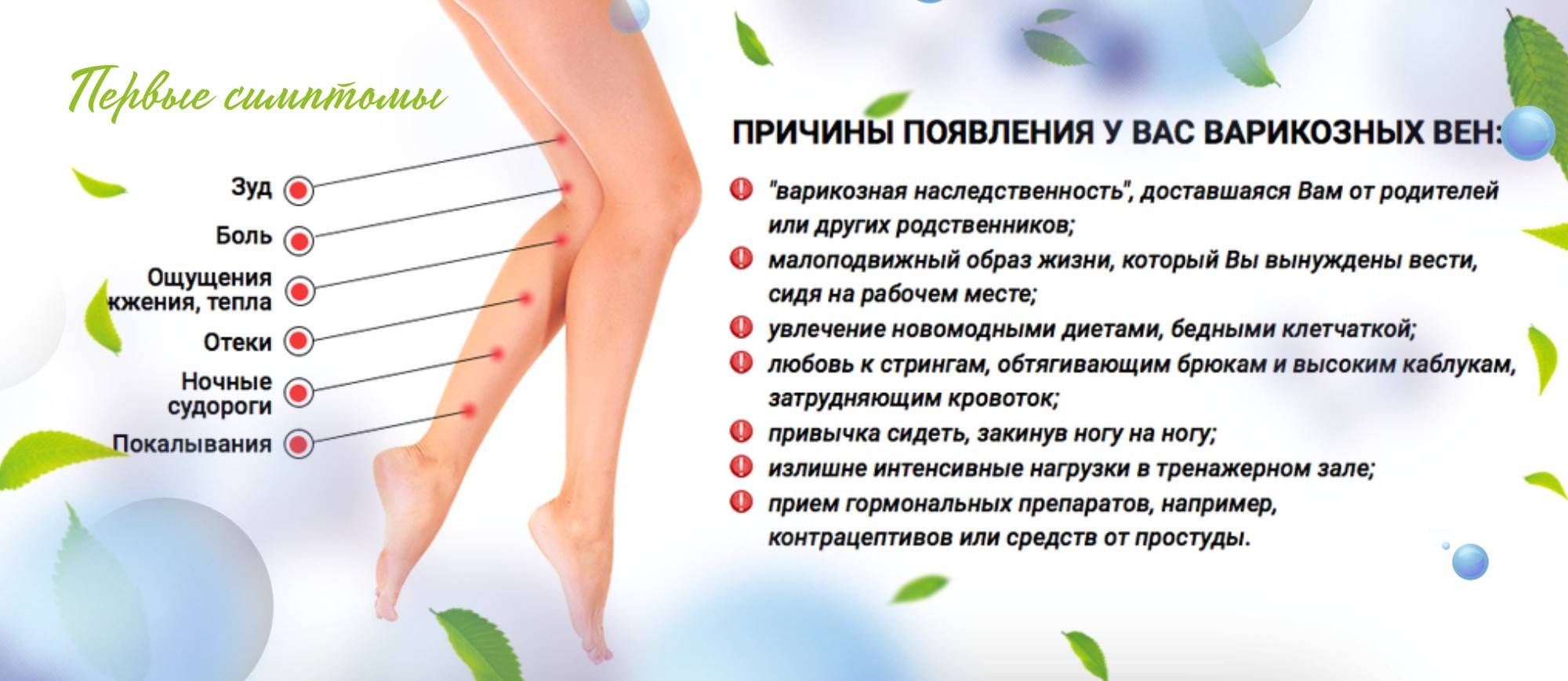
К сожалению, монопрепараты способны работать, как правило, только в одном направлении, и одновременно с ними необходимо принимать дополнительные лекарства (например, антиагреганты). По результатам исследований, комплексные препараты снижают интенсивность проявления симптома покалывания и жжения при варикозе в 87% случаев (что доказано на примере теста препарата «АнгиоНорм») [3] .
Для повышения эффективности вместе с пероральными препаратами назначают гели и мази местного действия, чтобы снять отечность и улучшить состояние кожи ног.
Немедикаментозная терапия варикоза включает в себя диетотерапию, ношение медицинского компрессионного белья, занятия лечебной физкультурой. В сложных или запущенных случаях возможно хирургическое вмешательство.
В любом случае, лечение должно назначаться врачом и только на основе проведенной диагностики. Быстро избавиться от жжения и покалывания в ногах, вызванного той или иной патологией, очень сложно. Терапия проводится в течение достаточно длительного времени, а ее успех зависит от многих причин, одна из которых — правильный выбор препарата.
Что такое парестезия? Причины и симптомы
Парестезия — это ощущение онемения, жжения или покалывания, обычно в конечностях, таких как руки и ноги. Также может быть ощущение мурашек или зуда на коже. Это часто связано с повреждением нервов, например, при диабете.
Это то же самое чувство «мурашек по коже», которое возникает, когда кто-то слишком долго сидит на ноге или ступне. Обычно это временное ощущение, оно возникает при сдавлении нерва, иннервирующего конечность. Как только это давление снимается, дискомфорт уходит.
У некоторых людей наблюдается хроническая или долговременная парестезия, которая может быть признаком более серьезного повреждения нерва или состояния.
Краткие факты о парестезии
- Причины могут включать инсульт, диабет или рассеянный склероз.
- При защемлении нерва симптомы могут быть прерывистыми или постоянными и могут быть обратимыми.
- Варианты лечения зависят от причины парестезии.

- Любой человек с продолжающейся парестезией должен обратиться к врачу, особенно если симптомы новые, постоянные или не связанные с чем-либо еще.
Было ли это полезно?
Поделиться на PinterestПарестезия — это ощущение жжения, которое может поражать конечности, например руки и ноги.Существует множество различных причин хронической парестезии, в том числе:
- инсульт
- рассеянный склероз
- опухоль спинного или головного мозга
- высокий уровень витамина D или других витаминов
- диабет
- фибромиалгия
- высокое кровяное давление
- инфекция
- повреждение нерва
- сжатие или защемление нерва
Защемление нерва происходит, когда окружающие ткани оказывают на него слишком большое давление. Это давление вызывает парестезии в области, иннервируемой этим нервом, и его функция прерывается. Защемление нерва может произойти в любом месте тела, например, на лице, шее, запястье или спине.
Грыжа межпозвонкового диска в нижней части позвоночника может вызывать боль в спине, ноге или стопе на пораженной стороне.
Синдром запястного канала — это защемление нерва в запястье, вызывающее онемение и покалывание в пальцах.
Поделиться на PinterestВысокий уровень артериального давления является одной из потенциальных причин парестезии, наряду с фибромиалгией, защемлением нерва или инсультом.
Симптомы парестезии или защемления нерва включают:
- ощущение покалывания или покалывания
- ноющую или жгучую боль
- онемение или плохое ощущение в пораженной области сон»
- ощущение покалывания или зуда
- горячая или холодная кожа
- ощущение ползания мурашек по коже или зуд
Симптомы могут быть постоянными или периодическими. Обычно эти ощущения возникают в пораженной области, но могут распространяться или иррадиировать наружу.
Некоторые факторы повышают риск защемления нерва:
- Пол : Женщины более склонны к синдрому запястного канала, возможно, из-за более узкого нервного канала.

- Ожирение : Лишний вес может оказывать давление на нервы.
- Беременность : Увеличение веса и воды, связанное с беременностью, может вызвать отек и давление на нервы.
- Заболевание щитовидной железы : Это подвергает человека риску синдрома запястного канала.
- Диабет : Диабет может вызвать повреждение нервов и тканей.
- Ревматоидный артрит : Вызывает воспаление, которое также может сдавливать нервы в суставах.
- Продолжительный постельный режим : Длительное лежание может вызвать компрессию нерва и увеличить риск парестезии.
- Чрезмерное использование : Люди, которые имеют работу или хобби, требующие повторяющихся движений рук, локтей или ног, подвергаются более высокому риску защемления нерва, парестезии или повреждения нерва.
Любой человек может получить защемление нерва, и большинство людей в тот или иной момент испытывали парестезии.
Для диагностики парестезии врач сначала изучит историю болезни и задаст вопросы о симптомах пациента.
Далее врач, скорее всего, проведет медицинский осмотр и, в зависимости от результатов, может порекомендовать анализы, в т.ч.
- Исследование нервной проводимости : Измеряет скорость прохождения нервных импульсов в мышцах.
- Электромиография (ЭМГ) : Для изучения электрической активности взаимодействия нервов и мышц.
- Магнитно-резонансная томография (МРТ) : Может использоваться для детального изучения различных участков тела.
- Ультразвук : Используется для получения изображений тела, это может быть применено к небольшим областям для поиска компрессии или повреждения нерва, например, при синдроме запястного канала.
Тип теста, который назначит врач, будет зависеть от результатов этих тестов, а также симптомов и истории болезни человека.
Варианты лечения парестезии зависят от ее причины. Если есть основное заболевание, вызывающее симптомы, то лечение этого состояния должно также лечить парестезию.
Если есть основное заболевание, вызывающее симптомы, то лечение этого состояния должно также лечить парестезию.
Отдых и фиксация
Поделиться на PinterestКорсет может быть рекомендован для лечения парестезии наряду с отдыхом для заживления тканей. Медицинский работник предложит наиболее подходящий вариант.
При защемлении нерва обычно рекомендуется отдых.
Важно прекратить деятельность, вызывающую компрессию нерва, чтобы позволить тканям зажить. Это может означать отдых, а иногда требуется корсет или шина, чтобы остановить движение области.
Например, бандаж для запястья можно использовать для иммобилизации запястья у человека с синдромом запястного канала.
Однако длительное использование корсета может вызвать другие проблемы. Следовательно, рекомендации чьего-то врача следует выполнять всегда.
Физиотерапия
Физиотерапия может использоваться для укрепления мышц, окружающих пораженный нерв. Более сильные мышцы могут помочь уменьшить компрессию тканей и предотвратить ее повторное возникновение.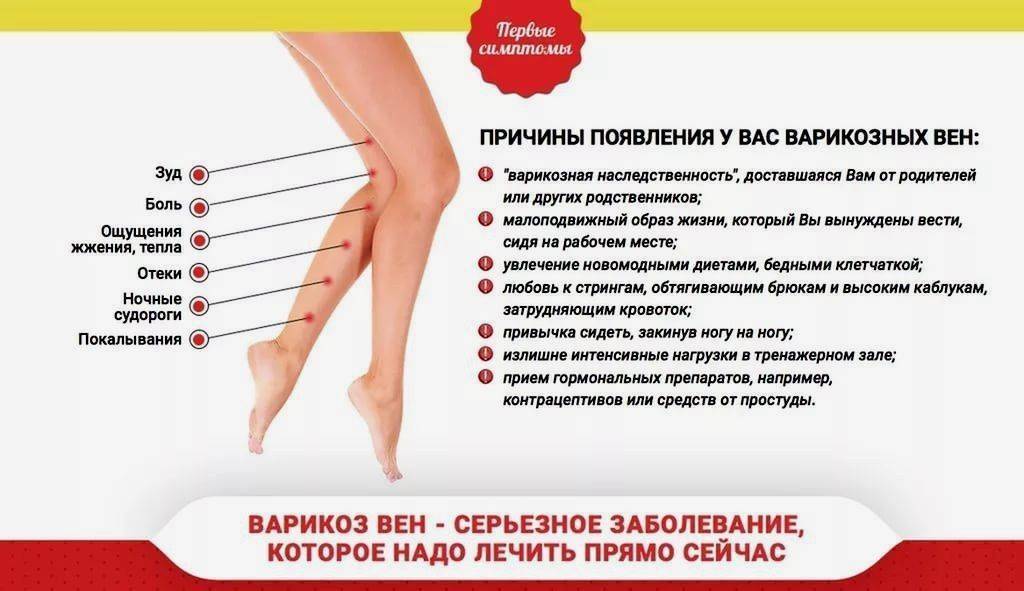 Подтянутые мышцы также могут улучшить гибкость, диапазон движений и подвижность.
Подтянутые мышцы также могут улучшить гибкость, диапазон движений и подвижность.
Лекарства
Некоторые лекарства, такие как ибупрофен (Advil, Motrin) и напроксен натрия (Aleve) и даже инъекции стероидов в пораженный участок, могут быть введены для облегчения боли и уменьшения отека и воспаления.
При длительных парестезиях, вызванных фибромиалгией, могут быть полезны лекарства, в том числе прегабалин (Лирика) или дулоксетин (Симбалта).
Хирургия
Если эти методы лечения не облегчают симптомы, может потребоваться хирургическое вмешательство для уменьшения давления на защемленный нерв.
Операция может означать освобождение запястной связки, удаление костной шпоры или даже части грыжи межпозвонкового диска сзади.
Тип операции зависит от конкретных симптомов, которые испытывает человек, а также от их причины.
Хотя не каждое защемление нерва можно предотвратить, есть вещи, которые человек может сделать, чтобы свести риск его возникновения к минимуму.
Поддержание хорошей осанки и правильного положения тела жизненно важно, чтобы избежать излишнего давления на нервы.
Также очень важно избегать травм, которые могут возникнуть в результате неправильного подъема тяжестей. Помня о положении тела и часто меняя положение, человек может избежать сдавления нерва, что может привести к парестезии.
Кроме того, ограничение повторяющихся движений или, по крайней мере, частые перерывы при выполнении этих действий могут предотвратить парестезию, вызванную перенапряжением.
Как всегда, поддержание здорового веса и участие в регулярных физических упражнениях, включая упражнения на силу и гибкость, являются хорошими стратегиями для наращивания сильных и здоровых мышц.
Прогноз для человека с парестезией зависит от того, что вызывает симптомы. Защемление нерва, которое длится недолго, обычно не вызывает необратимого повреждения.
Однако, если защемление нерва продолжается, это может привести к необратимому повреждению, хронической боли и потере функции и чувствительности.
В некоторых случаях, когда медикаментозное лечение и терапия не помогли, для решения проблемы может потребоваться хирургическое вмешательство.
Что такое парестезия? Причины и симптомы
Парестезия — это ощущение онемения, жжения или покалывания, обычно в конечностях, таких как руки и ноги. Также может быть ощущение мурашек или зуда на коже. Это часто связано с повреждением нервов, например, при диабете.
Это то же самое чувство «мурашки по коже», которое возникает, когда кто-то слишком долго сидит на ноге или ступне. Обычно это временное ощущение, оно возникает при сдавлении нерва, иннервирующего конечность. Как только это давление снимается, дискомфорт уходит.
У некоторых людей наблюдается хроническая или долговременная парестезия, которая может быть признаком более серьезного повреждения нерва или состояния.
Краткие факты о парестезии
- Причины могут включать инсульт, диабет или рассеянный склероз.
- При защемлении нерва симптомы могут быть прерывистыми или постоянными и могут быть обратимыми.

- Варианты лечения зависят от причины парестезии.
- Любой человек с продолжающейся парестезией должен обратиться к врачу, особенно если симптомы новые, постоянные или не связанные с чем-либо еще.
Было ли это полезно?
Поделиться на PinterestПарестезия — это ощущение жжения, которое может поражать конечности, например руки и ноги.Существует множество различных причин хронической парестезии, в том числе:
- инсульт
- рассеянный склероз
- опухоль спинного или головного мозга
- высокий уровень витамина D или других витаминов
- диабет
- фибромиалгия
- высокое кровяное давление 9 0012
- инфекция
- повреждение нерва
- сдавление или защемление нерва
Защемление нерва происходит, когда окружающие ткани оказывают на него слишком большое давление. Это давление вызывает парестезии в области, иннервируемой этим нервом, и его функция прерывается. Защемление нерва может произойти в любом месте тела, например, на лице, шее, запястье или спине.
Грыжа межпозвонкового диска в нижней части позвоночника может вызывать боль в спине, ноге или стопе на пораженной стороне.
Синдром запястного канала — это защемление нерва в запястье, вызывающее онемение и покалывание в пальцах.
Поделиться на PinterestВысокий уровень артериального давления является одной из потенциальных причин парестезии, наряду с фибромиалгией, защемлением нерва или инсультом.
Симптомы парестезии или защемления нерва включают:
- покалывание или ощущение покалывания
- ноющая или жгучая боль
- онемение или плохое самочувствие в пораженном участке
- ощущение, что пораженный участок «застыл»
- ощущение покалывания или зуда
- горячая или холодная кожа
- ощущение мурашек или зуда на коже 900 12
Симптомы могут быть постоянными или периодическими. Обычно эти ощущения возникают в пораженной области, но могут распространяться или иррадиировать наружу.
Некоторые факторы повышают риск защемления нерва:
- Пол : Женщины более склонны к синдрому запястного канала, возможно, из-за более узкого нервного канала.

- Ожирение : Лишний вес может оказывать давление на нервы.
- Беременность : Увеличение веса и воды, связанное с беременностью, может вызвать отек и давление на нервы.
- Заболевание щитовидной железы : Это подвергает человека риску синдрома запястного канала.
- Диабет : Диабет может вызвать повреждение нервов и тканей.
- Ревматоидный артрит : Вызывает воспаление, которое также может сдавливать нервы в суставах.
- Продолжительный постельный режим : Длительное лежание может вызвать компрессию нерва и увеличить риск парестезии.
- Чрезмерное использование : Люди, которые имеют работу или хобби, требующие повторяющихся движений рук, локтей или ног, подвергаются более высокому риску защемления нерва, парестезии или повреждения нерва.
Любой человек может получить защемление нерва, и большинство людей в тот или иной момент испытывали парестезии.
Для диагностики парестезии врач сначала изучит историю болезни и задаст вопросы о симптомах пациента.
Далее врач, скорее всего, проведет медицинский осмотр и, в зависимости от результатов, может порекомендовать анализы, в т.ч.
- Исследование нервной проводимости : Измеряет скорость прохождения нервных импульсов в мышцах.
- Электромиография (ЭМГ) : Для изучения электрической активности взаимодействия нервов и мышц.
- Магнитно-резонансная томография (МРТ) : С ее помощью можно детально рассмотреть различные участки тела.
- Ультразвук : Используется для получения изображений тела, это может быть применено к небольшим областям для поиска компрессии или повреждения нерва, например, при синдроме запястного канала.
Тип теста, который назначит врач, будет зависеть от результатов этих тестов, а также симптомов и истории болезни человека.
Варианты лечения парестезии зависят от ее причины. Если есть основное заболевание, вызывающее симптомы, то лечение этого состояния должно также лечить парестезию.
Если есть основное заболевание, вызывающее симптомы, то лечение этого состояния должно также лечить парестезию.
Отдых и фиксация
Поделиться на PinterestКорсет может быть рекомендован для лечения парестезии наряду с отдыхом для заживления тканей. Медицинский работник предложит наиболее подходящий вариант.
При защемлении нерва обычно рекомендуется отдых.
Важно прекратить деятельность, вызывающую компрессию нерва, чтобы позволить тканям зажить. Это может означать отдых, а иногда требуется корсет или шина, чтобы остановить движение области.
Например, ортез для запястья можно использовать для иммобилизации запястий у человека с синдромом запястного канала.
Однако длительное использование корсета может вызвать другие проблемы. Следовательно, рекомендации чьего-то врача следует выполнять всегда.
Физиотерапия
Физиотерапия может использоваться для укрепления мышц, окружающих пораженный нерв. Более сильные мышцы могут помочь уменьшить компрессию тканей и предотвратить ее повторное возникновение. Подтянутые мышцы также могут улучшить гибкость, диапазон движений и подвижность.
Подтянутые мышцы также могут улучшить гибкость, диапазон движений и подвижность.
Лекарства
Некоторые лекарства, такие как ибупрофен (Advil, Motrin) и напроксен натрия (Aleve) и даже инъекции стероидов в пораженный участок, могут быть введены для облегчения боли и уменьшения отека и воспаления.
При длительных парестезиях, вызванных фибромиалгией, могут быть полезны лекарства, в том числе прегабалин (Лирика) или дулоксетин (Симбалта).
Хирургия
Если эти методы лечения не облегчают симптомы, может потребоваться хирургическое вмешательство для уменьшения давления на защемленный нерв.
Операция может означать освобождение запястной связки, удаление костной шпоры или даже части грыжи межпозвонкового диска сзади.
Тип операции зависит от конкретных симптомов, которые испытывает человек, а также от их причины.
Хотя не каждое защемление нерва можно предотвратить, есть вещи, которые человек может сделать, чтобы свести к минимуму риск его возникновения.
