Что такое актинический кератоз. Почему он возникает. Как его распознать. Какие есть методы диагностики. Какое лечение применяется. Каков прогноз при этом заболевании.
Что такое актинический кератоз
Актинический кератоз (солнечный кератоз) — это предраковое поражение кожи, вызванное длительным воздействием ультрафиолетового излучения. Это одно из наиболее распространенных предраковых состояний кожи.
Актинический кератоз проявляется в виде шероховатых, чешуйчатых пятен на коже, которые могут быть различных оттенков — от телесного до красновато-коричневого. Чаще всего поражаются открытые участки кожи, подверженные воздействию солнечных лучей — лицо, уши, кисти рук, предплечья, шея, кожа головы у лысеющих мужчин.
Хотя актинический кератоз не является злокачественным новообразованием, он считается предраковым состоянием, так как со временем может трансформироваться в плоскоклеточный рак кожи. По разным оценкам, риск злокачественного перерождения составляет от 0,1% до 10% в год.

Причины развития актинического кератоза
Основной причиной развития актинического кератоза является длительное и интенсивное воздействие ультрафиолетового излучения на кожу. Факторы риска включают:
- Светлый тип кожи (I и II фототипы по Фитцпатрику)
- Возраст старше 40 лет
- Длительное пребывание на солнце в течение жизни
- Частые солнечные ожоги, особенно в детском и подростковом возрасте
- Проживание в регионах с высокой солнечной активностью
- Работа на открытом воздухе
- Ослабленный иммунитет (например, на фоне ВИЧ или после трансплантации органов)
- Генетическая предрасположенность
Ультрафиолетовое излучение повреждает ДНК клеток кожи, что приводит к мутациям и нарушению процессов клеточного деления и дифференцировки. В результате происходит аномальное утолщение рогового слоя эпидермиса.
Симптомы актинического кератоза
Актинический кератоз обычно проявляется следующими симптомами:
- Шероховатые, чешуйчатые пятна на коже размером от 2 мм до 2-3 см
- Цвет пятен варьирует от телесного до красновато-коричневого
- Пятна могут быть плоскими или слегка приподнятыми над поверхностью кожи
- Иногда отмечается зуд или жжение в области поражений
- Пятна могут исчезать и появляться снова
- Чаще всего поражаются открытые участки кожи — лицо, уши, шея, кисти рук, предплечья, голени
- Возможно наличие множественных очагов поражения
При осмотре кожа в зоне актинического кератоза на ощупь напоминает наждачную бумагу. Иногда образуются роговые выросты в виде небольших шипов.
Диагностика актинического кератоза
Диагностика актинического кератоза обычно включает следующие методы:
Визуальный осмотр кожи
Врач проводит тщательный осмотр кожных покровов, обращая внимание на характерные изменения. Может использоваться лупа или дерматоскоп для более детального изучения подозрительных участков.
Биопсия кожи
При подозрении на актинический кератоз врач может взять небольшой образец ткани (биопсию) для гистологического исследования. Это позволяет подтвердить диагноз и исключить злокачественное перерождение.
Флуоресцентная диагностика
Метод основан на способности клеток актинического кератоза накапливать фотосенсибилизатор и светиться при облучении светом определенной длины волны. Позволяет выявить невидимые очаги поражения.
Оптическая когерентная томография
Неинвазивный метод визуализации, позволяющий получить изображение кожи на клеточном уровне. Помогает оценить глубину поражения и степень атипии клеток.
Конфокальная микроскопия
Еще один современный метод неинвазивной диагностики, дающий возможность изучить структуру кожи на клеточном уровне в режиме реального времени.
Дифференциальная диагностика
Актинический кератоз необходимо дифференцировать со следующими заболеваниями:
- Себорейный кератоз
- Плоскоклеточный рак кожи in situ (болезнь Боуэна)
- Инвазивный плоскоклеточный рак кожи
- Базальноклеточный рак кожи
- Меланома
- Солнечное лентиго
- Псориаз
- Дискоидная красная волчанка
Точный диагноз может быть установлен только при гистологическом исследовании биоптата кожи.
Лечение актинического кератоза
Криодеструкция
Удаление очагов актинического кератоза жидким азотом. Это наиболее распространенный метод лечения. Процедура быстрая, эффективная, но может вызывать временное покраснение и образование пузырей.
Фотодинамическая терапия
На кожу наносится фотосенсибилизирующий препарат, который избирательно накапливается в атипичных клетках. Затем участок облучают светом определенной длины волны, что приводит к разрушению пораженных клеток.
Местные препараты
Применяются кремы и мази, содержащие: — 5-фторурацил — Имиквимод — Ингенол мебутат — Диклофенак Эти средства вызывают воспаление и отторжение пораженных клеток.

Химический пилинг
Нанесение на кожу растворов кислот (трихлоруксусной, гликолевой и др.) вызывает отшелушивание верхних слоев эпидермиса вместе с атипичными клетками.
Лазерная шлифовка
Удаление поверхностных слоев кожи с помощью лазера позволяет избавиться от очагов актинического кератоза.
Хирургическое иссечение
Применяется редко, в основном при подозрении на злокачественное перерождение.
Выбор метода лечения зависит от локализации, размеров и количества очагов поражения, а также общего состояния пациента. Часто используется комбинация нескольких методов.
Профилактика актинического кератоза
Основные меры профилактики актинического кератоза включают:
- Защиту кожи от чрезмерного воздействия ультрафиолета
- Использование солнцезащитных кремов с высоким фактором защиты (SPF 30 и выше)
- Ношение защитной одежды и головных уборов
- Отказ от посещения соляриев
- Регулярный осмотр кожи на предмет появления подозрительных образований
- Своевременное обращение к дерматологу при обнаружении изменений на коже
Особенно важно соблюдать меры профилактики людям со светлой кожей и тем, кто много времени проводит на открытом воздухе.

Прогноз при актиническом кератозе
Основную опасность представляет возможность злокачественного перерождения актинического кератоза в плоскоклеточный рак кожи. По разным оценкам, риск малигнизации составляет от 0,1% до 10% в год для каждого отдельного очага.
Факторы, повышающие риск злокачественной трансформации: — Большой размер очага (более 1 см) — Быстрый рост образования — Изъязвление поверхности — Кровоточивость — Локализация на губах или ушных раковинах — Иммуносупрессия
Пациенты с актиническим кератозом нуждаются в регулярном наблюдении у дерматолога (не реже 1-2 раз в год) для своевременного выявления новых очагов и признаков малигнизации.
Актуальные исследования
В настоящее время ведутся исследования по следующим направлениям:
- Разработка новых топических препаратов для лечения актинического кератоза
- Изучение эффективности комбинированных методов терапии
- Поиск биомаркеров, позволяющих прогнозировать риск малигнизации
- Оценка роли вируса папилломы человека в развитии актинического кератоза
- Изучение генетических факторов предрасположенности к актиническому кератозу
Результаты этих исследований позволят улучшить диагностику и лечение актинического кератоза, а также снизить риск его злокачественной трансформации.

Заключение
Актинический кератоз — распространенное предраковое заболевание кожи, вызванное длительным воздействием ультрафиолетового излучения. Своевременная диагностика и лечение позволяют предотвратить его перерождение в злокачественную опухоль. Ключевую роль играет профилактика — защита кожи от чрезмерной инсоляции и регулярные осмотры у дерматолога.
Пациентам с актиническим кератозом важно помнить о необходимости регулярного наблюдения и соблюдения мер профилактики. При появлении новых очагов или изменении существующих необходимо незамедлительно обращаться к врачу.
Дальнейшие исследования в этой области позволят улучшить методы диагностики и лечения актинического кератоза, а также снизить риск его злокачественной трансформации.
Онко Вики — Формы плоскоклеточного рака кожи
Инвазивная плоскоклеточная карцинома (под раком подразумевается именно карцинома) встречается у пациентов чаще всего, и может возникнуть на любом участке тела.
Внешний вид инвазивной плоскоклеточной карциномы зависит от того, насколько сильно опухолевые клетки отличаются от нормальных клеток кожи — кератиноцитов. Это степень дифференцировки опухоли. Хорошо дифференцированные карциномы, то есть более похожие на обычные клетки, чаще выглядят как твердые ороговевшие бляшки или узелки.
Плохо дифференцированные поражения обычно выглядят как мясистые узелки, напоминающие гнойную рану, без ороговения, часто с изъязвлениями, участками омертвения ткани и кровоизлияниями.
Кератоакантомы — это опухоли из наиболее распространенных клеток поверхностного слоя кожи — кератиноцитов. Клинически и гистологически напоминают плоскоклеточную карциному.
Чаще кератоакантома выглядит как куполообразный узелок с центральным кратером, заполненным сухими массами. Развивается на коже, покрытой волосами и подверженной воздействию солнца у светлокожих взрослых среднего и пожилого возраста.
Развивается на коже, покрытой волосами и подверженной воздействию солнца у светлокожих взрослых среднего и пожилого возраста.
Для кератоакантомы характерен быстрый начальный рост, затем — период стабильности: рост останавливается. После этого заболевание спонтанно сходит на нет.
Способность кератоакантомы к агрессивному росту и метастазированию — тема для споров среди специалистов. Нет единого мнения, выделять ли кератоакантому как отдельное образование кожи с доброкачественным течением, или же, как утверждают другие авторы, кератоакантома является вариантом плоскоклеточной карциномы кожи, склонной как к спонтанному излечению, так и к агрессивному поведению и метастазированию.
Веррукозная карцинома — это редкий вариант плоскоклеточной карциномы, который выглядит как четко очерченные, похожие на цветную капусту наросты, немного напоминающие большие бородавки.
Язва Маржолена — это редкий тип плоскоклеточной карциномы кожи на месте хронических ран или рубцов. Злокачественная трансформация происходит медленно, в среднем около 30 лет. Опухоль может проявляться как незаживающая язва, по мере прогрессирования могут образовываться узелки. Язва быстро увеличивается в размерах и кровоточит при прикосновении.
Опухоль может проявляться как незаживающая язва, по мере прогрессирования могут образовываться узелки. Язва быстро увеличивается в размерах и кровоточит при прикосновении.
Плоскоклеточные карциномы, возникающие на фоне хронических ран или рубцов, обычно агрессивны и имеют плохой прогноз. Риск местного рецидива после лечения или метастазирования составляет приблизительно 20–30 %.
Существуют и другие гистологические формы плоскоклеточного рака кожи, включенные в классификацию ВОЗ: акантолитическая плоскоклеточная карцинома, веретеноклеточная плоскоклеточная карцинома, аденосквамозная карцинома, светлоклеточная плоскоклеточная карцинома, плоскоклеточная карцинома с саркоматоидной дифференцировкой, лимфоэпителиомаподобная карцинома, псевдоваскулярная плоскоклеточная карцинома, плоскоклеточная карцинома с остеокластоподобными гигантскими клетками.
Помимо инвазивной карциномы существует понятие карциномы in situ, что с латинского языка переводится как «рак на месте». Карциному in situ можно назвать раком 0 стадии: злокачественные клетки опухоли не прорастают за пределы эпителиальных клеток кожи.
Плоскоклеточная карцинома in situ — болезнь Боуэна
Болезнь Боуэна проявляется в виде красного, хорошо очерченного, чешуйчатого пятна или бляшки на открытых участках кожи, на которые попадают солнечные лучи: голова, шея и конечности. Поражения также могут быть и одного цвета с кожей или пигментированными, особенно у людей с темной кожей. Обычно очаги растут медленно, увеличиваясь в размерах в течение нескольких лет. В отличие от воспалительных заболеваний, которые могут напоминать болезнь Боуэна, таких как псориаз или хроническая экзема, поражения обычно протекают бессимптомно.
Эритроплазия Кейра — это плоскоклеточная карцинома in situ на половом члене. Проявляется в виде четко очерченной, бархатистой, красной бляшки, которая может кровить, зудеть и даже болеть.
Некоторые изначально доброкачественные заболевания кожи могут становиться злокачественными и вызывать рак кожи.
Актинический кератоз
Актинический кератоз выглядит как грубые, чешуйчатые, красноватые пятна, которые развиваются на поврежденной солнцем коже.
Частота перехода актинических кератозов в плоскоклеточную карциному очень низкая, однако около 60 % плоскоклеточных карцином возникли из актинических кератозов.
Актинический кератоз не всегда просто диагностировать из-за сходства с плоскоклеточной карциномой.
Бовеноидный папулез
Бовеноидный папулез — это предраковые очаги, множественные небольшие пятна от красного до коричневого цвета, которые чаще всего возникают на гениталиях. Это заболевание считается переходным между генитальными бородавками и плоскоклеточной карциномой in situ — эритроплазией Кейра. Бовеноидный папулез вызывается вирусом папилломы человека (ВПЧ). Частота злокачественной трансформации бовеноидного папулеза в плоскоклеточную карциному остается низкой и составляет от 1 до 2,6 %.
Лейкоплакия полости рта
Лейкоплакия полости рта — это потенциально злокачественное заболевание, которое проявляется в виде белых пятен на слизистой оболочке полости рта, которые невозможно стереть марлей. Заболеваемость в мире составляет от 1,5 до 4,3 %. Факторы риска: употребление табака, алкоголя, а также заражение вирусом папилломы человека. Частота злокачественного перерождения лейкоплакии точно неизвестна: в разных исследованиях значения колеблются от менее 1 до 34 %.
Заболеваемость в мире составляет от 1,5 до 4,3 %. Факторы риска: употребление табака, алкоголя, а также заражение вирусом папилломы человека. Частота злокачественного перерождения лейкоплакии точно неизвестна: в разных исследованиях значения колеблются от менее 1 до 34 %.
Плоскоклеточная карцинома кожи — это разнообразная группа заболеваний. Инвазивная плоскоклеточная карцинома встречается наиболее часто, однако существует еще девять других форм плоскоклеточного рака. Также есть понятие карцином in situ и предраковых заболеваний кожи.
- Ассоциация онкологов России. Плоскоклеточный рак кожи. 2020
- NCCN Guidelines Version. Squamous Cell Skin Cancer. 2022
- Recognition and management of high-risk (aggressive) cutaneous squamous cell carcinoma
- Society guideline links: Nonmelanoma skin cancer
- Oral leukoplakia
- Epidemiology, natural history, and diagnosis of actinic keratosis
- Carcinoma of the penis: Clinical presentation, diagnosis, and staging
Ирина Гридина
ординатор-онколог, химиотерапевт, резидент Высшей школы онкологии
24 августа 2022
Вальгусная деформация большого пальца стопы — лечение, симптомы, причины, диагностика
Hallus valgus (вальгусная деформация большого пальца стопы) это состояние, при котором происходит повреждение сустава большого пальца ноги. Это заболевание обычно называют бурситом большого пальца стопы.Бурсит большого пальца связан с образованием костного нароста в ответ на травму. В действительности Hallus valgus это не просто реакция на травму. Интересно, что это заболевание почти никогда не встречается в культурах, которые не носят обувь. Узкая обувь, такая как на высоких каблуках и ковбойские сапоги, может способствовать развитию вальгусной деформации большого пальца стопы. Широкая обувь, с свободным пространством для пальцев ноги, уменьшает возможности развития деформации, и помогает уменьшить раздражение на область бурсита большого пальца стопы, при его наличии.
Это заболевание обычно называют бурситом большого пальца стопы.Бурсит большого пальца связан с образованием костного нароста в ответ на травму. В действительности Hallus valgus это не просто реакция на травму. Интересно, что это заболевание почти никогда не встречается в культурах, которые не носят обувь. Узкая обувь, такая как на высоких каблуках и ковбойские сапоги, может способствовать развитию вальгусной деформации большого пальца стопы. Широкая обувь, с свободным пространством для пальцев ноги, уменьшает возможности развития деформации, и помогает уменьшить раздражение на область бурсита большого пальца стопы, при его наличии.
Термин Hallus valgus фактически, описывает то, что происходит с большим пальцем ноги. Hallus — медицинский термин для обозначения большого пальца ноги, а valgus анатомический термин, который означает, что деформация происходит в сторону отклоняющуюся от средней линии тела. Так вальгусная деформация большого пальца стопы за пределы стопы. По мере прогрессирования этого процесса появляются и другие изменения.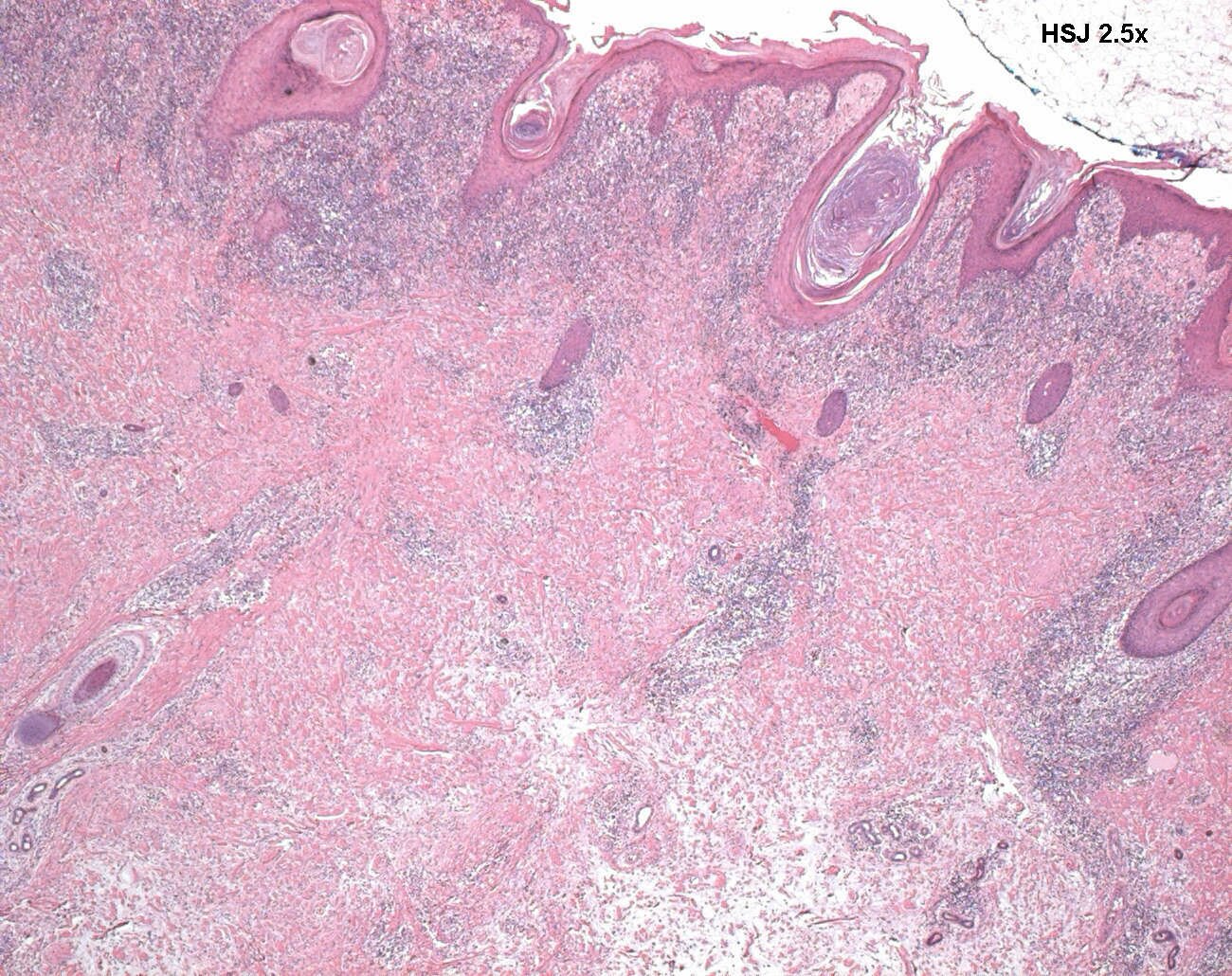 Одно из тех изменений — то, что кость, которая находится выше большого пальца ноги, первая метатарзальная кость , начинает больше отклоняться в другом направлении. Эту кость называют primus varus. Primus означает первую метатарзальную кость , а varus медицинский термин, который означает, что деформация проявляется отклонением от средней линии тела.Это создает ситуацию, где первая метатарзальная кость и большой палец ноги теперь формируют угол по отношению линии, проходящей по внутреннему краю стопы. Бурсит большого пальца стопы, который развивается сначала , является фактически реакцией на давление от обуви . Сначала реакцией на травматизацию является участок раздраженной, отечной ткани, которая постоянно трется между обувью и костью располагающейся под кожей. Со временем постоянное давление может приводить к утолщению костной ткани, что увеличивает припухлость и еще больше трение об обувь.
Одно из тех изменений — то, что кость, которая находится выше большого пальца ноги, первая метатарзальная кость , начинает больше отклоняться в другом направлении. Эту кость называют primus varus. Primus означает первую метатарзальную кость , а varus медицинский термин, который означает, что деформация проявляется отклонением от средней линии тела.Это создает ситуацию, где первая метатарзальная кость и большой палец ноги теперь формируют угол по отношению линии, проходящей по внутреннему краю стопы. Бурсит большого пальца стопы, который развивается сначала , является фактически реакцией на давление от обуви . Сначала реакцией на травматизацию является участок раздраженной, отечной ткани, которая постоянно трется между обувью и костью располагающейся под кожей. Со временем постоянное давление может приводить к утолщению костной ткани, что увеличивает припухлость и еще больше трение об обувь.
Причины
Многими проблемы возникающие в ногах, являются результатом патологического давления или трения. Самым простым способом определить наличие последствий патологического давления является осмотр ноги.Нога представляет собой твердую кость, обтянутую кожей. В большинстве случаев, симптоматика развивается постепенно так, как кожа и мягкие ткани амортизируют избыточное воздействие на ногу.Любое выпирание кости или травмы усугубляют уже имевшиеся последствия травмы. Кожа реагирует на трение и давление формированием мозоли .Мягкие ткани, располагающиеся под кожей, реагируют на избыточную нагрузку . И мозоль и утолщенные мягкие ткани под мозолью становятся болезненными и воспаляются. Уменьшению боли способствует уменьшение давления .Давление можно уменьшить извне за счет более свободной обуви или изнутри за счет оперативного вмешательства и удаления избыточных тканей.
Самым простым способом определить наличие последствий патологического давления является осмотр ноги.Нога представляет собой твердую кость, обтянутую кожей. В большинстве случаев, симптоматика развивается постепенно так, как кожа и мягкие ткани амортизируют избыточное воздействие на ногу.Любое выпирание кости или травмы усугубляют уже имевшиеся последствия травмы. Кожа реагирует на трение и давление формированием мозоли .Мягкие ткани, располагающиеся под кожей, реагируют на избыточную нагрузку . И мозоль и утолщенные мягкие ткани под мозолью становятся болезненными и воспаляются. Уменьшению боли способствует уменьшение давления .Давление можно уменьшить извне за счет более свободной обуви или изнутри за счет оперативного вмешательства и удаления избыточных тканей.
Факторы риска
- Обувь оказывает влияние на частоту появление вальгусной деформации большого пальца ( она ниже у взрослых которые не носят обувь). Однако, это не означает, что только обувь вызывает это заболевание.
 Стягивающая обувь может причинять боль и ущемление нервов стопы нерва наряду с формированием вальгусной деформации. Модная обувь может быть слишком обтягивающей и слишком узкой, чтобы ‘ нога выглядела эстетично.’. Высокие каблуки увеличивают нагрузку на стопу, что еще больше усугубляет проблему. Причем модных тенденций придерживаются не только молодые люди, но и лица старшей возрастной группы .Факторы риска можно разбить на основные :
Стягивающая обувь может причинять боль и ущемление нервов стопы нерва наряду с формированием вальгусной деформации. Модная обувь может быть слишком обтягивающей и слишком узкой, чтобы ‘ нога выглядела эстетично.’. Высокие каблуки увеличивают нагрузку на стопу, что еще больше усугубляет проблему. Причем модных тенденций придерживаются не только молодые люди, но и лица старшей возрастной группы .Факторы риска можно разбить на основные : - Большая вероятность возникновения вальгусной деформации у лиц женского пола .Причиной может служить обувь.
- У балерин, которые проводят много времени на блоках, танцуя на пальцах ноги, и таким образом, у них можно ожидать более высокую вероятность возникновения вальгусной деформации
- Возраст. Частота деформации увеличивается с возрастом, с показателями 3 % у людей в возрасте 15-30 лет, 9 % у людей в возрасте 31-60 лет, и 16 % у тех кто старше 60 лет 1
- Генетические факторы имеют определенное значение
- Ассоциированные заболевания
Существуют определенные причины биомеханической неустойчивости, включая нервно-мышечные нарушения.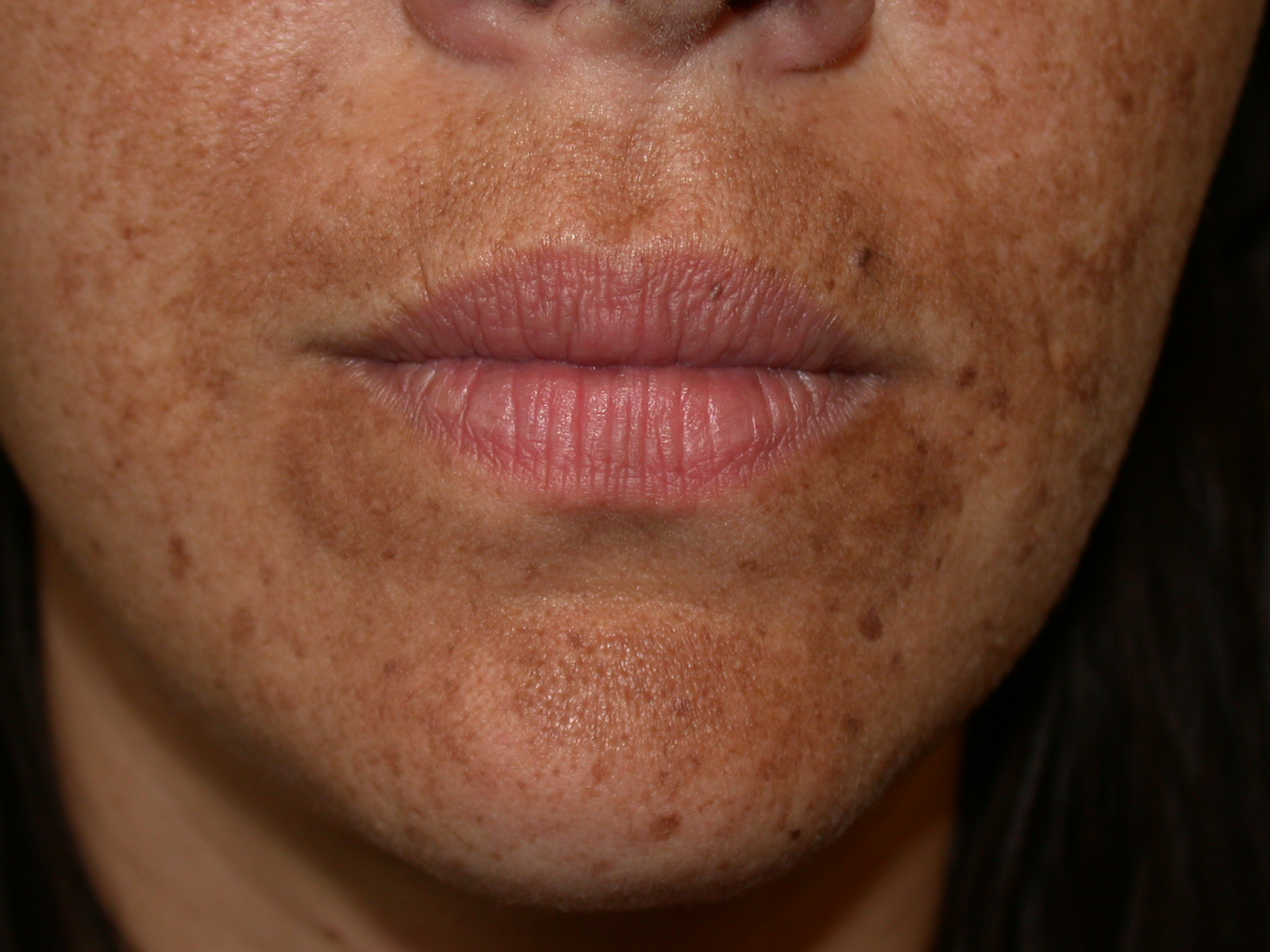 Это может быть связано с артритами различных видов. Эти ассоциированные заболевания включают:
Это может быть связано с артритами различных видов. Эти ассоциированные заболевания включают:
- Подагра.
- Ревматоидный артрит.
- Псориатическая артропатия.
- Суставная гиперподвижность связанная с такими заболеваниями как синдром Марфана синдром Дауна.
- Рассеянный склероз.
- Болезнь Шарот
- Церебральный паралич.
Симптомы
Симптомы вальгусной деформации стопы в основном обусловлены бурситом большого пальца стопы. Бурсит большого пальца стопы является достаточно болезненным. При выраженной вальгусной деформации большого пальца стопы появляется и косметическая проблема. Кроме того, подбор обуви становится затруднительным, особенно для женщин, которые хотят быть модными и для них ношение модной обуви становится настоящим испытанием . И наконец, увеличение деформации начинает перемещать второй палец стопы и могут создаваться условия для трения второго пальца об обувь.
Диагностика
История болезни
- Пациента может беспокоить боль в большом пальце стопы при ходьбе или каких-то движениях.
 Это может свидетельствовать о дегенерации внутрисуставного хряща.
Это может свидетельствовать о дегенерации внутрисуставного хряща. - Боль может быть ноющая в области плюсныб вследствие ношения обуви. Возможно увеличение деформации . .
- Необходимо выяснить какие физические нагрузки увеличивают боли и что облегчает боль ( может быть просто снятие обуви).
- Наличие в анамнезе травмы или артрита.
- Достаточно редко бывают острые боли или покалывание в дорсальной области бурсы большого пальца ,что может указывать травматический неврит среднего дорсального кожного нерва.
- Пациент может также описать симптомы, вызванные деформацией, такие как болезненный второй палец ноги, межпальцевой кератоз, или образование язвы .
Внешний осмотр
- Необходимо понаблюдать за походкой пациента .Это поможет определить степень болевых проявлений и возможные нарушения походки, связанные с проблемами в ногах.
- Положение большого пальца стопы по отношению к другим пальцам ноги.
 Дисторсия сустава может быть в разных проекциях..
Дисторсия сустава может быть в разных проекциях.. - Выдающееся положение сустава. Эритема или припухлость указывают давление от обуви и раздражение.
- Диапазон движения большого пальца стопы в метатарзальном суставе. Нормальное сгибание назад — 65-75 ° с плантарным сгибанием менее 15 °. Причем необходимо обратить внимание присутствуют ли боль, крепитация. Боль без крепитации предполагает наличие синовита.
- Наличие любого кератоза, который предполагает патологическое натирание от неправильной походки ..
- Ассоциированные деформации могут включать молоткообразные вторые пальцы стопы и гибкое или твердое плоскостопие. Эти деформации могут вызвать более быструю прогрессию вальгусной деформации большого пальца стопы, поскольку снижается боковая поддержка стопы..
Изменения в движениях в суставе большого пальца:
- Увеличение абдукции большого пальца стопы в поперечных и фронтальных плоскостях.
- Увеличение среднего выдающегося положения пальцев стопы.

- Изменение в сгибании назад сустава.
Кроме того, необходимо обратить внимание на состояние кожи и периферического пульса. Хорошее кровообращение особенно имеет значение если планируется оперативное лечение и необходимо нормальное заживление послеоперационной раны.
Исследования
Рентгенография позволит увидеть степень деформации и может указать подвывих сустава.При необходимости исключения других заболеваний может быть назначено КТ. УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения. Лабораторные исследования назначаются при необходимости исключить ассоциированные заболевания и при подготовке к оперативному лечению.
Лечение
Консервативное Лечение
Лечение вальгусной деформации большого пальца стопы, почти всегда, начинают с подбора удобной обуви, не вызывающей трение или нагрузку. На ранних стадиях Hallus valgus ношение обуви с широкой передней частью может остановить прогрессию деформации. Так как боль, которая является результатом бурсита большого пальца стопы, происходит из-за давления от обуви, лечение сосредотачивается на том, чтобы убрать давление, которое обувь оказывает на деформацию.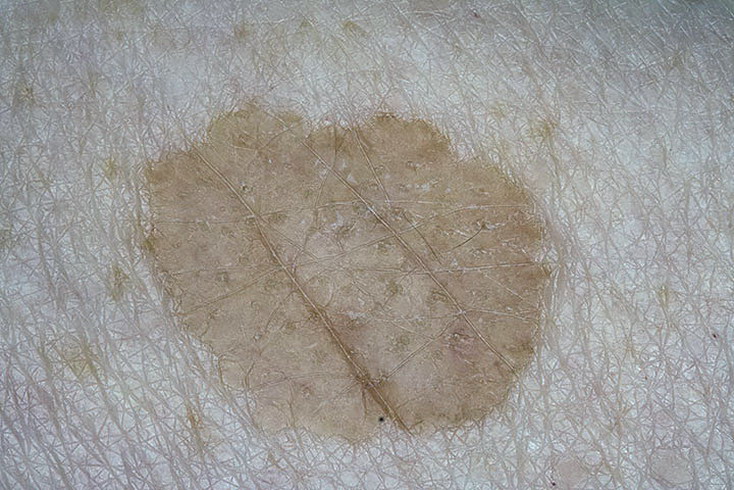 Более широкая обувь уменьшает давление на бурсит большого пальца стопы. Прокладки для бурсы большого пальца стопы могут уменьшить давление и трение от обуви. Существуют также многочисленные устройства, такие как распорные ортопедические изделия, которые позволяют шинировать палец и изменить распределение нагрузки на стопу.
Более широкая обувь уменьшает давление на бурсит большого пальца стопы. Прокладки для бурсы большого пальца стопы могут уменьшить давление и трение от обуви. Существуют также многочисленные устройства, такие как распорные ортопедические изделия, которые позволяют шинировать палец и изменить распределение нагрузки на стопу.
Медикаментозное лечение и физиотерапия
Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. Кроме того, возможны инъекции кортикостероидов. Длительная физиотерапия не доказала свою терапевтическую эффективность .
Ортопедические изделия
Возможно применение различных ортопедических изделий ( супинаторов, корректоров пальцев стопы, межпальцевые валики ).Применение ортопедических приспособлений помогает на ранних стадиях остановить дальнейшую деформацию. При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения. Индивидуальные стельки помогают корректировать нарушенный свод стопы.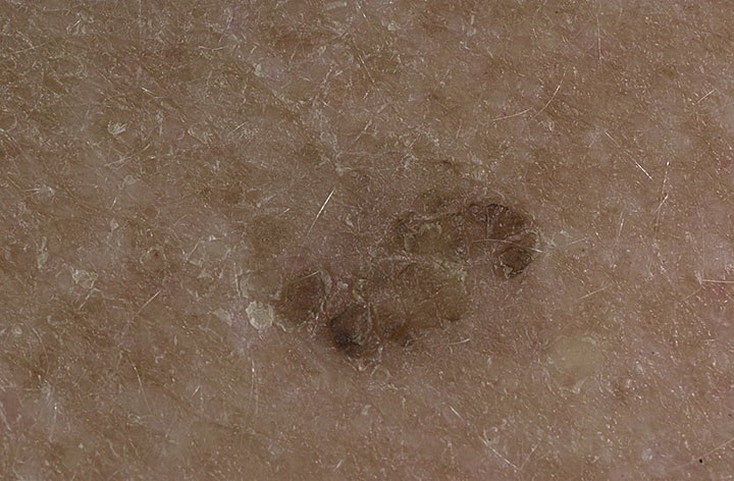
Если же деформация обусловлена метаболическим нарушением или системным заболевание, то необходимо провести лечение направленное на коррекцию основного заболевания с привлечением ревматолога или эндокинолога.
Хирургическое лечение
Если все консервативные меры оказываются не эффективными, то принимается решение об оперативном лечении. В настоящее время, существует более 100 оперативных методик по лечению Hallus valgus.Основные задачи при хирургическом лечении следующие :
- удалить бурсит большого пальца стопы
- реконструировать кости, из которых состоит большой палец ноги
- уравновесить мышцы вокруг сустава так, чтобы не было рецидива деформация
Удаление «нароста»
В некоторых умеренных случаях формирования бурсита большого пальца стопы, при операции может быть удален только нарост на сумке сустава. Эта операция, выполняется через маленький разрез на стороне ноги в области бурсита большого пальца стопы. Как только кожа разрезана удаляется нарост с помощью специального хирургического долота. Кость выравнивается и разрез кожи ушивают маленькими швами.
Кость выравнивается и разрез кожи ушивают маленькими швами.
Более вероятно, что реконструкция большого пальца ноги также будет необходима. Главное решение, которое должно быть принято, состоит в том, надо ли разрезать метатарзальную кость и также ее реконструировать . Для решения этого вопроса имеет значение угол между первой метатарзальной и второй костью.Нормальный угол — приблизительно девять или десять градусов. Если угол будет 13 градусов или больше, то скорее всего необходимо разрезать и реконструировать метатарзальную кость. Когда хирург разрезает и производит репозицию кости, то это называется остеотомией. Есть два основных метода, используемых, чтобы выполнить остеотомию и реконструкцию первой метатарзальной кости..
Дистальная Остеотомия
В некоторых случаях дистальный конец кости разрезается и перемещается в латерально (это называется дистальной остеотомией). Это позволяет эффективно уменьшить угол между первыми и вторыми метатарзальными костями. Этот тип операции обычно требует одного или двух маленьких разрезов в ноге. Как только хирург достигает удовлетворительного положения костей, остеотомия сопрождается фиксацией костей с помощью металлических булавок .После операции и заживления булавки удаляются( обычно их удаляют через 3-6 недель после операции).
Как только хирург достигает удовлетворительного положения костей, остеотомия сопрождается фиксацией костей с помощью металлических булавок .После операции и заживления булавки удаляются( обычно их удаляют через 3-6 недель после операции).
Прокимальная остеотомия
В других же ситуациях, первая метатарзальная кость разрезается в проксимальном конце кости. Этот тип операции обычно требует двух или трех маленьких разрезов в ноге. Как только кожа разрезана , хирург выполняет остеотомию. Кость подвергается реконструкции и фиксируется на время металлическими булавками. Эта операция тоже уменьшает угол между метатарзальными костями.Кроме того, производится релизинг сухожилия мышцы, приводящей большой палец стопы. Поэтому, после операции надевается специальный бандаж.
Реабилитация после операции
Необходимо в среднем 8 недель для того, чтобы произошло заживление мягких тканей и костей. Ногу на этот период лучше поместить в обувь с с деревянной подошвой или специальный бандаж для того, чтобы исключить травматизацию оперированных тканей и дать возможность нормальной регенерации. Непосредственно после операции могут понадобиться костыли.
Непосредственно после операции могут понадобиться костыли.
У пациентов с выраженным бурситом через определенное время после операции может быть назначена физиотерапия ( до 6-7 процедур) . Кроме того, необходимо носить обувь с расширенным передом. Возможно также использование корректоров. Все это может позволить быстрее вернуться к нормальной ходьбе.
Актинический кератоз — EyeWiki
- Создать аккаунт
- Войти
Страница
Обсуждение
Форма просмотра
Просмотр источника
История
Из EyeWiki
(Перенаправлено с актинического кератоза)
Jump to:navigation, search
Актинические кератозы представляют собой предраковые плоскоклеточные образования. Клинически они могут проявляться в виде эритематозных, шелушащихся пятен или папул. Поражения обычно присутствуют у пациентов среднего или пожилого возраста. Наиболее часто поражаются участки, открытые солнцу. Плоскоклеточная карцинома может развиться из существовавшего ранее актинического кератоза. Таким образом, у пациентов с этим состоянием необходимы биопсия подозреваемых поражений и длительное последующее наблюдение. Риск последующего метастазирования очень низкий (0,5-3,0%) [1]
Таким образом, у пациентов с этим состоянием необходимы биопсия подозреваемых поражений и длительное последующее наблюдение. Риск последующего метастазирования очень низкий (0,5-3,0%) [1]
Содержание
- 1 Болезнь Сущность
- 1.1 Этиология и факторы риска
- 1.2 Патология
- 2 Диагностика
- 2.1 Дифференциальная диагностика
- 3 Менеджмент
- 3.1 Прогноз и последующее наблюдение
- 3.2 Осложнения
- 4 Дополнительные ресурсы
- 5 Каталожные номера
Актинический кератоз ICD-10-CM L57.0
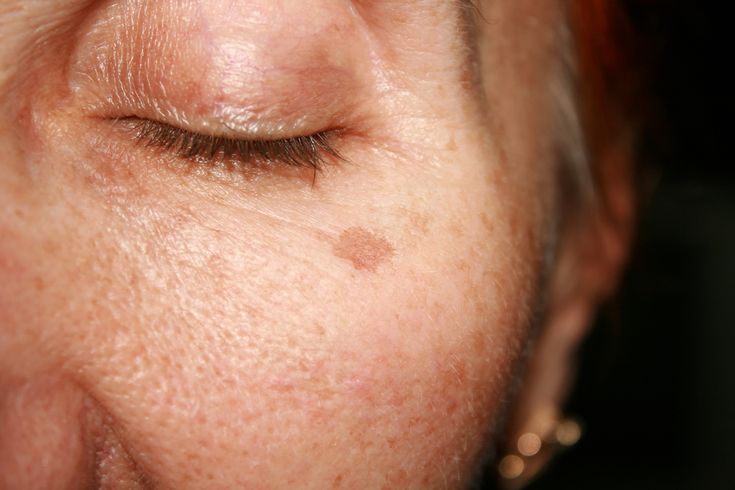
Актинический кератоз нижнего века. (c) 2014 one.aao.orgЭтиология и факторы риска
Наиболее вероятным фактором, который приводит к развитию актинического кератоза, является воздействие солнечного света, особенно солнечного света UVA и UVB. [2] Воздействие этих форм радиации приводит к сложной серии генетических событий, которые в конечном итоге приводят к развитию актинического кератоза и плоскоклеточной карциномы. История хронического воздействия солнечных лучей.
Отсутствие использования солнцезащитного крема на открытом воздухе.
Более светлые типы кожи (типы Фитцпатрика I, II)
История хронического воздействия солнечных лучей.
Отсутствие использования солнцезащитного крема на открытом воздухе.
Более светлые типы кожи (типы Фитцпатрика I, II)
Патология
Гистологически выявляют гиперкератоз, паракератоз, дискератоз и солнечный эластоз. Может присутствовать клеточная атипия с повышенным ядерно-цитоплазматическим отношением, плеоморфизмом или ядерным гиперхроматизмом. Воздействие этих форм радиации приводит к сложной серии генетических событий, которые в конечном итоге приводят к пролиферации клеток плоского эпителия и диспластическим изменениям кожи, характерным для актинического кератоза.
Предварительный диагноз может быть поставлен на основании анамнеза и клинической картины пациента. Осмотр кожи можно проводить с помощью щелевой лампы, дерматоскопа или невооруженным глазом. Однако для окончательного диагноза нового поражения требуется биопсия под контролем патологоанатома.
- Пациенты обычно имеют медленно развивающееся шелушение и эритоматозное поражение кожи.

- Осмотр кожи можно проводить с помощью щелевой лампы, дерматоскопа или невооруженным глазом. На поверхности кожи могут присутствовать эритематозные (красные), чешуйчатые пятна (плоские пигментированные образования) или папулы (твердые, приподнятые образования). Могут быть множественные поражения.
- Кожа пораженных участков может быть грубой или иметь текстуру «наждачной бумаги». Повреждения могут иметь округлую форму и чешуйчатую форму. На коже пострадавших людей может присутствовать зуд или раздражение. Клинически проявляется в виде эритематозных, чешуйчатых пятен или папул.
- Актинический кератоз чаще всего встречается на лице, губах, ушах, тыльной стороне кистей, предплечьях, скальпе или шее. [3]
- Поражения с кровотечением, стойким зудом, ростом или изменениями могут быть подвергнуты биопсии для подтверждения диагноза.
Дифференциальная диагностика
- Плоскоклеточный рак
- Болезнь Боуэна
- Базально-клеточная карцинома
- Злокачественное лентиго
В зависимости от индивидуальных обстоятельств может быть рекомендовано наблюдение, медикаментозное или хирургическое лечение.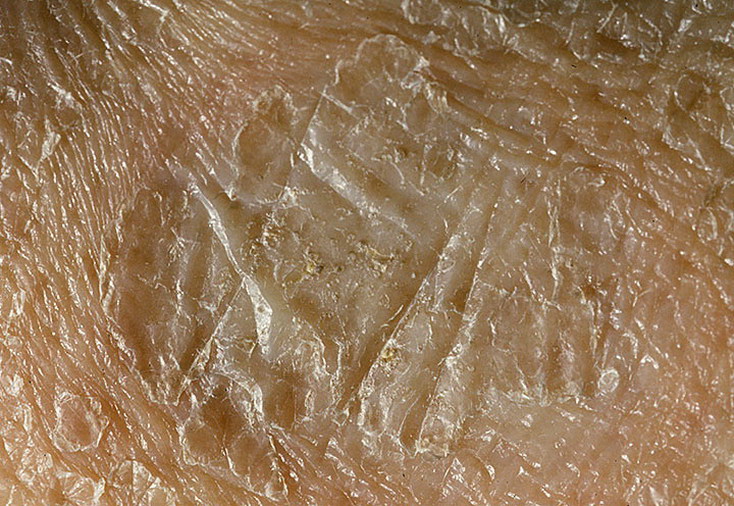 Прогрессирование до плоскоклеточного рака, как правило, происходит медленно, и у пожилых пациентов с множественными сопутствующими заболеваниями, например, наблюдение может быть лучшим выбором.
Прогрессирование до плоскоклеточного рака, как правило, происходит медленно, и у пожилых пациентов с множественными сопутствующими заболеваниями, например, наблюдение может быть лучшим выбором.
- Медицинская терапия
- Следующие местные препараты были одобрены FDA для лечения актинического кератоза.
- 5-фторурацил (5-ФУ)
- Имиквимод крем
- Ингенол мебутат гель
- Гель диклофенак для местного применения
- Систематический обзор сравнил относительную эффективность 5-фторурацила 0,5% в салициловой кислоте 10% (5-ФУ/СК) по сравнению с ингенол мебутатом (ИМБ) и имиквимодом 2,5%/3,75% (ИМИ) при актиническом кератозе на лице, лоб или скальп. [4] Исследование показало, что оба метода лечения эффективны при актиническом кератозе.
- Криотерапия обычно проводится в кабинете дерматолога при поражениях лица. Периокулярные поражения должен лечить глазной пластический хирург.
- Фотодинамическая терапия (ФДТ) описана как метод лечения актинического кератоза.

- Местное нанесение АЛК на поражение кожи и последующее освещение поражения красным светом показало себя привлекательной альтернативой криотерапии с улучшенными эстетическими результатами. [5]
Химические пилинги - TCA могут быть полезны у пациентов с диффузными поражениями, которые сложно лечить по отдельности.
- Следующие местные препараты были одобрены FDA для лечения актинического кератоза.
- Хирургическое лечение
- Поражения могут быть полностью удалены, если есть подозрение на злокачественность. Однако в большинстве случаев актинический кератоз может наблюдаться клинически на предмет прогрессирования.
- Лазерное лечение также может быть вариантом, если нет опасений относительно злокачественности.
Прогноз и последующее наблюдение
Актинический кератоз обычно имеет хороший прогноз. Он редко прогрессирует в плоскоклеточный рак или другие злокачественные новообразования.
- Последующее наблюдение должно определяться офтальмологом или дерматологом на основании других основных факторов риска и состояния здоровья пациента
- Актинический кератоз обычно имеет низкую вероятность прогрессирования в более злокачественные поражения.

Осложнения
Медикаментозное лечение имеет различные возможные осложнения и побочные эффекты, и его следует обсудить с врачом перед началом лечения. Хирургическое лечение также может иметь осложнения, такие как раневая инфекция или расхождение швов, и это следует обсудить с вашим хирургом перед операцией. Наблюдение также несет в себе возможность того, что актинический кератоз перерастет в более злокачественное поражение.
- http://www.mayoclinic.org/diseases-conditions/actinic-keratosis/basics/definition/con-20030382
- ↑ Офтальмологическая патология и внутриглазные опухоли, Раздел 4. Курс фундаментальных и клинических наук. Сан-Франциско: Американская академия офтальмологии; 20011-12
- ↑ Ортонн, Ж.-П. (2002), От актинического кератоза до плоскоклеточного рака. Британский журнал дерматологии, 146: 20–23. doi: 10.1046/j.1365-2133.146.s61.6.x
- ↑ http://www.mayoclinic.org/diseases-conditions/actinic-keratosis/basics/definition/con-20030382
- ↑ Стокфлет, Эггерт, Джиллиан С.
 Сиббринг и Иветт Аларкон. «Новые варианты местного лечения актинического кератоза: систематический обзор». Acta dermato-venereologica 96.1 (2016): 17–23.
Сиббринг и Иветт Аларкон. «Новые варианты местного лечения актинического кератоза: систематический обзор». Acta dermato-venereologica 96.1 (2016): 17–23. - ↑ Р.М. Шеймиеса, С. Каррера, С. Радакович-Фиянб, А. Таневб, П.Г. Calzavara-Pintonc, C. Zanec, A. Sidoroffd, M. Hempele, J. Ulrichf, T. Proebstleg, H. Mefferth, M. Mulderi, D. Salomonj, H.C. Диттмарк, Дж.В. Бауэрл, К. Кернландм, Л. Браатенм, Фотодинамическая терапия с использованием местного метил-5-аминолевулината по сравнению с криотерапией актинического кератоза: проспективное рандомизированное исследование, Журнал Американской академии дерматологии, том 47, выпуск 2, август 2002 г., страницы 258. -262, ISSN 0190-9622, http://dx.doi.org/10.1067/mjd.2002.119649.
Академия использует файлы cookie для анализа производительности и предоставления соответствующего персонализированного контента пользователям нашего веб-сайта.
Узнать больше
Симптомы, причины и лечение — DermNet
Авторы: д-р Сара Винтер, главный хирург-стажер, Королевская больница Гламорган; Доктор Ричард Мотли, консультант-дерматолог, Валлийский институт дерматологии, Уэльс. Копия отредактирована Гасом Митчеллом. март 2022 г.
Копия отредактирована Гасом Митчеллом. март 2022 г.
toc-icon
Что такое фолликулярный кератоз?
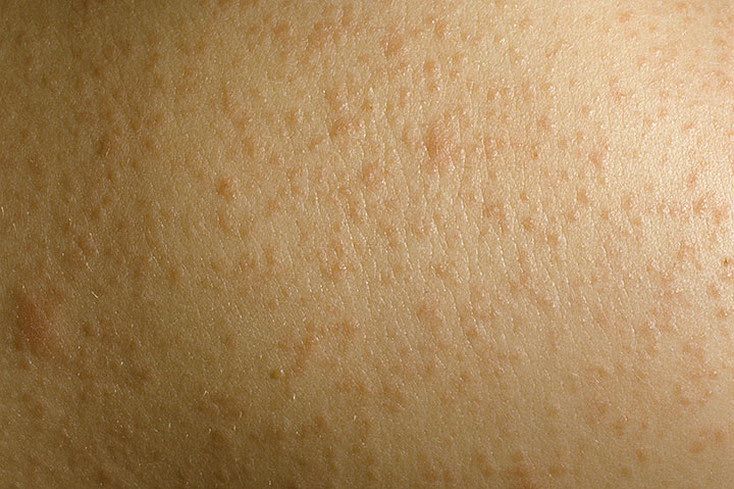
Волосяной кератоз — очень распространенное сухое состояние кожи, вызванное накоплением кератина в волосяных фолликулах.
Латинский термин кератоз означает «чешуйчатая кожа», а пиларис означает «волосы». Волосяной кератоз обычно начинается в детстве, но становится более очевидным в подростковом и взрослом возрасте. Он безвреден и не заразен.
Волосяной кератоз
Волосяной кератоз
Волосяной кератоз
Волосяной кератоз
Нажмите здесь, чтобы увидеть больше изображений
Кто болеет фолликулярным кератозом?
Волосяной кератоз обычно наблюдается у детей и молодых людей. Им страдают 50–70% подростков и 40% взрослых. Это было связано с другими кожными заболеваниями, такими как атопическая экзема и ихтиоз.
Им страдают 50–70% подростков и 40% взрослых. Это было связано с другими кожными заболеваниями, такими как атопическая экзема и ихтиоз.
Что вызывает фолликулярный кератоз?
Волосяной кератоз возникает из-за аномального ороговения верхней части волосяного фолликула. Кератин заполняет фолликул, а не отшелушивает.
Причина фолликулярного кератоза до конца не изучена, но считается, что он имеет генетическую связь с аутосомно-доминантным наследованием. Были установлены корреляции с мутациями в филаггрин (ключевой белок барьерной функции кожи).
Волосяной кератоз имеет тенденцию проявляться в зимние месяцы и, вероятно, связан с пониженным содержанием влаги в воздухе.
Каковы клинические признаки фолликулярного кератоза?
Пациенты могут жаловаться на «мурашки» или «куриную кожу». Эти маленькие бугорки могут быть телесного цвета, красного или коричневого цвета. Кожа может быть грубой, сухой и иногда зудящей. Вокруг многих небольших бугорков также можно обнаружить покраснение.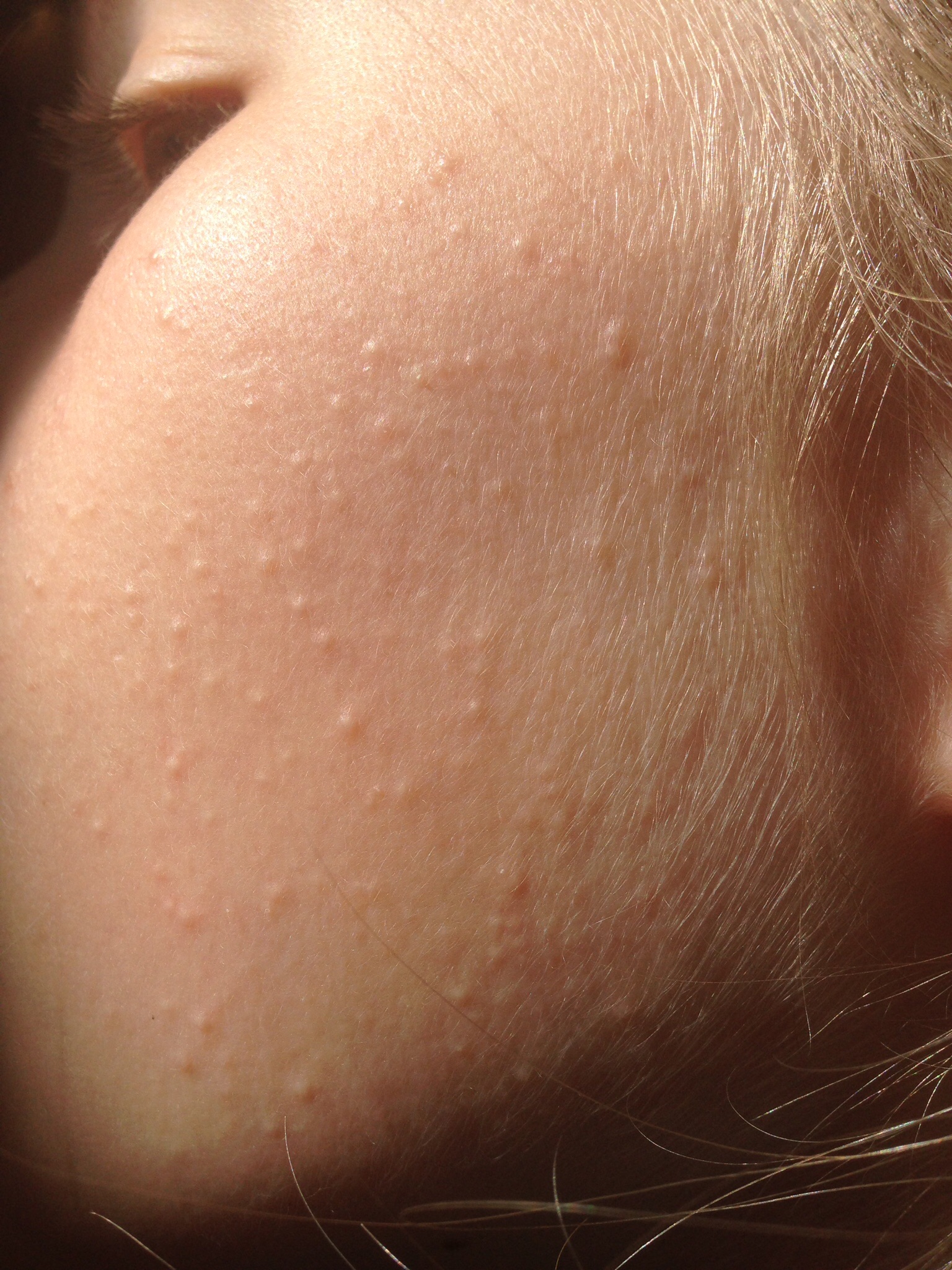
Волосяной кератоз чаще всего возникает на разгибательных поверхностях плеч и бедер. Также могут поражаться ягодицы, туловище, грудь, лицо и дистальные отделы конечностей.
Волосяной кератоз может иногда ассоциироваться с покраснением и пигментацией кожи щек (фолликулярный эритромеланоз лица и палочки и красный фолликулярный кератоз), выпадением волос на бровях (офриогенная улеритема) и небольшими атрофическими участками на щеках (атрофодерма вермикулатум) .
Волосяной кератоз
Красный фолликулярный кератоз на лице
Улеритема офриогенная
Атрофодерма вермикулатная
Щелкните здесь для получения дополнительных изображений
Как клинические признаки различаются в зависимости от типа кожи?
Бугорки обычно цвета кожи пациента. Однако они могут проявляться в виде красных участков на белой коже или коричневых/черных участков на более темной коже.
Однако они могут проявляться в виде красных участков на белой коже или коричневых/черных участков на более темной коже.
Каковы осложнения фолликулярного кератоза?
- Атрофия
- Рубцы с выпадением волос
Как диагностируется фолликулярный кератоз?
Волосяной кератоз — это клинический диагноз. Оценка поражения может помочь в диагностике:
- Дерматоскопия: выявляет аномалии стержней волос — тонкие, короткие, закрученные или погруженные в роговой слой. Также могут присутствовать шелушение и эритема.
- Пункционная биопсия: выявляет эпидермальный гиперкератоз, гипергранулез, закупорку волосяных фолликулов и легкое поверхностное периваскулярное лимфоцитарное воспаление.
Какова дифференциальная диагностика фолликулярного кератоза?
- Атопический дерматит
- Фолликулит
- Милия
- лишайник гнилостный
- Шиповатый лишай
- Phrynoderma из-за дефицита питательных веществ
Что такое лечение фолликулярного кератоза?
Общие меры
- Использование отшелушивающей губки или скраба в душе или ванне
Особые меры
- Увлажняющий крем, содержащий мочевину, салициловую кислоту, молочную кислоту или альфа-оксикислоты (они либо увлажняют, либо помогают ослабить прилипшие чешуйки в фолликулах)
- Ретиноиды для местного применения
- Короткие курсы топических стероидов умеренной активности могут быть использованы для лечения зуда
- Лечение импульсным лазером на красителе или интенсивным импульсным светом для лечения эритемы
- Лазерная эпиляция вросших волос
Каков исход фолликулярного кератоза?
Лекарства от фолликулярного кератоза не существует, однако он часто проходит во взрослом возрасте. Это связано с тем, что взрослые, как правило, лучше справляются с состоянием кожи с помощью мер, описанных выше. Любая атрофия или рубцевание с выпадением волос могут быть постоянными.
Это связано с тем, что взрослые, как правило, лучше справляются с состоянием кожи с помощью мер, описанных выше. Любая атрофия или рубцевание с выпадением волос могут быть постоянными.
Нажмите здесь для просмотра изображений
Библиография
- Cohen L, Seminario-Vidal L, Lockey RF. Дерматологические проблемы, обычно встречающиеся у аллерголога/иммунолога. J Allergy Clin Immunol Pract. 2020;8(1):102–12. дои: 10.1016/j.jaip.2019.07.019. Журнал
- Феннер Дж., Сильверберг Н.Б. Заболевания кожи, связанные с атопическим дерматитом. Клин Дерматол. 2018;36(5):631–40. doi:10.1016/j.clidermatol.2018.05.004. Журнал
- Гербиг АВ. Лечение фолликулярного кератоза. J Am Acad Дерматол. 2002;47(3):457. doi: 10.1067/mjd.2002.122733. Журнал
- Грубер Р., Шугарман Дж.Л., Крамрин Д. и др. Аномалии сальных желез, волосяного стержня и эпидермального барьера при фолликулярном кератозе с дефицитом филаггрина и без него.

