Что такое холестаз беременных. Каковы основные симптомы этого заболевания. Как диагностируется холестаз при беременности. Какие методы лечения применяются. Как предотвратить развитие холестаза у беременных.
Что такое холестаз беременных
Холестаз беременных — это заболевание печени, возникающее во время беременности. Оно характеризуется нарушением оттока желчи из печени, что приводит к накоплению желчных кислот в крови. Обычно холестаз развивается в конце второго или в третьем триместре беременности.
Основные характеристики холестаза беременных:
- Нарушение работы печени
- Накопление желчных кислот в крови
- Возникает преимущественно в поздние сроки беременности
- Может представлять риск для здоровья плода
Симптомы холестаза при беременности
Каковы основные проявления холестаза у беременных женщин? Наиболее характерные симптомы включают:
- Сильный зуд, особенно на ладонях и стопах
- Потемнение мочи
- Обесцвечивание кала
- Желтуха (пожелтение кожи и склер глаз)
- Тошнота, рвота
- Снижение аппетита
- Повышенная утомляемость
- Боль в правом подреберье
Зуд часто является единственным и наиболее выраженным симптомом, особенно усиливающимся ночью. При появлении любых из перечисленных признаков необходимо немедленно обратиться к врачу.

Диагностика холестаза беременных
Как диагностируется холестаз при беременности? Основные методы диагностики включают:
- Оценка жалоб и симптомов
- Общий осмотр
- Анализ крови на уровень желчных кислот
- Биохимический анализ крови (АЛТ, АСТ, билирубин)
- УЗИ печени
- УЗИ плода
- Нестрессовый тест для оценки состояния плода
Ключевым диагностическим критерием является повышение уровня желчных кислот в крови. Также проводится регулярный мониторинг состояния плода с помощью УЗИ и нестрессовых тестов.
Лечение холестаза беременных
Какие методы применяются для лечения холестаза при беременности? Основные направления терапии включают:
- Прием урсодезоксихолевой кислоты — основной препарат для лечения
- Применение местных средств против зуда (ментоловый крем)
- Прием антибиотика рифампицина при тяжелом течении
- Плазмаферез в тяжелых случаях
- Прием препаратов витамина К
- Симптоматическое лечение (антигистаминные при зуде)
Дозировка урсодезоксихолевой кислоты обычно начинается с 300 мг в день и может быть увеличена до 900 мг в день. При отсутствии эффекта в течение 2 недель доза может быть повышена до максимальной — 21 мг на кг массы тела в сутки.

Народные средства лечения
В качестве дополнительных мер для облегчения симптомов можно использовать некоторые народные средства:
- Теплые ванночки для рук и ног
- Протирание кожи содовым раствором или яблочным уксусом
- Нанесение кокосового масла после ванны
- Овсяные ванны
Важно! Любые народные методы следует обязательно согласовывать с лечащим врачом. Они не могут заменить основное медикаментозное лечение.
Диета при холестазе беременных
Существуют ли особенности питания при холестазе беременных? Специальной диеты при данном заболевании не разработано, однако рекомендуется придерживаться следующих принципов:
- Сбалансированное питание с большим количеством овощей и фруктов
- Употребление разнообразных источников белка (мясо, рыба, бобовые)
- Включение в рацион цельнозерновых продуктов
- Употребление полезных жиров (оливковое масло, орехи, авокадо)
- Ограничение сахара и рафинированных продуктов
- Исключение алкоголя и газированных напитков
Важно пить достаточное количество воды — 8-12 стаканов в день. Следует избегать непастеризованных молочных продуктов и сырых морепродуктов.

Профилактика холестаза при беременности
Можно ли предотвратить развитие холестаза у беременных? Специфической профилактики не существует, однако следующие меры могут снизить риск:
- Сбалансированное питание
- Умеренная физическая активность
- Своевременное обращение к врачу при появлении симптомов
- Регулярное наблюдение у гинеколога
- Контроль веса во время беременности
Женщинам, у которых ранее был диагностирован холестаз беременных, при последующих беременностях рекомендуется более тщательное наблюдение.
Факторы риска развития холестаза
Какие факторы повышают вероятность возникновения холестаза при беременности?
- Наличие холестаза при предыдущих беременностях
- Семейная предрасположенность
- Многоплодная беременность
- Возраст старше 35 лет
- Ожирение
- Заболевания печени в анамнезе
Наличие этих факторов не означает обязательное развитие холестаза, но требует более внимательного отношения к своему здоровью во время беременности.
Возможные осложнения холестаза беременных
К каким последствиям может привести нелеченый холестаз при беременности?

- Преждевременные роды
- Внутриутробная гибель плода
- Нарушение свертываемости крови у матери
- Повышенный риск кесарева сечения
- Респираторный дистресс-синдром у новорожденного
Своевременная диагностика и правильное лечение позволяют значительно снизить риск этих осложнений.
Прогноз при холестазе беременных
Каковы перспективы для матери и ребенка при холестазе беременных? При правильном лечении прогноз в большинстве случаев благоприятный:
- Симптомы у матери обычно исчезают вскоре после родов
- Функция печени нормализуется в течение нескольких недель
- При своевременном лечении риски для плода минимальны
Однако при последующих беременностях вероятность повторного развития холестаза повышена, что требует более тщательного наблюдения.
Заключение
Холестаз беременных — серьезное заболевание, требующее внимательного отношения и своевременного лечения. Основные моменты, которые следует помнить:
- При появлении зуда или других симптомов необходимо немедленно обратиться к врачу
- Диагностика основана на анализе крови и оценке состояния плода
- Лечение направлено на снижение уровня желчных кислот и облегчение симптомов
- Важно соблюдать рекомендации по питанию и образу жизни
- При правильном ведении прогноз для матери и ребенка благоприятный
Своевременное обращение к врачу и соблюдение всех рекомендаций позволяет успешно справиться с этим заболеванием и родить здорового ребенка.

Дерматит у беременных — причины, симптомы, диагностика, лечение и профилактика
Важно: Не принимать никаких «чудодейственных» препаратов, они могут навредить развитию вашего ребенка! Обратитесь к опытному врачу-дерматологу!
Специалисты Международного медицинского центра «ОН КЛИНИК» консультируют, проводят лабораторные исследования анализов и назначают щадящее лечение дерматита у беременных.
Причина возникновения дерматита во время беременности связана, как правило, с ослаблением иммунитета и гормональной перестройкой организма. Важно вовремя обратить внимание на симптоматику и проконсультироваться с врачом. Покраснение кожи, зуд могут быть симптомами таких серьезных заболеваний как:
- периоральный, атопический или полиморфный дерматит;
- герпес;
- псориаз;
- гестоз беременных.
Атопический дерматит – это самый распространенный вид заболевания при беременности. Считается, что он носит наследственный характер (передается от родителей). В данном случае необходимо еще в период планирования беременности принять все профилактические меры против обострения дерматита.
Считается, что он носит наследственный характер (передается от родителей). В данном случае необходимо еще в период планирования беременности принять все профилактические меры против обострения дерматита.
Аллергический дерматит при беременности может проявиться как реакция на аллергены различной этиологии: продукты, косметика, цветущие растения, шерсть животных и т.д.
Дерматит у беременных может вспыхнуть в результате воздействия аллергенов различной этиологии. Это могут быть: цветущие растения, шерсть животных, косметика и пищевые продукты.
Локализация высыпания на коже, покраснения и шелушения – в области живота, рук, шеи, спины, ног. Может сопровождаться неприятными ощущением – зудом и жжением.
Различают III стадии аллергического (атопического) дерматита у беременных
- I — легкая степень: высыпания еле заметны, легкий зуд. На данной стадии, как правило, достаточно исключить все виды аллергенов, чтобы болезнь не прогрессировала.

- II — средняя степень тяжести. Сыпь распространяется на большие участки и проявляется не только на лице, но и на спине, бедрах и других частях тела. При этом зуд усиливается. Лечение пациентки в данном случае проходит в стационаре.
- III — тяжелая степень. Кожный зуд становится настолько сильным, что вызывает расстройства неврологического характера. Обострение может произойти в любой момент, но чаще всего в I и III триместрах беременности.
Лечение дерматита у беременных – это процедура, которая строится исходя из комплексной диагностики. Чтобы поставить более точный диагноз, выявить аллергены и иные причины заболевания, необходимо пройти обследование дерматолога, проконсультировать у аллерголога, сдать определенные анализы. Могут потребоваться показания гастроэнтеролога, токсиколога и эндокринолога. Такой комплексный подход обусловлен сложностью постановки диагноза во время беременности.
В ММЦ «ОН КЛИНИК» применяются новейшие методики лечения кожных заболеваний при беременности.
Стандартное лечение атопического (аллергического) дерматита у беременных, как правило, включает в себя:
- соблюдение гипоаллергенной диеты;
- употребление жидкости – 1 литр чистой воды + 1 литр в виде других жидкостей в день.
- при обострении прием таких сорбентов как фильтрум или паста энтеросгель.
- прием противоаллергенных препаратов и т.д.
Мы намеренно не называем лекарства, которые прописывают мамочкам при дерматите, так как это специалисты ОН КЛИНИК назначают лечение по индивидуальной программе с учетом многих факторов.
В ОН КЛИНИК проводят лечение дерматита у беременных таким образом, чтобы это не повредило развитию ребенка и здоровью матери!
Аллергия при беременности: аллергия во время беременности
На рост случаев заболевания аллергией влияет большое распространение и использование косметики, изделий из синтетики, средств, с помощью которых можно осуществлять дезинфекцию, и изменившиеся продукты питания и рацион человека.
Аллергическое заболевание проявляется в том, что иммунная система человеческого организма реагирует на аллергены, когда вступает с ними в контакт. К аллергическим заболеваниям также относятся и острые аллергозы.
Среди людей, подверженных заболеванию острым аллергозом, от 5 до 20% заболевших – это беременные. Беременные подвержены этому заболеванию чаще всего в возрасте от 18 до 24 лет.
Аллергия при беременности — влияние на ребенка
Когда аллергия развивается у беременных, она не влияет на плод. Это связано с тем, что иммунокомплексы, которые реагируют на аллерген, раздражающий организм, не могут попасть к плоду из-за плаценты. Несмотря на это, плод, который находится в утробе матери, может быть подвержен негативному влиянию болезни в связи с тремя основными причинами:
- В тех случаях, когда состояние здоровья матери подвергается изменениям.
- Лекарственные препараты, необходимые для лечения, когда возникает аллергия во время беременности, могут повлиять на понижение уровня маточно-плацентарного кровотока.
 Процесс снабжение кровью плода ухудшается.
Процесс снабжение кровью плода ухудшается. - Лекарственные препараты, кроме вышеуказанного воздействия, могут плохо влиять на плод в целом.
Лечение аллергии во время беременности
Лечение следует начинать сразу, потому что только в этом случае аллергия не успеет повлиять на плод. Также очень важной задачей, которую обязательно следует учитывать перед тем, как начинать лечение, является максимальное избегание вреда, который можно нанести не родившемуся ребенку еще и лекарствами.
Врач при назначении курса лечения должен учитывать тот факт, что количество беременных женщин, у которых есть заболевания внутренних органов, по статистике доходит до 45%. Кроме того, количество женщин, принимающих лекарства во время беременности, колеблется в районе от 60 до 80%. Среднее количество лекарств, которые принимает женщина в течение всего процесса беременности, составляет 4 разные вида. И это если не учитывать различные витаминные комплексы, биологически активные добавки и минералы. Именно поэтому беременной ни в коем случае нельзя заниматься самостоятельным лечением после обнаружения у себя первых признаков аллергии. Необходимо сразу же идти на прием к доктору, который окажет квалифицированную помощь и назначит правильный курс лечения, максимально безвредный для плода.
Именно поэтому беременной ни в коем случае нельзя заниматься самостоятельным лечением после обнаружения у себя первых признаков аллергии. Необходимо сразу же идти на прием к доктору, который окажет квалифицированную помощь и назначит правильный курс лечения, максимально безвредный для плода.
Поиск лекарства от аллергии в аптеках при необходимости после назначения врачем можно осуществить на нашем портале. Там есть вся информация о каждом из них, а также есть возможность сравнивать их стоимость.
При обращении к аллергологу для консультации, женщина, с целью правильного диагностирования и выявления аллергена, будет подвержена специальному обследованию. Подобный тест включает в себя приготовление раствора, которые изготавливают из раздражителей, предположительно вызвавших аллергию. После этого подобный раствор вводят в кожу беременной в небольшом количестве. Если у нее есть аллергия на один из раздражителей, присутствовавших в растворе, вокруг места укола участок тела станет отекшим.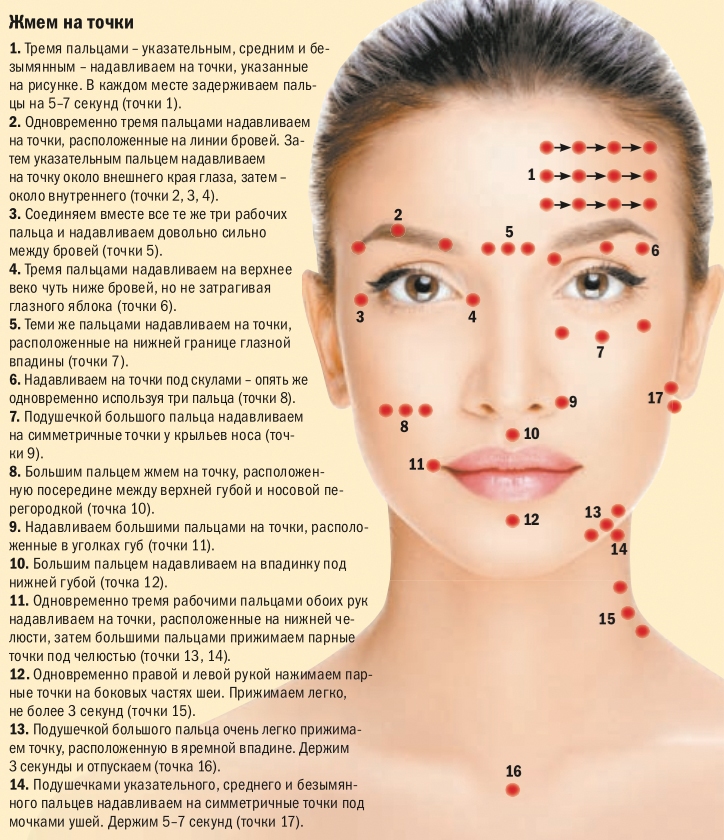
Где сдать кожные пробы на аллергию, а также лабораторный анализ крови вы можете узнать на нашем сайте. Здесь вы сможете подобрать выгодный и удобный по месту расположению вариант для себя.
В развитии аллергии во время беременности выделяют три стадии. Первое попадание аллергена в организм. Клетки иммунитета опознают «врага» и в организме начинают работать механизмы для образования антител. Второе попадание аллергена. Организм снова подвергается действию аллергенов. Происходят процессы, стимулирующие выработку гистамина, который вызывает аллергенные симптомы. Третья стадия. Расширяются сосуды, усиливается проницаемость тканей. Вследствие этого возникает отек и воспаление. Так же возможно сильное расширение сосудов, вызывающее резкое падение артериального давления, т.е. возникает анафилактический шок.
Итог – возникновение острого аллергоза.
Острый аллергоз:
- аллергический ринит. Усложнение дыхания носом, его заложенность, слизистые носа отекают, и появляется обильное выделение слизистого секрета, возникает чих и жжение в глотке;
- крапивница.
 Поражение определенного участка кожи – возникновение резко очерченных волдырей, сопровождаемое зудом;
Поражение определенного участка кожи – возникновение резко очерченных волдырей, сопровождаемое зудом; - покраснение, отеки, конъюктивы, зуд глаз, слезоточение, сужение глазной щели.
Тяжелый аллергоз:
- генерализованая крапивница. Пораженность всех участков кожи с симптомами простой крапивницы;
- отек Квинке. Отек кожи, слизистых, и подкожной клетчатки. В основном, в области губ, щек, лба, век, кистей, стоп. Отек гортани. Отек слизистой ЖКТ, сопровождающийся болями;
- анафилактический шок. Артериальная гипотония. Потеря сознания, нарушение дыхания, отеки дыхательных путей, крапивница, зуд.
Наиболее распространенно проявляется у беременных отек Квинке, крапивница и ринит.
Благодаря чему возникают аллергические реакции? Условно в их развитии можно выделить три стадии. Когда у матери возникают аллергические реакции — плод не выказывает никаких признаков аллергии, ведь специфические иммунокомплексы, реагирующие на аллерген-раздражитель не в состоянии проникнуть сквозь плаценту. Однако, невзирая на это, находящийся в утробе ребенок может испытывать влияние аллергии на себе по следующим причинам:
Однако, невзирая на это, находящийся в утробе ребенок может испытывать влияние аллергии на себе по следующим причинам:
- состояние матери, вследствие возникновения заболевания, меняется;
- влияние некоторых препаратов, которые могут вызывать понижение маточно-плацентарного кровотока, который обеспечивает жизнь плода;
- негативное влияние лекарственных препаратов непосредственно на плод.
Так чем лечить аллергию у беременных? Самой основной целью лечения является безболезненное устранение симптомов аллергоза беременной без риска негативного влияния на плод. Реакция человеческого организма на прием различных лекарственных препаратов во многом зависит от общего жизненного тонуса, вида терапии, которой он подвергается, и характера симптомов заболевания.
Беременность является особым, сложным, состоянием организма, ведь заболевания внутренних органов могут иметь до 45% беременных, а регулярно принимающих те или иные лекарства вообще от 60 до 80% будущих мам. Во время протекания беременности, в среднем, как показывают опросы и результаты наблюдений, женщина может принимать до четырех различных медицинских препаратов, и это без учета витаминов, разнообразных пищевых добавок и минералов.
Во время протекания беременности, в среднем, как показывают опросы и результаты наблюдений, женщина может принимать до четырех различных медицинских препаратов, и это без учета витаминов, разнообразных пищевых добавок и минералов.
Привычные таблетки от аллергии, при беременности, в большинстве своем, противопоказаны:
- Димедрол при приеме на поздних срока беременности может вызвать возбудимость или сокращения матки, при приеме в дозах больше 50 мг;
- Терфенадина зачастую вызывает снижение веса новорожденных;
- Астемизол оказывает сильное токсическое воздействие на плод;
- Супрастин (хлоропирамин), цетиризин (аллепртек), кларитин (лоратадин) и фексадин (фексофенадин) допустимы при беременности, но только в случаях когда эффект лечения превышает потенциальный риск для ребенка;
- Тавегил (клемастин) ни в коем случае нельзя применять на протяжении всей беременности, кроме случаев прямой угрозы жизни беременной;
- Пипольфен (пиперациллин) при беременности и кормлении грудью категорически не рекомендуется.

Если аллергия у беременных возникает впервые — необходимо срочно обращаться к аллергологу. Отдельно стоит отметить, что при беременности первоочередная задача состоит в устранении именно контакта с аллергеном, а не симптомов аллергии.
Чтобы узнать, что может являться аллергеном в конкретном случае — проводят специальное обследование.
Что нужно делать при проявлении ОАЗ, и какие препараты можно применять:
- в случае если аллерген известен — его необходимо немедленно устранить;
- обратиться к врачу;
- при отсутствии возможности консультации с врачом — следует использовать нижеприведенный список рекомендованных препаратов.
1 поколение Н2-гистаминблокаторов:
- Пипольфен (пиперациллин) — не рекомендуется как при беременности, так и в период грудного вскармливания;
- Супрастин (хлорпирамидин) — может быть назначен только при острых аллергических реакция в период беременности;
- Аллертек (цитеризин) — допускается прием препарата на поздних сроках беременности;
- Тавегил (клемастин) — при беременности назначается исключительно в случаях, когда аллергическая реакция угрожает жизни беременной, и по каким либо причинам нет возможности применения других препаратов.
 Это обусловлено отрицательным влиянием препарата на плод.
Это обусловлено отрицательным влиянием препарата на плод.
2 поколение Н2-гистаминблокаторов:
Кларитин (лоратадин) — в течение беременности применение допускается только если ожидаемый эффект от лечения превышает потенциальный риск для ребенка. Применять препарат можно только в тех случаях, когда болезненное состояние матери угрожает плоду больше, чем прием данного препарата. Этот риск в каждом конкретном случае должен оцениваться врачом.
3 поколение Н2-гистаминблокаторов:
Фексадин (фексофенадин) — при беременности употреблять можно только в случаях когда ожидаемый положительный эффект терапии превысит потенциальный риск для ребенка.
Профилактика аллергического заболевания при беременности
Профилактика аллергии является важной, так как поможет избежать аллергического заболевания и последствий влияния на плод лекарственных препаратов для его лечения. В целях профилактики следует, в первую очередь, убрать из пищи женщины продукты, характеризуемые как высоко аллергические. Это связано, прежде всего, с тем, что через желудочно-кишечный тракт чаще всего попадают раздражители, и проникают после этого к плоду. Примерно до 22-й недели внутриутробного развития у плода завершает свое формирование иммунная система. Именно после того, как она становится зрелой, начинает развиваться и повышенная чувствительность. Это значит, что после 22-й недели беременности беременной следует пересмотреть свой рацион и исключить из него продукты, которые могут быть для нее аллергенами.
Это связано, прежде всего, с тем, что через желудочно-кишечный тракт чаще всего попадают раздражители, и проникают после этого к плоду. Примерно до 22-й недели внутриутробного развития у плода завершает свое формирование иммунная система. Именно после того, как она становится зрелой, начинает развиваться и повышенная чувствительность. Это значит, что после 22-й недели беременности беременной следует пересмотреть свой рацион и исключить из него продукты, которые могут быть для нее аллергенами.
Так же для профилактики аллергического заболевания не следует много контактировать с недавно появившимися средствами из области косметики и бытовой химии.
Будущие мамы, которые хоть раз были подвержены аллергическому заболеванию, должны полностью исключить возможность контакта с теми аллергенами, которые хоть раз до этого вызывали аллергическую реакцию. Кроме того, рекомендуется не заводить домашних животных, проводить уборку в доме, желательно влажную и ежедневно, проводить полную уборку дома еженедельно, что должно включать в себя проветривание комнат, чистку ковров пылесосом и выбивание, просушку подушек.
Важным аспектом профилактики аллергии — является профилактика плода. В первую очередь это ограничение или отказ матери от высокоалергенных продуктов питания. Но поскольку иммунная система ребенка формируется не сразу, а только к 22-й неделе беременности, то, соответственно, ограничение в употреблении высокоалергенных продуктов имеет смысл именно с этого срока. Также в течение всего периода беременности следует ограничить контакт с бытовой химией и новой косметикой.
Если же будущая мама никогда ранее не болела аллергией — то ей можно употреблять рискованные продукты, в небольших количествах, и не каждый день, разумеется. В противном случае — придется отказываться от целых групп продуктов.
Отдельно следует отметить, что курение для будущей матери во время беременности и кормления категорически запрещено, ведь это влияет на развитие дыхательных путей и легких плода, и может вызвать внутриутробную задержку роста. Также известно, что после выкуривания всего одной сигареты — наступает спазм сосудов матки, который влечет нарушение поступления питательных веществ и кислорода к плоду, и это может длиться 20-30 минут. Также стоит воздержаться от заведения домашних животных, как можно чаще пылесосить помещение, проводить влажную уборку и еженедельно выбивать и просушивать подушки.
Также стоит воздержаться от заведения домашних животных, как можно чаще пылесосить помещение, проводить влажную уборку и еженедельно выбивать и просушивать подушки.
И само собой, беременной женщине необходимо помнить о здоровом образе жизни и о вреде самолечения и стрессов, ведь еще не родившийся ребенок требует ухода не меньше, а в чем-то даже и больше чем уже родившийся.
Если аллергия все таки проявилась и доктор назначил лекарства, поиск медпрепаратов можно совершить через наш сайт с каталогами аптек Киева.
Симптомы, фотографии, тесты, диета и многое другое
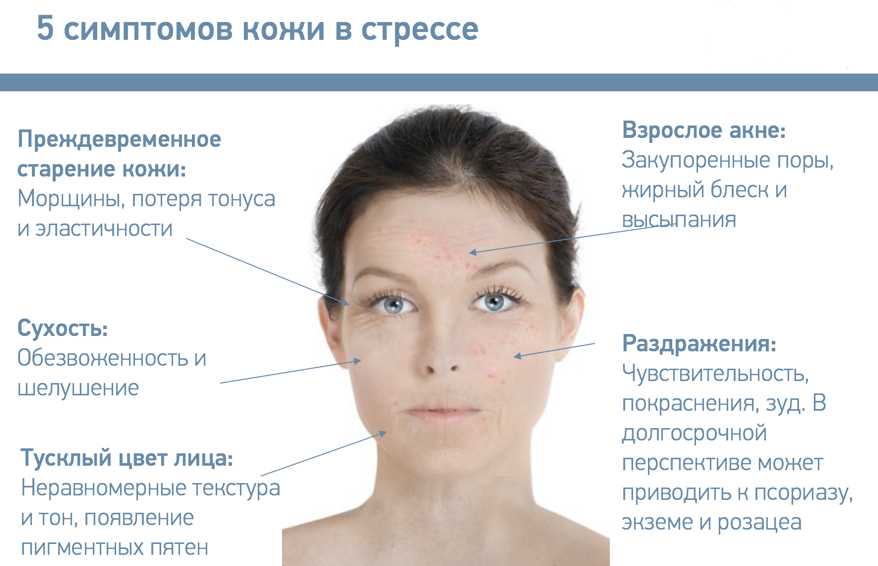
Холестаз беременных — это заболевание печени, которое может вызывать сильный зуд, особенно на руках и ногах.
Холестаз возникает, когда в крови человека накапливаются желчные кислоты. Желчные кислоты — это вещества, которые помогают организму перерабатывать жир.
Обычно возникает в конце второго триместра или в последнем триместре беременности.
Заболевание не всегда представляет серьезный риск для здоровья беременной женщины в долгосрочной перспективе, но может вызвать тяжелые осложнения для плода.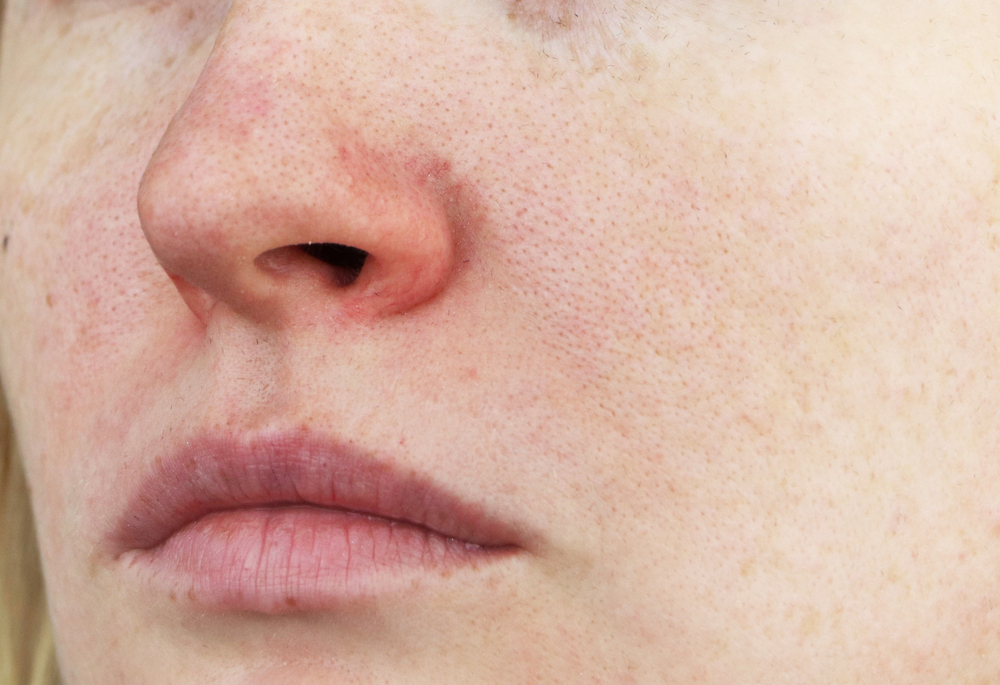
При холестазе беременных могут присутствовать следующие признаки и симптомы:
- зуд или сильный зуд, особенно на ладонях и подошвах ног
- темная моча
- светлый кал
- желтуха , придающий коже, языку и белкам глаз желтоватый или оранжевый оттенок, хотя встречается редко
- тошнота или рвота
- анорексия или потеря аппетита
- утомляемость
- боль в правом подреберье
- потеря веса в результате потери большого количества жира
- плохое усвоение питательных веществ
Единственным симптомом может быть зуд, который часто усиливается ночью.
Беременная женщина, у которой есть какие-либо из признаков или симптомов, упомянутых выше, должна как можно скорее сообщить об этом медицинскому работнику, поскольку они могут указывать на риск для здоровья плода.
Чтобы диагностировать холестаз беременных, врач рассмотрит индивидуальные признаки и симптомы, такие как зуд и цвет мочи и стула. Человеку также может потребоваться рассказать врачу о любых личных и семейных историях болезни. Далее врач проведет медицинский осмотр.
Человеку также может потребоваться рассказать врачу о любых личных и семейных историях болезни. Далее врач проведет медицинский осмотр.
Если врач подозревает холестаз у беременных, он проверит его, изучив общий уровень желчных кислот в сыворотке крови человека. Это определяется с помощью анализа крови.
Есть также дополнительные анализы крови, которые врач может назначить, чтобы увидеть, насколько хорошо функционирует печень. Это включает тест на аланинаминотрансферазу, тест на билирубин и тест на аспартатаминотрансферазу.
Ультразвуковое сканирование может использоваться для поиска аномалий в печени человека. Если у человека диагностирован холестаз беременных, врач также может порекомендовать более частое УЗИ плода. Это необходимо для регулярного наблюдения за здоровьем и развитием плода.
Врач также может назначить регулярные «нестрессовые» тесты, чтобы проверить, как часто плод шевелится в данный период, и измерить сердцебиение плода в зависимости от движений тела.
Чтобы предотвратить осложнения до того, как они возникнут, человеку также необходимо будет проводить постоянные анализы крови для контроля функции печени и уровня желчи в крови.
Врачи часто рекомендуют стимулировать роды до 39 недель, если холестаз тяжелый.
Некоторые считают, что сбалансированная диета может помочь человеку с холестазом беременных уменьшить тяжесть состояния или предотвратить его. Однако нет никаких исследований, подтверждающих это.
В целом важно соблюдать здоровую, сбалансированную диету с большим количеством цельных фруктов и овощей, чтобы снизить риск осложнений во время беременности.
Несмотря на то, что существует мало доказательств связи выбора диеты с развитием холестаза, соблюдение диеты, способствующей укреплению здоровья, является одним из лучших способов обеспечить здоровую беременность.
Советы по здоровому питанию от Американского колледжа акушеров и гинекологов включают:
- Наполняйте половину своей тарелки фруктами и овощами при каждом приеме пищи: Свежие, консервированные, замороженные и сушеные фрукты и овощи — все это хорошие варианты.
- Ешьте различные источники белка: Выбирайте из таких продуктов, как мясо, птица, рыба и морепродукты, яйца, фасоль и горох, тофу и соевые продукты, орехи и семена.
- Сосредоточьтесь на цельнозерновых продуктах, таких как овес, цельнозерновая пшеница и коричневый рис: При выборе хлеба, круп и хлебобулочных изделий ищите на этикетке слово «цельное зерно».
- Включите полезные жиры и масла: Старайтесь уменьшить потребление жиров животного происхождения. Замените их жидкими маслами, такими как оливковое масло или масло из виноградных косточек, и продуктами, такими как орехи и авокадо.
Некоторые считают, что продукты, улучшающие работу печени, могут быть особенно полезными. Поскольку это состояние препятствует усвоению питательных веществ, важно есть как можно больше продуктов, богатых питательными веществами.
Поскольку они с меньшей вероятностью содержат пестициды, некоторые женщины предпочитают есть органические продукты во время беременности. Яблоки, клубника и виноград часто содержат большее количество нежелательных химических веществ, в то время как авокадо, сладкая кукуруза и ананас возглавляют список «чистых».
Яблоки, клубника и виноград часто содержат большее количество нежелательных химических веществ, в то время как авокадо, сладкая кукуруза и ананас возглавляют список «чистых».
При использовании консервированных продуктов убедитесь, что производители сохранили их в собственном соку и не добавили сахара.
Что касается белка, то некоторые женщины во время беременности выбирают сертифицированное органическое мясо. Важно избегать сырых или недоваренных морепродуктов. Сушеные бобы и бобовые, такие как чечевица и нут, являются хорошими источниками белка.
Избегайте:
- сахаров и продуктов высокой степени очистки, таких как белый хлеб и кукурузный сироп
- переработанное мясо
- жирные молочные продукты
Человек также должен выпивать 8-12 чашек (64-96 унций) воды каждый день и избегать алкогольных напитков и газированных напитков, таких как кола.
Употребление алкоголя не вызывает холестаз у беременных. Тем не менее, человек должен избегать употребления алкоголя во время беременности, так как это может привести к ряду серьезных осложнений.
Важно следовать указаниям врача относительно лечения и диеты. Определенных продуктов, таких как непастеризованные молочные продукты, следует избегать во время беременности, поскольку они сопряжены с риском для здоровья беременной женщины и плода. Также диета не является альтернативой лекарствам, которые прописывает врач.
Также рекомендуется проверять, что любой продукт с этикеткой органического происхождения является на 100% органическим. Кроме того, продукты с пометкой «натуральные» не обязательно являются органическими или полезными.
Лечение обычно направлено на облегчение симптомов, главным образом зуда, и предотвращение возможных осложнений.
Основным средством лечения является урсодезоксихолевая кислота, которая уменьшает зуд и увеличивает выделение желчи. Человек обычно начинает с дозы 300 миллиграммов (мг) в день и доходит до 300 мг три раза в день до родов.
В течение 2 недель симптомы обычно уменьшаются. В противном случае доза может быть увеличена до максимальной 21 мг на килограмм в день.
Другие методы лечения, которые врачи могут использовать для лечения холестаза беременных, включают:
- 1% ментоловый крем
- антибиотик рифампицин
- плазмаферез
Люди с холестазом имеют низкий уровень витамина К, что увеличивает вероятность кровотечения поэтому человеку часто нужны добавки с витамином К до и после родов.
В исследованиях также обсуждается использование антигистаминных препаратов в качестве лечения. Тем не менее, они не помогают при зуде.
Домашние средства
Кроме того, можно попробовать замочить пораженные участки кожи в теплой воде, чтобы получить временное облегчение. Протирание пищевой содой или яблочным уксусом также может помочь, и люди могут попробовать наносить кокосовое масло после ванны.
Лосьон может помочь при кожном зуде. Некоторые источники также рекомендуют овсяные ванны. Людям следует поговорить с врачом, прежде чем пробовать какие-либо альтернативные методы лечения, чтобы проверить их действие во время беременности.
Натуральные средства, которые иногда рекомендуются для здоровья печени, включают корень одуванчика и расторопшу. Но нет никаких доказательств того, что они безопасны или эффективны при холестазе беременных. Домашние средства не заменяют лекарства, прописанные врачом.
Очень важно заранее проконсультироваться с врачом, чтобы убедиться, что любое натуральное средство безопасно, и обратиться к врачу, если симптомы ухудшатся.
Желчь — желто-зеленая жидкость, помогающая переваривать жир. В основном он состоит из холестерина, солей желчных кислот и пигмента билирубина.
Печень вырабатывает желчь, а желчный пузырь хранит ее. Из желчного пузыря она проходит через общий желчный проток в двенадцатиперстную кишку.
Иногда закупорка вне печени препятствует выходу желчи из нее, что приводит к состоянию, известному как внепеченочный холестаз.
Внутрипеченочный холестаз возникает при нарушении выведения солей желчных кислот из печени. Это своего рода холестаз, который возникает во время беременности.
Гормоны беременности, и особенно дополнительный эстроген, могут влиять на правильное функционирование желчного пузыря и печени.
Факторы, которые могут увеличить риск развития холестаза беременных, включают:
- наличие близких родственников, у которых было заболевание
- наличие холестаза беременных ранее, так как риск рецидива во время последующих беременностей составляет 60–70%
- многоплодная беременность, например, если у человека двойня или тройня
- поражение печени в анамнезе
- беременность в результате экстракорпорального оплодотворения
Помимо сильного зуда, у человека могут быть некоторые проблемы с всасывание жирорастворимых витаминов, таких как витамины A, D, E и K. Однако в течение нескольких дней после родов проблемы должны исчезнуть. Обычно проблем с печенью больше не возникает.
Риск мертворождения выше у людей с холестазом беременных и может увеличиваться при очень повышенном уровне желчных солей в крови.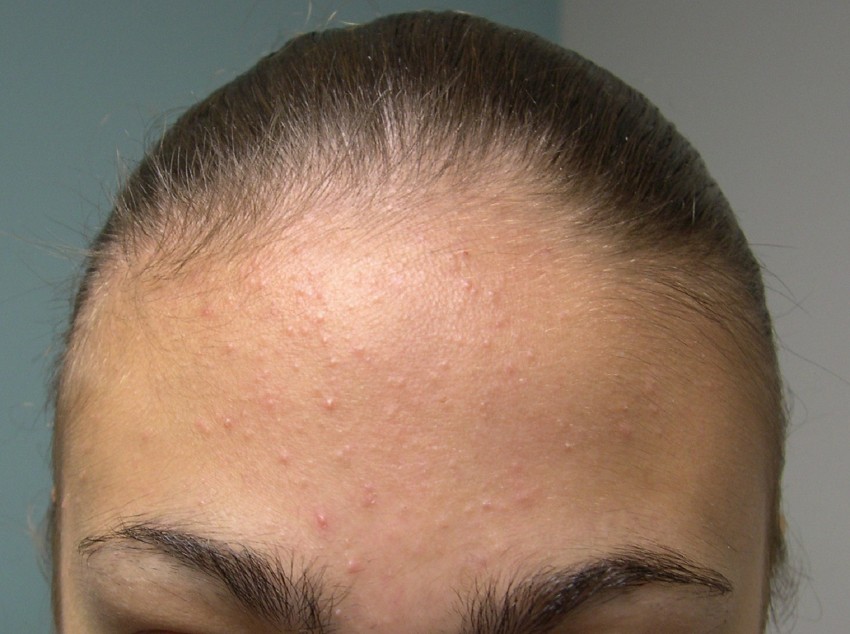 Существует также значительно более высокий риск преждевременных родов для плода, если у беременной есть холестаз, хотя причины этого неясны.
Существует также значительно более высокий риск преждевременных родов для плода, если у беременной есть холестаз, хотя причины этого неясны.
У недоношенного младенца могут быть проблемы с дыханием, если легкие еще не полностью развиты. Риск гибели плода также выше.
Во время беременности плод зависит от печени беременной для удаления желчных кислот из крови. Если в их печени слишком много желчных кислот, они могут передать это плоду.
У ребенка также повышен риск вдыхания мекония во время родов, что может привести к затруднению дыхания.
Врачи часто вызывают роды раньше, если у беременной женщины имеется холестаз беременности из-за потенциально серьезных осложнений для ребенка.
Исследования показывают, что холестаз беременных может увеличить риск сердечно-сосудистых заболеваний и нарушений обмена веществ, таких как ожирение, когда ребенок достигает совершеннолетия.
Ниже приведены ответы на некоторые часто задаваемые вопросы об этом состоянии.
Необходимы ли роды до 37 недель при холестазе беременности?
Поскольку большинство мертворождений происходит после 37 недель беременности, в большинстве исследований людям с холестазом беременности рекомендуется родоразрешение к этому сроку. Это также тот момент, когда врачи будут считать ребенка доношенным, если он родится.
Насколько это распространено?
Распространенность холестаза беременных неизвестна. По одной оценке, в зависимости от популяции страдают до 1 из 50–5000 беременных.
Насколько это серьезно?
Случаи холестаза беременных могут быть легкими или тяжелыми. В легких случаях человек может просто испытывать некоторый дискомфорт из-за зуда на коже. Однако тяжелый холестаз беременных может вызывать более сильный зуд и другие симптомы. Это также может привести к серьезным осложнениям как для беременной, так и для плода.
Вызывает ли он повреждение печени?
Имеющееся в анамнезе повреждение печени является фактором риска развития холестаза беременных. Само состояние также может привести к дисфункции печени.
Само состояние также может привести к дисфункции печени.
Когда это начнется?
Обычно холестаз беременных проявляется во втором или третьем семестрах беременности. Зудящая сыпь часто появляется примерно на 30-й неделе беременности.
Получу ли я его для всех беременностей?
У человека, у которого было заболевание, высока вероятность того, что оно снова разовьется при следующей беременности. Частота рецидивов составляет 60–70%.
Холестаз беременных является наиболее частым заболеванием печени, связанным с беременностью. Это происходит, когда уровень желчных кислот у беременной становится повышенным.
Основной симптом – зуд, но могут быть и другие симптомы. Холестаз беременных может привести к серьезным осложнениям как для беременной, так и для плода. Женщина должна поговорить с врачом о любом необычном зуде или других симптомах, которые появляются у них во время беременности.
Пемфигоид: симптомы, типы и лечение
Пемфигоид — это семейство редких аутоиммунных состояний, вызывающих образование волдырей и сыпи на коже и слизистых оболочках.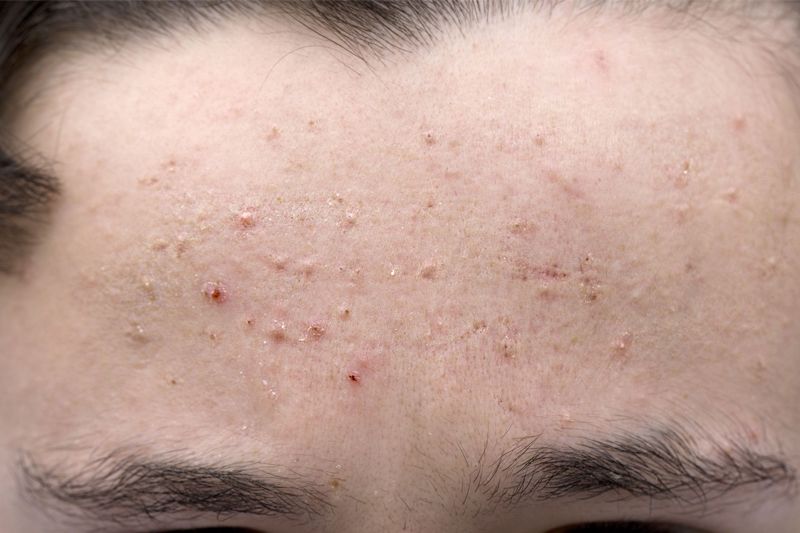
Организм ошибочно посылает антитела для связывания с клетками кожи. Эти антитела запускают цепную реакцию, которая отделяет нижний слой клеток от верхних слоев.
Заболевание может поражать людей любого возраста, но чаще поражает пожилых людей. Пемфигоид также может развиться во время беременности или в результате использования определенных видов лекарств и методов лечения.
Хотя в настоящее время нет лекарства от пемфигоида, существует несколько вариантов лечения.
Большинство форм пемфигоида вызывают кожную сыпь и образование волдырей. Люди с пемфигоидом обычно периодически испытывают симптомы в промежутках между периодами ремиссии, часто в течение месяцев или лет.
Расположение, степень и время появления этих симптомов различаются у разных людей и у разных типов пемфигоида.
Буллезный пемфигоид
Поделиться на Pinterest Буллезный пемфигоид чаще поражает пожилых людей и может быть вызван приемом лекарств.Изображение предоставлено: Джим Франс, 2013 г.
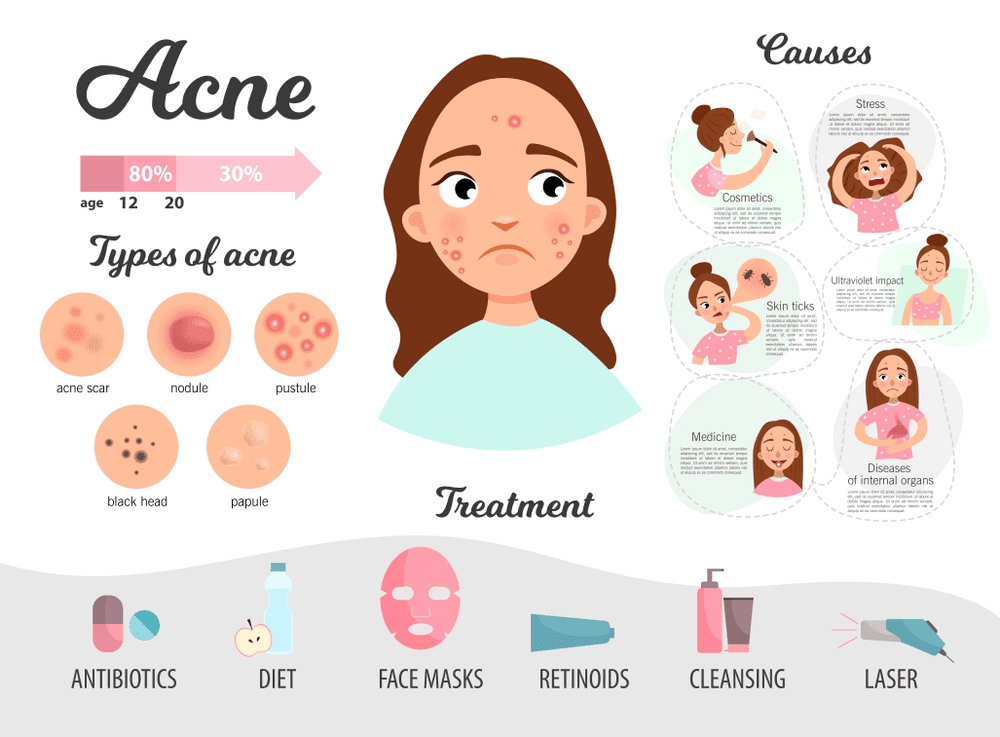
Буллезный пемфигоид имеет тенденцию вызывать образование пузырей на таких участках, как нижняя часть туловища, пах, подмышки, внутренняя поверхность бедер, подошвы и ладони.
Заболевание часто проявляется в виде сильно зудящих участков приподнятой, раздраженной кожи, а также волдырей, которые не лопаются. Пузыри, наполненные прозрачной или кровянистой жидкостью, могут иметь ширину от нескольких миллиметров до сантиметров.
Кожа вокруг волдырей может выглядеть неповрежденной или краснеть. Хотя симптомы часто болезненны, рубцов обычно не возникает.
Большинство людей с буллезным пемфигоидом испытывают обострение симптомов, за которыми следуют бессимптомные периоды. Состояние может сохраняться годами.
Приблизительно от 10 до 40 процентов пациентов с буллезным пемфигоидом также имеют волдыри на слизистых оболочках.
Каждый год примерно у 7–10 человек из 1 миллиона в США развивается пемфигоид.
Несмотря на то, что пемфигоид встречается редко, он является основной причиной волдырей у лиц старше 65 лет. Вероятность развития заболевания резко возрастает после 70 лет.
Вероятность развития заболевания резко возрастает после 70 лет.
Некоторые методы лечения и лекарства могут вызывать буллезный пемфигоид. Считается, что другие специфические состояния здоровья увеличивают вероятность развития этого состояния.
К общим факторам риска относятся:
- повреждения кожи, особенно тяжелые раны, инфекции и ожоги
- ультрафиолетовое излучение, особенно УФ-терапия
- ionizing radiation, especially radiation-based therapies
- diuretics
- penicillin
- sulfasalazine
- etanercept
- psoriasis
- neurological conditions, such as Parkinson’s or dementia
- Grave’s disease (thyroid)
Cicatricial pemphigoid
Cases Рубцовый пемфигоид (СР), также известный как пемфигоид слизистых оболочек, часто включает образование пузырей исключительно на слизистых оболочках.
Волдыри часто становятся значительными язвами, которые приводят к потере кожи и последующему рубцеванию. Степень рубцевания в тяжелых случаях может привести к обезображиванию.
Степень рубцевания в тяжелых случаях может привести к обезображиванию.
У многих людей с ДЦП вначале возникают волдыри во рту до того, как ДЦП переместится на другие слизистые оболочки, такие как глаза и нос. Люди обычно впервые сталкиваются с этим заболеванием в возрасте от 40 до 70 лет.
Считается, что женщины в два раза чаще, чем мужчины, страдают ДЦП. Люди с ослабленной иммунной системой также, по-видимому, подвержены более высокому риску развития этого заболевания.
Части тела, обычно затронутые, включают в себя:
- рот
- Глаза
- горла
- Нос
- Эзофаг (Шатральная мышца)
- ANUS
- Genitalia
в некоторых случаях. также могут быть затронуты. Считается, что волдыри на коже возникают у 25-30% больных ДЦП.
Случаи ДЦП почти всегда требуют медицинской помощи. Волдыри во рту могут затруднить прием пищи. В тяжелых случаях это может привести к недоеданию или потере веса. Образование волдырей и рубцов на слизистых оболочках глаз может привести к ухудшению или потере зрения.
Пемфигоид беременных
Эта форма развивается во время беременности, вызывая образование волдырей и очень зудящую кожную сыпь на верхней части тела.
Папулы, как правило, развиваются первыми, появляясь в виде крапивницы на животе, особенно вокруг пупка. Затем язвы перемещаются наружу, поражая туловище и конечности.
Через несколько недель волдыри часто формируются в виде кругов рядом с пятнами папул или внутри них. Рубцевание обычно не происходит, если оно не сопровождается инфекцией.
Менее чем в 5 процентах случаев заболевание может передаваться от матери ребенку в утробе матери.
Пемфигоид беременных развивается внезапно на поздних сроках беременности. Однако это состояние может возникнуть в любой момент беременности и может обостриться во время или сразу после родов.
Для большинства женщин риск развития пемфигоида беременных невелик и встречается примерно у 1 из 50 000 беременностей.
Заболевание чаще всего возникает у белых женщин и у тех, кто ранее имел несколько беременностей или использовал оральные контрацептивы. Пемфигоид беременных также гораздо чаще встречается у женщин с дополнительными аутоиммунными заболеваниями.
Пемфигоид беременных также гораздо чаще встречается у женщин с дополнительными аутоиммунными заболеваниями.
При наличии характерных волдырей врачи часто диагностируют буллезный пемфигоид, взяв биопсию кожи. В более необычных случаях, например, при зудящей кожной сыпи без волдырей, также могут потребоваться анализы крови.
Поделиться на Pinterest Врач может назначить биопсию для диагностики буллезного пемфигоида и пемфигоида беременных
Буллезный пемфигоид можно отличить от других кожных заболеваний, вызывающих волдыри, по наличию определенных факторов, таких как:
- голова и шея не поражены
- симптомы со стороны слизистой оболочки незначительные или отсутствуют
- незначительные или отсутствуют ямки или рубцы
Диагноз ХП обычно ставится на основании данных анамнеза, физического осмотра и биопсии волдырей или пораженная слизистая оболочка.
Пемфигоид беременных обычно диагностируют с помощью биопсии кожи. Врачи могут отличить это состояние от других заболеваний, проверяя антитела как в образцах кожи, так и в образцах крови.
Часто проводят исследование щитовидной железы, чтобы отличить пемфигоид беременных от других аутоиммунных заболеваний, которые могут вызывать аналогичные симптомы, таких как болезнь Грейвса.
Врачи обычно рекомендуют препараты на основе стероидов в качестве первой линии лечения людей с тяжелыми симптомами. Дополнительные лекарства часто используются для дальнейшего лечения симптомов или лечения осложнений.
Другие варианты лечения пемфигоида включают:
- ВВИГ
- никотинамид
- дапсон
- смягчающие или увлажняющие средства для кожи для уменьшения зуда
- обезболивающие препараты, такие как тайленол или аспирин
- противовоспалительные препараты, такие как метотрексат
- антибиотики стероидные препараты для лечения инфекций3 , такие как гипертония, остеопороз и гастрит
- иммунодепрессанты, такие как микофенолата мофетил, ритуксимаб и азатиоприн (для минимизации стероидов)
Госпитализация или профессиональная перевязка ран обычно необходимы людям с инфицированными или рубцевающимися волдырями.
Врач, скорее всего, порекомендует постоянное наблюдение, поскольку в случаях пемфигоида часто требуются недели или годы лечения, прежде чем симптомы исчезнут полностью. Рецидивы также чрезвычайно распространены.
Многие лекарства, используемые для лечения пемфигоида, одинаковы. Однако особенности индивидуальных планов лечения зависят от типа, тяжести и выраженности симптомов.
Лечение и перспективы буллезного пемфигоида
Лекарства на основе стероидов часто используются для лечения тяжелых или стойких симптомов буллезного пемфигоида. Врачи стараются максимально снизить дозировку и прекратить их назначение, как только симптомы исчезнут.
Обычная цель для планов лечения — от 5 до 10 миллиграммов преднизолона в день. Часто для уменьшения симптомов требуется несколько недель приема стероидов, а для устранения симптомов могут потребоваться месяцы или годы.
Симптомы иногда исчезают сами по себе. Однако у пожилых людей или людей с ослабленной иммунной системой это может вызвать серьезные осложнения для здоровья. Если волдыри лопаются и инфицируются, могут возникнуть опасные для жизни инфекции крови.
Если волдыри лопаются и инфицируются, могут возникнуть опасные для жизни инфекции крови.
Даже при медикаментозном лечении смертность в течение 1 года в тяжелых случаях буллезного пемфигоида может достигать 25–30 процентов. Некоторые исследования также предполагают связь между буллезным пемфигоидом и рецидивом существующего рака.
Лечение и перспективы рубцового пемфигоида
В зависимости от локализации и выраженности симптомов врачи обычно лечат случаи ДЦП с помощью какой-либо формы лекарств на основе стероидов. Наиболее часто рекомендуемые лекарства и домашние средства включают в себя:
Поделиться на Pinterest Рубцовый пемфигоид обычно лечится местными стероидными мазями.
- стероидные мази, кремы, ополаскиватели или примочки для местного применения
- циклоспорин для местного полоскания
- кортикостероидные глазные капли
- стероиды, вводимые непосредственно в очаг поражения
- регулярная гигиена полости рта, в том числе регулярные стоматологические осмотры
- употребление мягкой или жидкой пищи во избежание дальнейшего раздражения волдырей и связанной с этим боли .