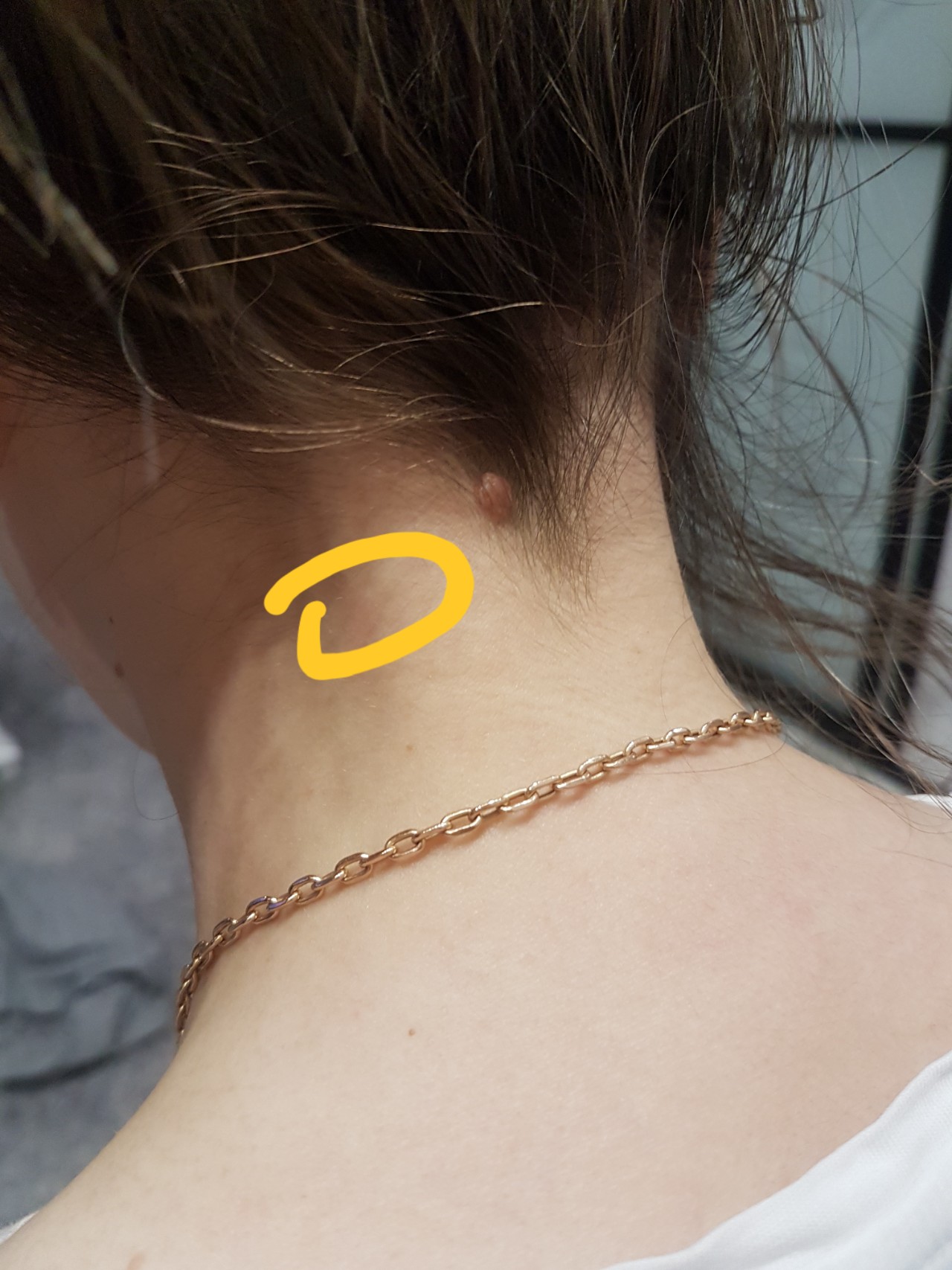
Что может вызвать появление шишки на шее слева сзади. Какие симптомы сопровождают шишку на шее. Когда шишка на шее может быть опасна. Как диагностируют и лечат шишки на шее.
Причины появления шишки на шее слева сзади
Шишка или уплотнение на шее слева сзади может быть вызвана различными причинами. Рассмотрим наиболее распространенные из них:
- Увеличенные лимфатические узлы. Это частая причина появления шишек на шее, особенно при инфекциях или воспалениях.
- Кисты. Могут образовываться в мягких тканях шеи.
- Липомы. Доброкачественные жировые опухоли.
- Остеохондроз шейного отдела позвоночника. Может вызывать мышечные спазмы и уплотнения.
- Травмы и ушибы. Приводят к отеку и уплотнению тканей.
- Онкологические заболевания. В редких случаях шишка может быть симптомом рака.
Симптомы, сопровождающие шишку на шее
Шишка на шее слева сзади может сопровождаться дополнительными симптомами, которые помогут определить ее причину:
- Боль и дискомфорт в области шишки
- Увеличение шишки в размерах
- Покраснение и повышение температуры кожи над шишкой
- Ограничение подвижности шеи
- Общие симптомы инфекции — повышение температуры, слабость
- Затруднение глотания или дыхания (при больших образованиях)
Когда шишка на шее может быть опасна?
В большинстве случаев шишки на шее являются доброкачественными образованиями. Однако есть ряд тревожных признаков, при которых необходимо срочно обратиться к врачу:

- Шишка быстро увеличивается в размерах
- Шишка плотная, неподвижная, спаянная с кожей
- Появились множественные шишки на шее и в других частях тела
- Шишка сопровождается сильной болью, затруднением глотания или дыхания
- Есть общие симптомы — повышение температуры, слабость, потеря веса
Диагностика причин шишки на шее
Для определения причины появления шишки на шее врач проведет ряд диагностических процедур:
- Сбор анамнеза и физикальный осмотр
- Пальпация шеи и близлежащих лимфоузлов
- Общий анализ крови
- УЗИ мягких тканей шеи
- КТ или МРТ шеи при необходимости
- Пункция или биопсия образования для гистологического исследования
Как проводится пальпация шеи?
Пальпация шеи — важный метод обследования при наличии шишки. Врач проводит ее следующим образом:
- Осматривает шею визуально на наличие асимметрии, изменений кожи
- Ощупывает шею мягкими движениями пальцев
- Оценивает размер, консистенцию, подвижность шишки
- Проверяет наличие болезненности при пальпации
- Исследует близлежащие лимфоузлы
Методы лечения шишек на шее
Лечение шишки на шее зависит от причины ее появления. Рассмотрим основные методы:

Консервативное лечение
- Противовоспалительные и обезболивающие препараты
- Антибиотики при инфекционной природе
- Компрессы и физиотерапевтические процедуры
- Массаж и лечебная физкультура при остеохондрозе
Хирургическое лечение
Может потребоваться в следующих случаях:
- Удаление доброкачественных образований (липом, кист)
- Биопсия при подозрении на злокачественный процесс
- Удаление увеличенных лимфоузлов при необходимости
Лечение основного заболевания
Если шишка является симптомом другого заболевания (например, инфекции или онкологии), проводится лечение основной патологии.
Профилактика появления шишек на шее
Чтобы снизить риск появления шишек на шее, рекомендуется:
- Регулярно проходить профилактические медосмотры
- Своевременно лечить инфекционные и воспалительные заболевания
- Вести здоровый образ жизни, укреплять иммунитет
- Избегать травм и повреждений шеи
- Следить за осанкой, выполнять упражнения для шеи
Самообследование шеи
Регулярное самообследование поможет вовремя заметить появление шишек на шее. Как его проводить:
- Встаньте перед зеркалом с хорошим освещением
- Осмотрите шею визуально на наличие асимметрии, выпуклостей
- Мягко ощупайте шею пальцами, обращая внимание на уплотнения
- Проверьте подвижность шеи, наклоняя и поворачивая голову
- При обнаружении шишки или других изменений обратитесь к врачу
Когда обращаться к врачу при обнаружении шишки на шее?
Консультация специалиста необходима в следующих случаях:
- Шишка твердая, неподвижная, болезненная
- Есть нарушение глотания или дыхания
- Шишка сопровождается общими симптомами (температура, слабость)
- Шишка не проходит в течение 2-3 недель
Какой врач занимается лечением шишек на шее?
При обнаружении шишки на шее следует обратиться к следующим специалистам:
- Терапевт или семейный врач — для первичного осмотра и направления к профильному специалисту
- Хирург — при необходимости хирургического лечения
- Онколог — при подозрении на злокачественное новообразование
- Отоларинголог — если шишка связана с заболеваниями ЛОР-органов
- Эндокринолог — при патологии щитовидной железы
Возможные осложнения при несвоевременном лечении шишки на шее

- Увеличение размеров образования
- Сдавление близлежащих органов и тканей
- Нарушение глотания и дыхания
- Распространение инфекции при воспалительной природе шишки
- Прогрессирование онкологического процесса при злокачественных опухолях
Прогноз при обнаружении шишки на шее
Прогноз во многом зависит от причины появления шишки и своевременности обращения к врачу:
- При доброкачественных образованиях прогноз благоприятный
- Воспалительные шишки обычно хорошо поддаются лечению
- Прогноз при злокачественных опухолях зависит от стадии заболевания
- Своевременное обращение к врачу значительно улучшает прогноз
Помните, что большинство шишек на шее являются доброкачественными образованиями. Однако для исключения серьезных патологий важно своевременно обратиться к врачу и пройти необходимое обследование.
Шейный спондилез (артрит шеи) — OrthoInfo
Боль в шее может быть вызвана многими причинами, но чаще всего она связана с возрастом. Как и остальная часть тела, диски и суставы в шее (шейном отделе позвоночника) медленно дегенерируют с возрастом. Шейный спондилез, обычно называемый артритом шеи, является медицинским термином для этих возрастных изменений, которые происходят с течением времени.
Шейный спондилез встречается очень часто. Им страдают более 85% людей старше 60 лет. Состояние чаще всего вызывает боль и скованность в шее, хотя многие люди с шейным спондилезом не испытывают заметных симптомов. В большинстве случаев шейный спондилез хорошо поддается консервативному лечению, включающему медикаментозное лечение и физиотерапию.
Ваш позвоночник состоит из 24 костей, называемых позвонками, которые расположены друг над другом. Эти кости соединяются, образуя канал, защищающий спинной мозг.
Семь маленьких позвонков, которые начинаются у основания черепа и образуют шею, составляют шейный отдел позвоночника.
Шейный спондилез возникает в шейном отделе позвоночника — семи малых позвонках, образующих шею.
Другие части позвоночника включают:
Спинной мозг и нервы. Эти электрические кабели проходят через спинномозговой канал, передавая сообщения между вашим мозгом и мышцами. Нервные корешки отходят от спинного мозга через отверстия в позвонках.
Спинной мозг (красная стрелка) и корешок спинномозгового нерва (черная стрелка).
Межпозвонковые диски. Между вашими позвонками находятся гибкие межпозвоночные диски. Они действуют как амортизаторы при ходьбе или беге.
Межпозвонковые диски плоские и круглые, толщиной около полдюйма. Они состоят из двух компонентов:
- Фиброзное кольцо. Прочное и гибкое внешнее кольцо диска.
- Студенистое ядро. Это мягкий желеобразный центр диска.
Здоровый межпозвонковый диск (поперечный разрез).
Шейный спондилез возникает в результате дегенеративных изменений, происходящих в позвоночнике с возрастом. Эти изменения нормальны и происходят у всех. На самом деле почти половина всех людей среднего и старшего возраста носят диски, которые не вызывают болезненных симптомов.
Эти изменения нормальны и происходят у всех. На самом деле почти половина всех людей среднего и старшего возраста носят диски, которые не вызывают болезненных симптомов.
По мере старения диски в позвоночнике теряют высоту и начинают выпячиваться. Они также теряют содержание воды, начинают усыхать и ослабевать. Эта проблема вызывает оседание или коллапс дискового пространства и потерю высоты дискового пространства. Со временем амортизирующие качества дисков начинают снижаться.
По мере того, как фасеточные суставы испытывают повышенное давление, они также начинают дегенерировать и развивать артрит, подобный тому, что может произойти в тазобедренном или коленном суставе. Гладкий, скользкий суставной хрящ, который покрывает и защищает суставы, изнашивается.
Если хрящ полностью изнашивается, это может привести к трению кости о кость. Чтобы восполнить утраченный хрящ, ваше тело может отреагировать на это ростом новой кости в фасеточных суставах, чтобы поддерживать позвонки.
(слева) Вид сбоку здорового шейного позвонка и диска. (справа) Диск деградировал и разрушился.
Факторы рискаВозраст является наиболее распространенным фактором риска шейного спондилеза. Заболевание чрезвычайно распространено у пациентов среднего и старшего возраста.
Другие факторы, которые могут увеличить риск развития шейного спондилеза и болей в шее, включают:
- Генетика — семейный анамнез боли в шее и спондилеза
- Курение — явно связано с усилением болей в шее
- Род занятий — работа с большим количеством повторяющихся движений шеи и работа над головой
- Депрессия или тревога
- Раннее ранение или травма шеи
У большинства людей шейный спондилез протекает бессимптомно. Когда симптомы действительно возникают, они обычно включают боль и скованность в шее. Эта боль может варьироваться от легкой до сильной. Иногда состояние ухудшается, если смотреть вверх или вниз в течение длительного времени или при занятиях, при которых шея удерживается в одном и том же положении в течение длительного периода времени, например, при вождении автомобиля или чтении книги. Боль обычно уменьшается в покое или в положении лежа.
Когда симптомы действительно возникают, они обычно включают боль и скованность в шее. Эта боль может варьироваться от легкой до сильной. Иногда состояние ухудшается, если смотреть вверх или вниз в течение длительного времени или при занятиях, при которых шея удерживается в одном и том же положении в течение длительного периода времени, например, при вождении автомобиля или чтении книги. Боль обычно уменьшается в покое или в положении лежа.
Другие симптомы могут включать:
- Головные боли
- Скрипящий или хлопающий шум или ощущение при повороте шеи
- В некоторых случаях шейный спондилез приводит к сужению пространства, необходимого для спинного мозга или нервных корешков. Если это произойдет, ваши симптомы могут включать онемение и слабость в руках, кистях и пальцах
- Проблемы при ходьбе, потеря равновесия или слабость в руках или ногах
- Мышечные спазмы шеи и плеч
После обсуждения вашей истории болезни и общего состояния здоровья ваш врач проведет тщательный осмотр вашей шеи, плеч, рук и, часто, ног. Они проведут ряд тестов в поисках проблем или изменений в:
Они проведут ряд тестов в поисках проблем или изменений в:
- Сила в руках, кистях и пальцах
- Ощущение прикосновения
- Рефлексы
- Кровоток
- Гибкость шеи и рук
- Походка (то, как вы ходите)
Ваш врач может также слегка надавить на шею и плечи, чтобы прощупать триггерные (нежные) точки или опухшие железы. Они также будут задавать вопросы, чтобы узнать больше о ваших симптомах и любых травмах, которые могли произойти с вашей шеей. Эти вопросы могут включать:
- Когда началась боль?
- Когда возникает боль? Он непрерывен или приходит и уходит?
- Определенные действия усиливают боль?
- Были ли у вас раньше боли?
- Вы когда-нибудь лечились от боли?
- Есть ли у вас слабость или онемение в руках или ногах?
- Есть ли у вас трудности с мелкой моторикой, например, с письмом или застегиванием рубашки?
- У вас есть потеря равновесия или другие проблемы с координацией?
- Вы когда-нибудь попадали в аварию или травмировали шею?
Ваш врач может назначить диагностические тесты для подтверждения диагноза шейного спондилеза. Эти тесты могут включать:
Эти тесты могут включать:
Рентген. Рентгеновские лучи обеспечивают изображения плотных структур, таких как кость. Рентген покажет расположение костей вдоль шеи. Он также может выявить дегенеративные изменения в шейном отделе позвоночника, такие как потеря высоты диска или наличие костных шпор.
Магнитно-резонансная томография (МРТ). МРТ-сканирование создает более качественные изображения мягких тканей тела, таких как мышцы, диски, нервы и спинной мозг, чем рентген. МРТ может помочь определить, вызваны ли ваши симптомы повреждением мягких тканей, например выпячиванием или грыжей диска.
Компьютерная томография (КТ). Более подробная, чем обычный рентген, компьютерная томография может помочь врачу лучше рассмотреть позвоночный канал и любые костные отростки.
Миелограмма. В ходе этой процедуры визуализации контрастное вещество вводится в спинномозговой канал для более четкого отображения спинного мозга и нервных корешков. КТ обычно делается сразу после миелограммы, пока контрастный краситель еще находится в спинномозговом канале.
КТ обычно делается сразу после миелограммы, пока контрастный краситель еще находится в спинномозговом канале.
Электромиография (ЭМГ). Электромиография измеряет электрические импульсы мышц в состоянии покоя и во время сокращений. Исследования нервной проводимости часто проводятся вместе с ЭМГ, чтобы определить, правильно ли функционирует спинной нерв.
Прочие тесты. В некоторых случаях ваш врач может назначить анализ крови, чтобы определить наличие ревматоидного фактора или любых других антител, указывающих на воспалительный артрит.
К началу
Нехирургическое лечениеВ большинстве случаев лечение шейного спондилеза нехирургическое. Варианты нехирургического лечения включают:
Физиотерапия. Физиотерапия обычно является первым нехирургическим лечением, которое рекомендует ваш врач. Специальные упражнения могут помочь облегчить боль, а также укрепить и растянуть ослабленные или напряженные мышцы. В некоторых случаях физиотерапия может включать позную терапию или использование вытяжения для мягкого растяжения суставов и мышц шеи. Программы физиотерапии различаются по продолжительности, но обычно длятся от 6 до 8 недель. Обычно сеансы назначают 2-3 раза в неделю.
В некоторых случаях физиотерапия может включать позную терапию или использование вытяжения для мягкого растяжения суставов и мышц шеи. Программы физиотерапии различаются по продолжительности, но обычно длятся от 6 до 8 недель. Обычно сеансы назначают 2-3 раза в неделю.
Лекарства. На первом этапе лечения ваш врач может назначить несколько лекарств, которые будут использоваться вместе для снятия боли и воспаления.
- Ацетаминофен. Легкая боль часто облегчается ацетаминофеном.
- Нестероидные противовоспалительные препараты (НПВП). Часто назначаемые с ацетаминофеном, НПВП, такие как аспирин, ибупрофен и напроксен, считаются препаратами первой линии при боли в шее. Они облегчают как боль, так и отек, и их можно назначать на несколько недель, в зависимости от ваших конкретных симптомов. Другие виды обезболивающих можно рассмотреть, если у вас есть серьезные противопоказания к НПВП или если ваша боль плохо контролируется.
- Пероральные кортикостероиды. Короткий курс пероральных кортикостероидов может помочь облегчить боль за счет уменьшения воспаления.
- Миорелаксанты. Лекарства, такие как циклобензаприн или каризопродол, можно использовать для лечения болезненных мышечных спазмов.
Мягкий шейный ортез. Это мягкое кольцо, которое оборачивается вокруг шеи и фиксируется липучкой. Ваш врач может посоветовать вам носить мягкий шейный воротник, чтобы ограничить движение шеи и дать мышцам шеи отдохнуть. Мягкий воротник следует носить только в течение короткого периода времени, так как длительное ношение может снизить силу мышц шеи.
Лед, тепло и другие модальности. Ваш врач может порекомендовать осторожное использование льда, тепла, массажа и других местных методов лечения для облегчения симптомов.
Инъекции на основе стероидов. Многие пациенты находят краткосрочное облегчение боли от инъекций стероидов.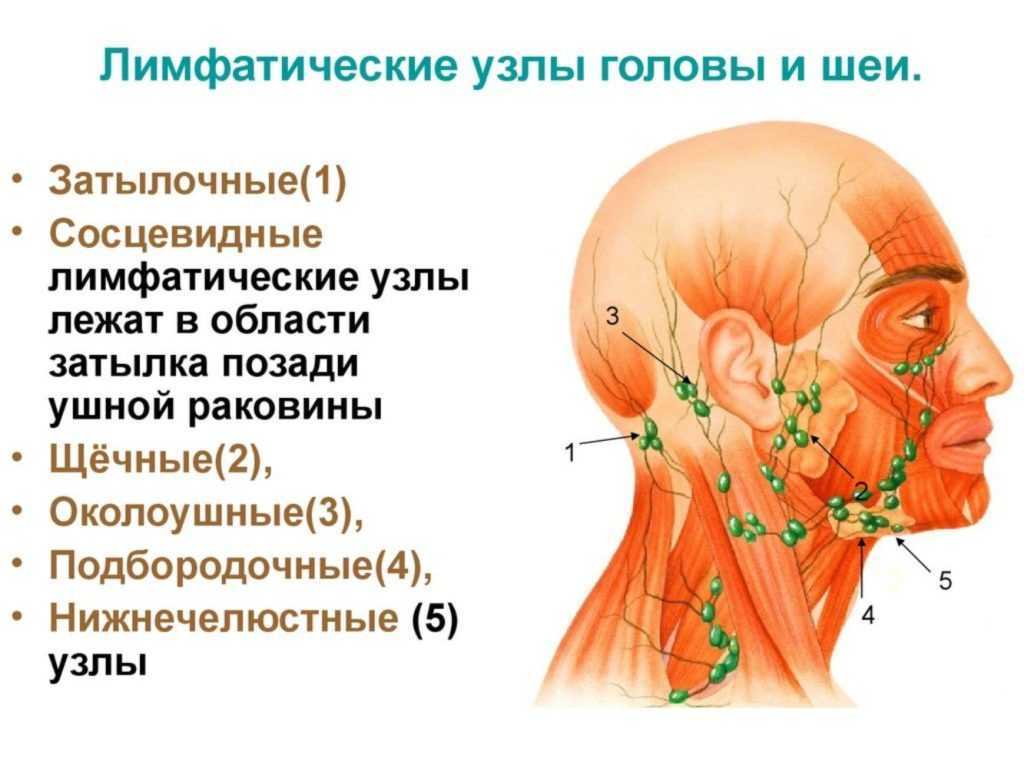 К наиболее распространенным процедурам при болях в шее относятся:
К наиболее распространенным процедурам при болях в шее относятся:
- Цервикальная эпидуральная блокада. При этой процедуре стероид и анестетик вводятся в пространство рядом с покрытием спинного мозга (эпидуральное пространство). Эта процедура обычно используется при болях в шее и/или руках, которые могут быть вызваны грыжей шейного диска, также известной как радикулопатия или защемление нерва.
Эпидуральная инъекция в позвоночник.
- Блокада шейного отдела фасеточных суставов. При этой процедуре в капсулу дугоотростчатого сустава вводится стероид и анестетик. Фасеточные суставы расположены в задней части шеи и обеспечивают стабильность и подвижность. В этих суставах могут развиться артритические изменения, которые могут способствовать боли в шее.
Рентгенограмма шейного дугоотростчатого сустава
- Блокада медиальной ветви и радиочастотная абляция. Эта процедура используется в некоторых случаях хронической боли в шее.
 Его можно использовать как для диагностики, так и для лечения болезненного сустава. Во время диагностической части процедуры нерв, который иннервирует фасеточный сустав, блокируется местным анестетиком. Если ваша боль уменьшилась, ваш врач, возможно, точно определил источник вашей боли в шее. Следующим шагом может быть более постоянное блокирование боли. Это делается путем повреждения нервов, которые иннервируют сустав, методом сжигания — процедура, называемая радиочастотной абляцией. Обезболивание после абляции обычно длится несколько месяцев. Однако, если нерв регенерирует, боль может вернуться.
Его можно использовать как для диагностики, так и для лечения болезненного сустава. Во время диагностической части процедуры нерв, который иннервирует фасеточный сустав, блокируется местным анестетиком. Если ваша боль уменьшилась, ваш врач, возможно, точно определил источник вашей боли в шее. Следующим шагом может быть более постоянное блокирование боли. Это делается путем повреждения нервов, которые иннервируют сустав, методом сжигания — процедура, называемая радиочастотной абляцией. Обезболивание после абляции обычно длится несколько месяцев. Однако, если нерв регенерирует, боль может вернуться.
Инъекции фасеточных суставов в шейный отдел позвоночника.
Несмотря на то, что инъекции стероидов менее инвазивны, чем операция, они назначаются только после полной оценки врачом. Ваш врач обсудит с вами риски и преимущества инъекций стероидов для вашего конкретного состояния.
Хирургическое лечениеХирургическое вмешательство обычно не рекомендуется при шейном спондилезе и боли в шее, за исключением случаев, когда врач определил, что:
- Защемление спинномозгового нерва грыжей диска или костью (шейная радикулопатия) или
- Сдавление спинного мозга (шейная спондилотическая миелопатия)
Пациентам с прогрессирующими неврологическими симптомами, такими как слабость рук, онемение, неустойчивость при ходьбе или падениях, с большей вероятностью поможет хирургическое вмешательство.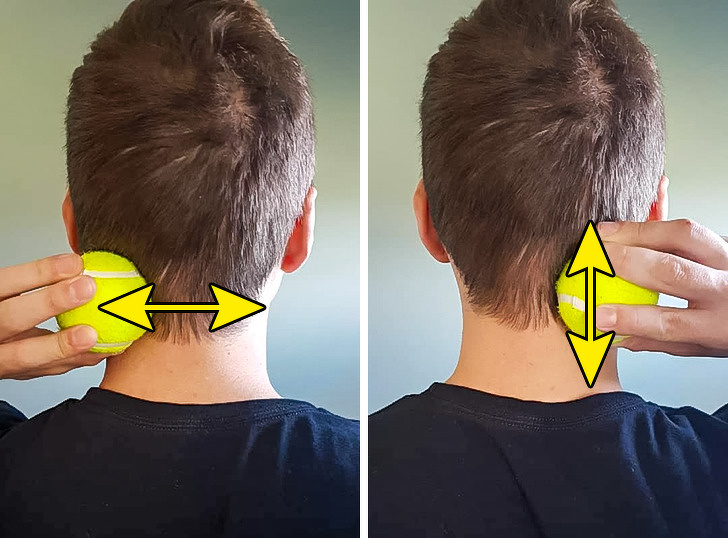
Иногда хирургическое вмешательство может быть рекомендовано, если у вас сильная боль в шее (без сдавления нерва), которая не снимается нехирургическим лечением. Тем не менее, некоторые пациенты с сильной болью в шее не являются кандидатами на операцию. Это может быть связано с распространенным артритом, другими проблемами со здоровьем или другими причинами боли, такими как фибромиалгия.
К началу
Руководство по самостоятельному обследованию — Альянс по борьбе с раком головы и шеи
Руководство для самостоятельного осмотра полости рта, головы и шеиРаннее обнаружение и диагностика имеют решающее значение для успешного лечения рака полости рта, головы и шеи. При выявлении на I и II стадиях выживаемость составляет более 80%; однако более половины всех случаев обнаруживаются позже. На более поздних стадиях выживаемость ниже, лечение более инвазивно, а побочные эффекты лечения гораздо значительнее.
Самообследование головы и шеи — это возможность для вас узнать свое тело и то, что для вас нормально.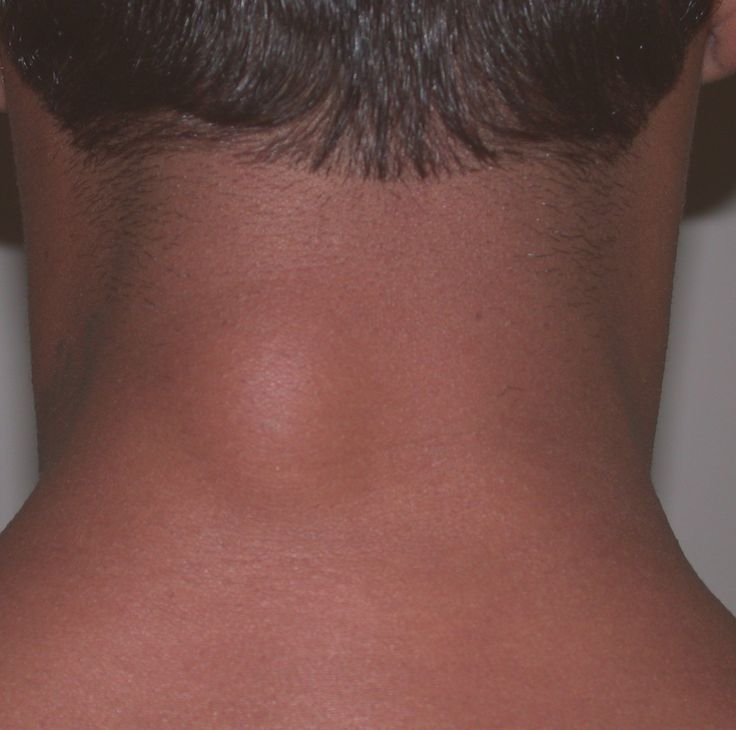 Ежемесячное повторение этого осмотра может помочь вам определить любые изменения, которые следует осмотреть врачу или стоматологу.
Ежемесячное повторение этого осмотра может помочь вам определить любые изменения, которые следует осмотреть врачу или стоматологу.
Выполните следующие четыре шага и найдите аномальные, нерегулярные или обесцвеченные области. Сравните одну сторону с другой для симметрии. Если вы обнаружите аномальные, нерегулярные или обесцвеченные участки или шишки, которые отличаются на одной стороне по сравнению с другой, обратитесь к своему лечащему врачу или стоматологу.
1. Проверьте шею на наличие припухлостей 2. Осмотрите губы и щеки 3. Осторожно прикусите; осмотрите десны 4. Открытый рот
Осмотрите язык (сверху, снизу, по бокам), заднюю стенку глотки, небо и под языком с помощью фонарика и зеркала.
ВИДЕО: Как провести самообследование на рак полости рта, головы и шеи В этом видео вы узнаете, как провести самообследование на рак полости рта, головы и шеи.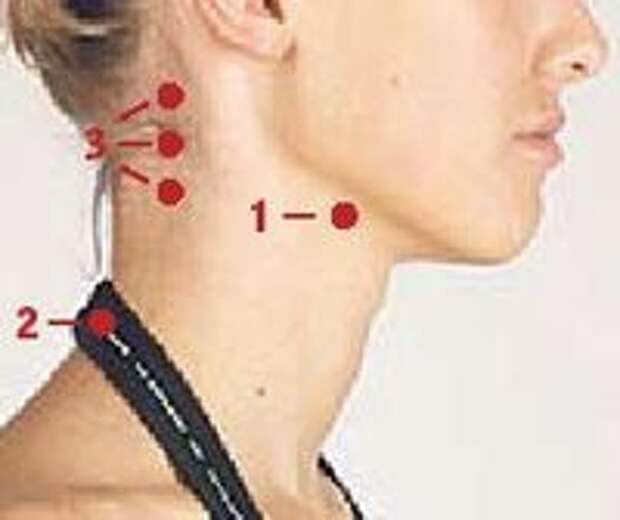 Если вы заметили что-то необычное или у вас есть неприятный симптом, который сохраняется более 2 недель, обратитесь к врачу или стоматологу для обследования.
Если вы заметили что-то необычное или у вас есть неприятный симптом, который сохраняется более 2 недель, обратитесь к врачу или стоматологу для обследования.
При самообследовании обратите внимание на:
Красное или белое пятно во рту (губы, щеки, язык, нёбо)
Любой комок или бугорок во рту, горле или шее
Если вы заметили белые или красные пятна, комки или бугорки, которые сохраняются более 2 недель или увеличиваются в размерах, обратитесь к врачу или стоматологу.
Существуют и другие признаки рака головы и шеи, которые невозможно обнаружить при самообследовании. Для получения полного списка признаков и симптомов нажмите здесь.
Информация, опубликованная на этом веб-сайте и в наших материалах, предназначена для информирования вас о раке полости рта, головы и шеи. Содержание не предназначено для того, чтобы заменить обсуждение с квалифицированным врачом, знакомым с вашей медицинской ситуацией.
