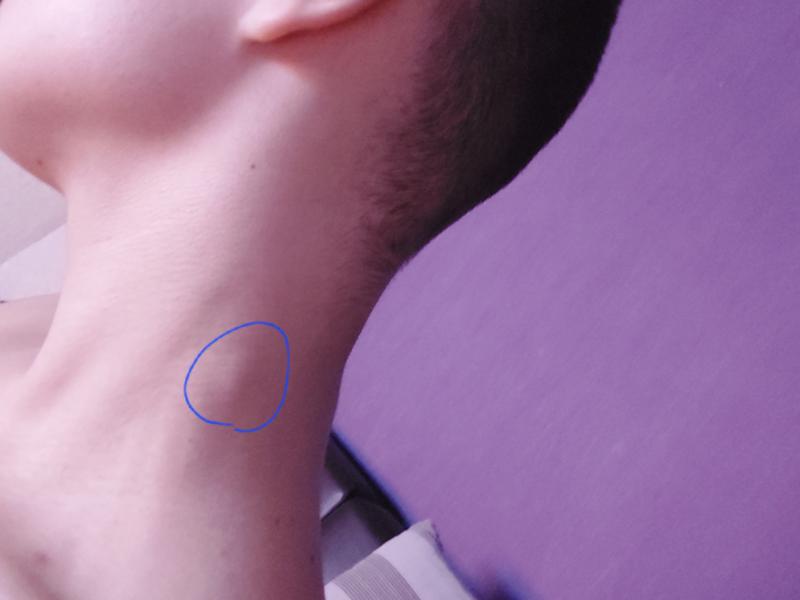
Какие виды новообразований могут возникать на шее. Как отличить доброкачественную шишку от злокачественной опухоли. Когда необходимо обратиться к врачу. Какие методы диагностики и лечения применяются при шишках на шее.
Основные причины появления шишек на шее
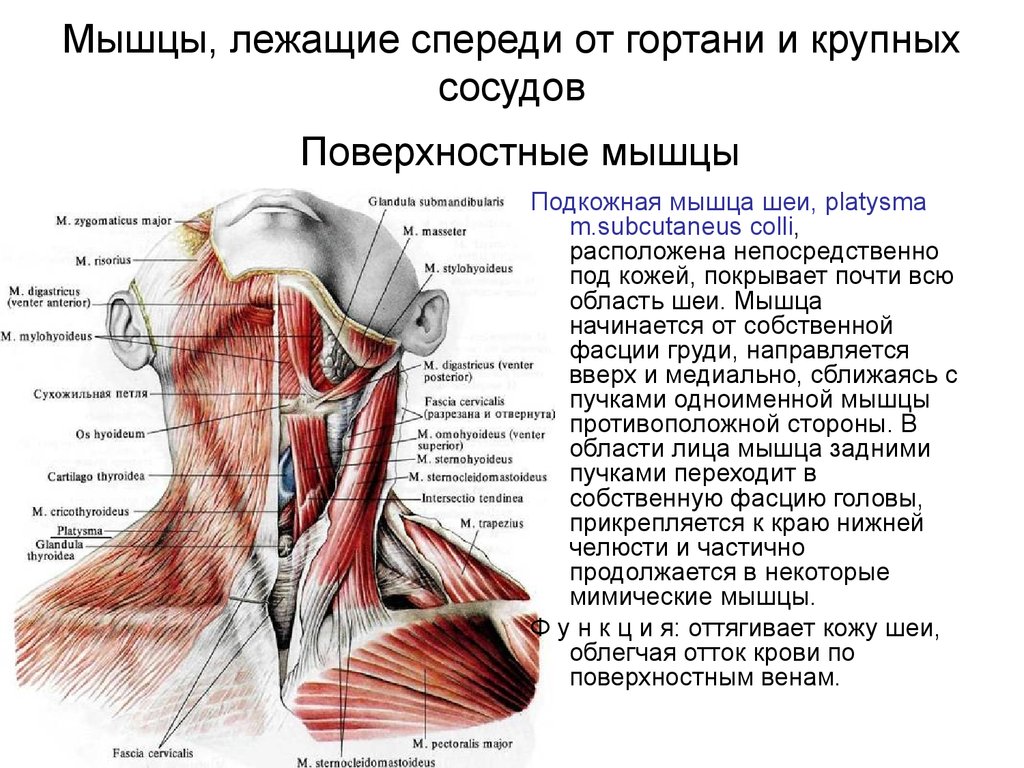
Шишка или уплотнение на шее может быть вызвана различными причинами. Наиболее распространенные из них:
- Увеличение лимфатических узлов
- Липома (доброкачественная жировая опухоль)
- Атерома (киста сальной железы)
- Фиброма (доброкачественная опухоль из соединительной ткани)
- Фурункул
- Нейрогенные опухоли
- Злокачественные новообразования (саркомы, лимфомы)
В большинстве случаев (около 80%) шишки на шее являются доброкачественными образованиями. Однако в 20% случаев они могут оказаться злокачественными опухолями, поэтому при обнаружении любого новообразования на шее необходимо обратиться к врачу для обследования.
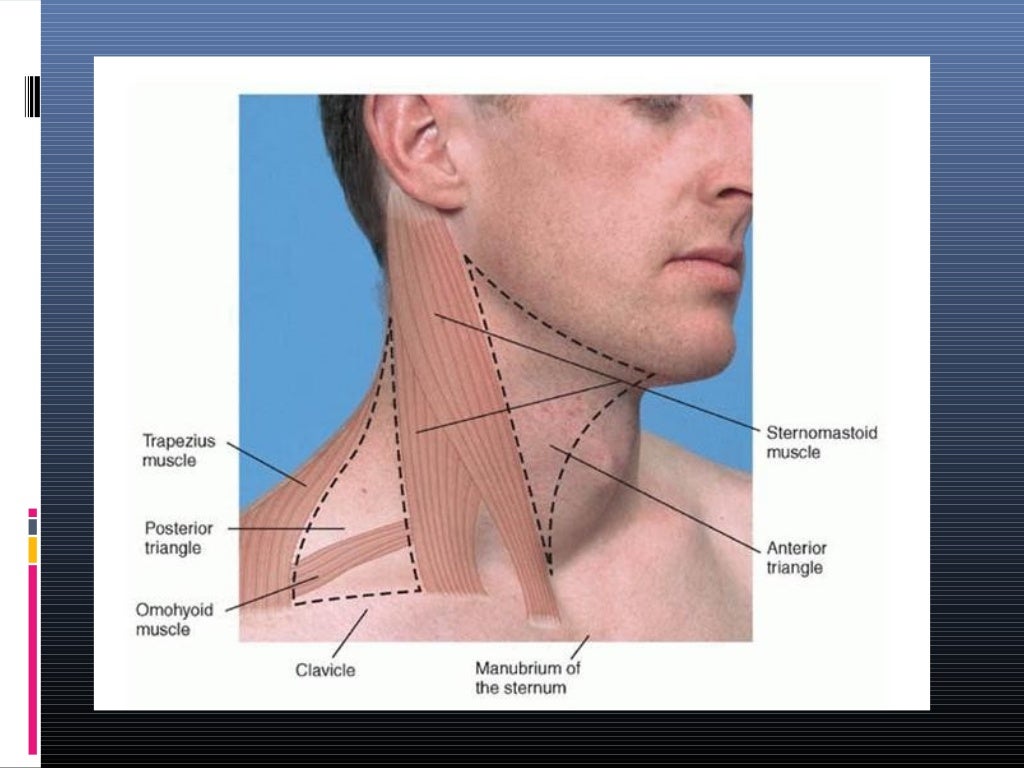
Увеличенные лимфатические узлы
Одна из самых частых причин появления шишек на шее — воспаление и увеличение лимфатических узлов. Характерные признаки:

- Расположение сбоку на шее, под нижней челюстью или около уха
- Болезненность при пальпации
- Ограниченная подвижность
- Повышение температуры тела, недомогание
Увеличение лимфоузлов обычно связано с инфекционными заболеваниями или ослабленным иммунитетом. При отсутствии боли и других симптомов увеличенный лимфоузел может указывать на злокачественный процесс (лимфома).
Липома
Липома — доброкачественная опухоль из жировой ткани. Ее особенности:
- Мягкая консистенция
- Подвижность под кожей
- Безболезненность
- Медленный рост
Небольшие липомы обычно не требуют лечения. Крупные липомы могут удаляться хирургическим путем по косметическим показаниям или при сдавлении окружающих тканей.
Атерома
Атерома представляет собой кисту сальной железы. Ее характеристики:
- Плотная консистенция
- Ограниченная подвижность
- Наличие выводного протока в центре
- Склонность к нагноению
Атеромы часто воспаляются и нагнаиваются, вызывая боль. Лечение заключается в хирургическом удалении вместе с капсулой для предотвращения рецидивов.

Фиброма
Фиброма — доброкачественная опухоль из соединительной ткани. Ее признаки:
- Плотная консистенция
- Четкие границы
- Безболезненность
- Медленный рост
Фибромы обычно не вызывают дискомфорта. Лечение хирургическое, проводится амбулаторно. В редких случаях фибромы могут перерождаться в злокачественные опухоли.
Фурункул
Фурункул — острое гнойное воспаление волосяного фолликула. Характерные черты:
- Болезненность
- Покраснение кожи
- Отек тканей
- Формирование гнойного стержня
Лечение фурункулов проводится хирургическим путем с последующей антибактериальной терапией. Самолечение недопустимо из-за риска развития серьезных осложнений.
Нейрогенные опухоли
Нейрогенные опухоли развиваются из оболочек нервов. Их особенности:
- Расположение вдоль нервных стволов
- Безболезненность
- Медленный рост
К нейрогенным опухолям относятся невриномы, нейрофибромы, ганглионевромы. Лечение обычно хирургическое.
Злокачественные новообразования
Злокачественные опухоли шеи встречаются примерно в 20% случаев. Их признаки:
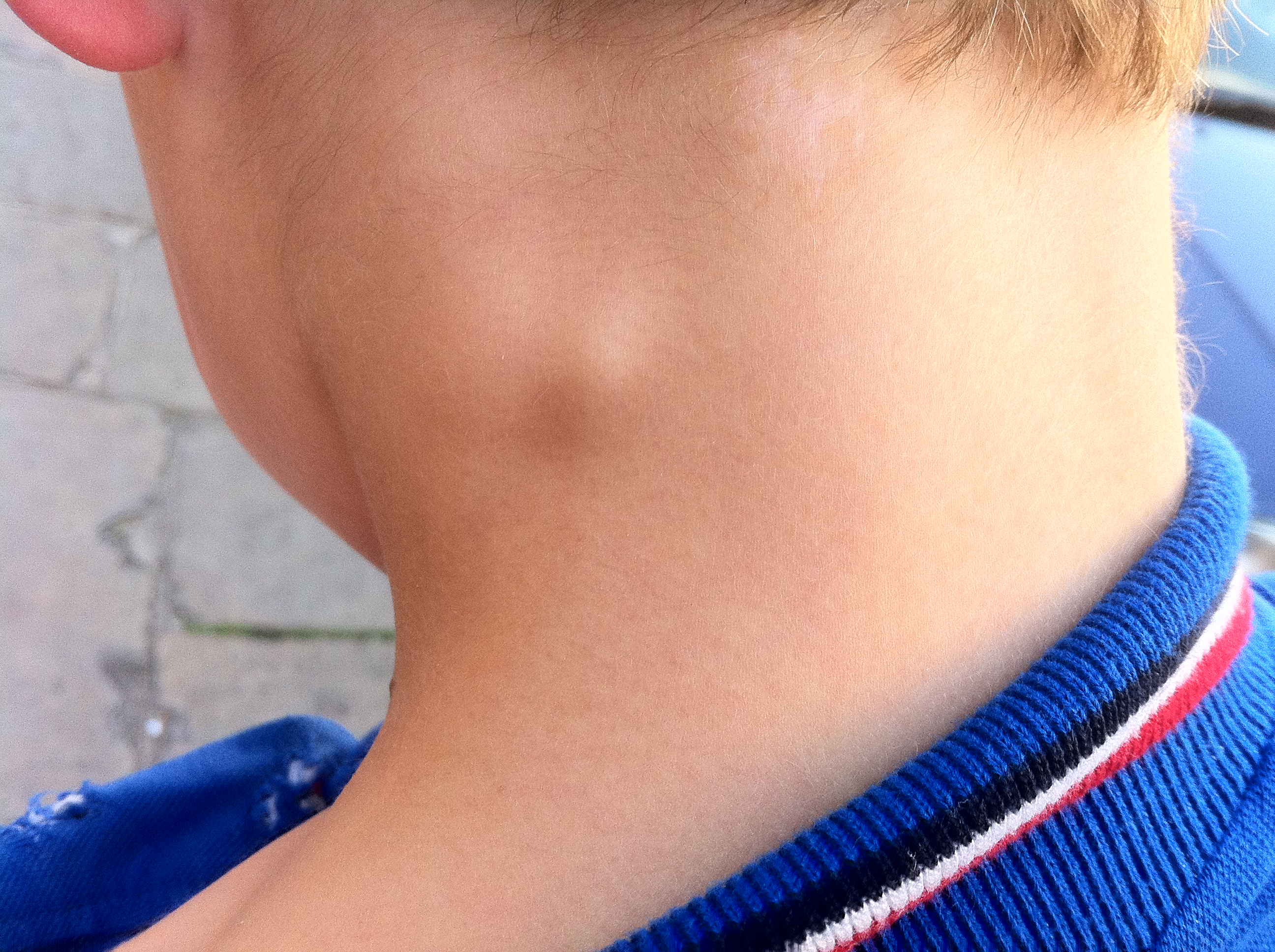
- Быстрый рост
- Плотная консистенция
- Отсутствие боли
- Нечеткие границы
К злокачественным новообразованиям шеи относятся саркомы мягких тканей, лимфомы, метастазы других опухолей. При подозрении на злокачественный процесс необходимо срочное обследование.
Диагностика шишек на шее
Для диагностики причины появления шишки на шее применяются следующие методы:
- Осмотр и пальпация
- Ультразвуковое исследование
- Компьютерная томография
- Магнитно-резонансная томография
- Пункционная биопсия
- Гистологическое исследование
Комплексное обследование позволяет точно определить характер новообразования и выбрать оптимальную тактику лечения.
Лечение шишек на шее
- Увеличенные лимфоузлы — лечение основного заболевания, противовоспалительная терапия
- Липомы — наблюдение или хирургическое удаление
- Атеромы — хирургическое удаление
- Фибромы — хирургическое удаление
- Фурункулы — вскрытие и дренирование, антибиотикотерапия
- Злокачественные опухоли — комплексное лечение (хирургия, лучевая терапия, химиотерапия)
Самолечение при обнаружении шишки на шее недопустимо. Необходима своевременная консультация врача для определения причины и назначения адекватного лечения.

Саркомы мягких тканей у детей
Отдельную группу новообразований шеи составляют саркомы мягких тканей, которые могут встречаться у детей и подростков. Основные сведения о них:
- Составляют около 6,6% всех детских онкологических заболеваний
- Чаще встречаются у детей до 5-6 лет
- Средний возраст заболевания — 6 лет
- Мальчики болеют чаще девочек
Основные виды сарком мягких тканей у детей:
- Рабдомиосаркома
- Саркома Юинга
- Синовиальная саркома
- Периферические примитивные нейроэктодермальные опухоли
Причины развития сарком у детей
Точные причины возникновения сарком мягких тканей у детей неизвестны. Предполагаемые факторы риска:
- Генетическая предрасположенность
- Наследственные синдромы (например, нейрофиброматоз)
- Воздействие канцерогенных факторов
Однако в большинстве случаев явных предрасполагающих факторов не обнаруживается.
Симптомы сарком мягких тканей у детей
Проявления сарком зависят от локализации опухоли:
- Безболезненное уплотнение в мягких тканях
- Нарушение функции пораженного органа
- Неврологическая симптоматика при поражении нервных стволов
- Нарушение мочеиспускания при опухолях мочеполовой системы
- Затруднение дыхания при опухолях шеи
На ранних стадиях саркомы часто протекают бессимптомно, что затрудняет своевременную диагностику.
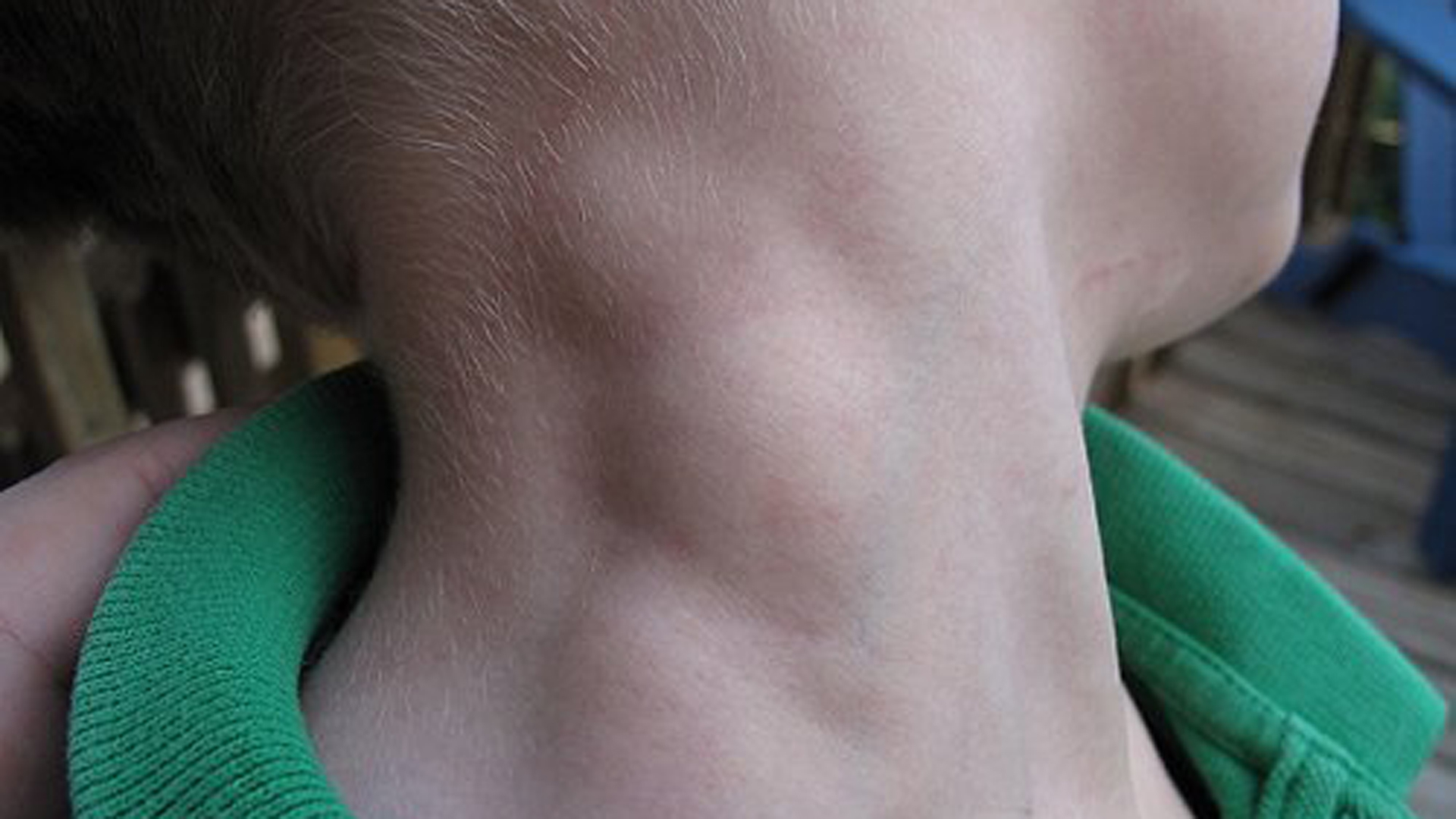
Диагностика сарком мягких тканей у детей
Для диагностики сарком применяются следующие методы:
- МРТ и КТ пораженной области
- Рентгенография и КТ легких
- Сцинтиграфия костей
- Биопсия опухоли
- Гистологическое и молекулярно-генетическое исследование
Диагностика должна проводиться в специализированных детских онкологических центрах, обладающих необходимым опытом.
Лечение сарком мягких тканей у детей
Лечение сарком проводится по специальным протоколам и включает:
- Хирургическое удаление опухоли
- Лучевую терапию
- Химиотерапию
Тактика лечения определяется индивидуально с учетом типа опухоли, стадии заболевания и факторов прогноза. Современные методы лечения позволяют добиться излечения у большинства детей с саркомами мягких тканей.
Когда необходимо обратиться к врачу
При обнаружении любого уплотнения или шишки на шее следует незамедлительно обратиться к врачу, особенно если присутствуют следующие симптомы:
- Быстрый рост образования
- Отсутствие болезненности при пальпации
- Плотная консистенция
- Нечеткие границы
- Нарушение функции соседних органов
- Общие симптомы (слабость, потеря веса, лихорадка)
Своевременная диагностика позволяет выявить заболевание на ранней стадии и повысить эффективность лечения. Не занимайтесь самолечением — доверьте свое здоровье специалистам!
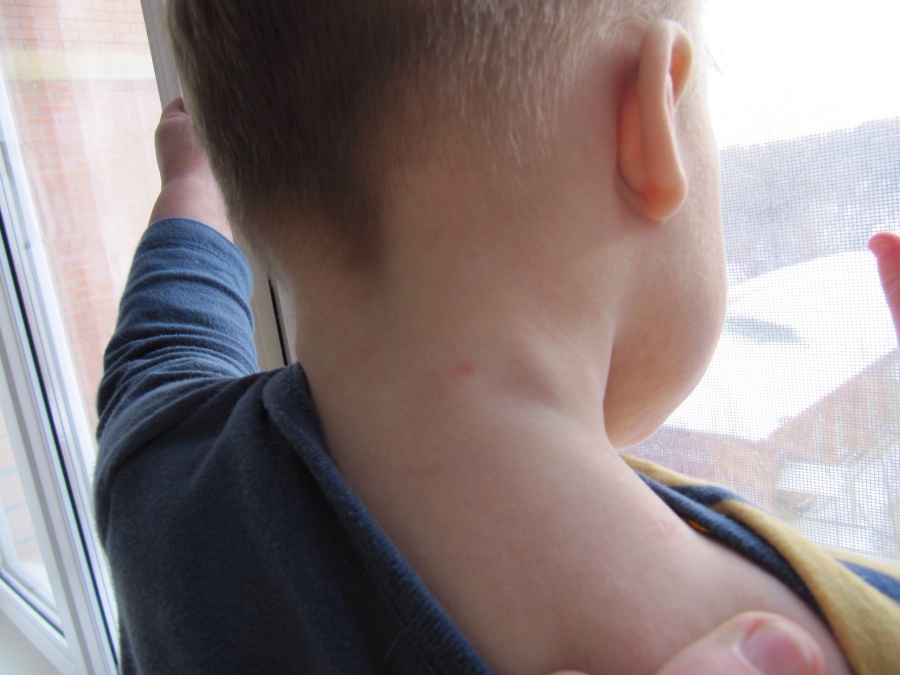
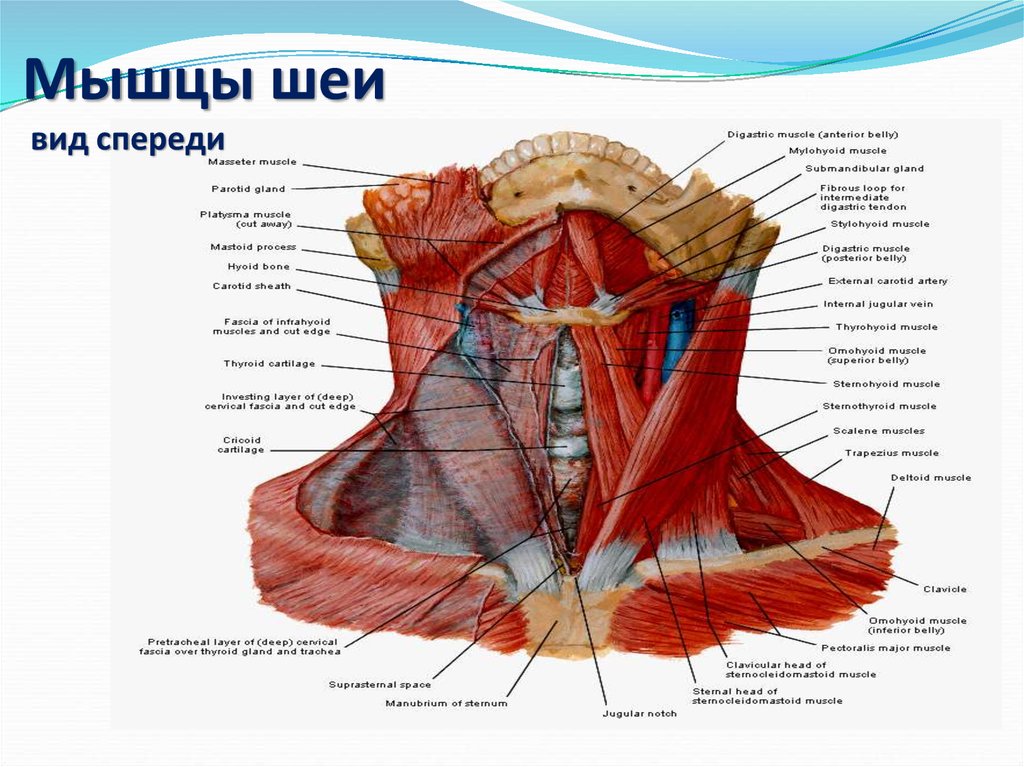
Шишка на шее под кожей справа, слева или сзади у взрослых и детей
Большинство людей считают появившуюся на шее шишку лишь воспалением лимфатических узлов. Но существуют и иные причины появления шишек в области шеи, некоторые из них не представляют особой угрозы для здоровья, а другие опасны и могут вызвать развитие серьезных осложнений. Поэтому появившаяся шишка на шее не должна оставаться без внимания. Как можно скорее следует показаться врачу, который на основе поставленного диагноза сможет назначить соответствующее эффективное лечение.
Содержание
- 1 Чем может быть шишка на шее?
- 1.1 Липома
- 1.2 Атерома
- 1.3 Фиброма
- 1.4 Нейрогенные опухоли
- 1.5 Фурункул
- 1.6 Увеличенные лимфатические узлы
- 1.7 А если это рак?
- 2 Как лечить шишки на шее?
Чем может быть шишка на шее?
Обнаружив шарик на шее, некоторые люди впадают в панику, ведь воспалившийся участок тела находится близко к голове, а соответственно и головному мозгу. Большинство людей начинаю переживать по поводу предстоящего лечения. Но вместо этого требуется обратиться к врачу, который назначит необходимые анализы, осмотрит пациента и установит правильный диагноз.
Большинство людей начинаю переживать по поводу предстоящего лечения. Но вместо этого требуется обратиться к врачу, который назначит необходимые анализы, осмотрит пациента и установит правильный диагноз.
Существует несколько причин, провоцирующих появление шишки на шее у ребенка и взрослого человека:
- липома;
- атерома;
- фиброма;
- фурункул;
- раковые опухоли.
Сбоку на шее часто воспаляются лимфатические узлы, особенно при ослабленном иммунитете и болезнях. При своевременном лечении эта патология быстро исчезает, не вызывая никаких осложнений.
Каждая из указанных патологий имеет индивидуальные характерные черты, по которым можно диагностировать тот или иной недуг. Но для подтверждения диагноза потребуется сдать определенный перечень анализов на приеме у врача.
Липома
Самой безопасной причиной, появившейся на шее шишки, которая не влечет за собой развитие серьезных осложнений, и не требует специфического лечения, является липома. Липома может возникнуть на любом участке шеи, а также в иных частях человеческого тела. Из-за того, что липома является уплотнением из жировой ткани, ее часто называют жировиком.
Липома может возникнуть на любом участке шеи, а также в иных частях человеческого тела. Из-за того, что липома является уплотнением из жировой ткани, ее часто называют жировиком.
В большинстве случаев липома не требует никакого лечения, так как подобное образование носит доброкачественный характер. Шишка на шее сбоку может быть большой или небольшой. Очень редко липомы разрастаются до солидных размеров, в таких ситуациях врач назначает хирургическое лечение, заключающееся в удалении разрастающейся жировой ткани. Такие операции переносятся хорошо и носят косметический характер.
В исключительных случаях липомы стремительно разрастаются, оказывая давление на иные ткани. Если жировик располагается на шее, он может привести к сдавливанию кровеносных сосудов, усложнению дыхания, в этом случае врач назначит срочную операцию.
Если липома не разрастается, ее не удаляют. При пальпации человек не ощущает никакой боли, сам жировик может перемешаться под кожей в пределах половины сантиметра в любую сторону.
Атерома
Более опасной патологией может быть атерома. Такое уплотнение на шее возникает из-за закупорки сальной железы. В результате такого дефекта формируется киста. В кисте начинают скапливаться жировые вещества, эпителиальные клетки. Атерома часто возникает в области шеи, располагающейся близко к волосистой части головы. Она по своему внешнему виду очень похожа на липому. Структурное отличие этих патологий заключается в том, что атерома прикрепляется к пораженной железе, несмотря на то, что она также сохраняет подвижность, эластичность. В середине атеромы можно разглядеть проток сальной железы, который представлен в виде затемненной точки на новообразовании.
Такие патологии опасны тем, что они нередко начинают гноиться.
В результате воспалительных процессов, сопровождающихся появлением гноя, атеромы активно разрастаются, доставляют человеку массу неприятных ощущений, боли. У многих пациентов остро стоит вопрос травмы верхнего слоя атеромы с целью устранения гноя.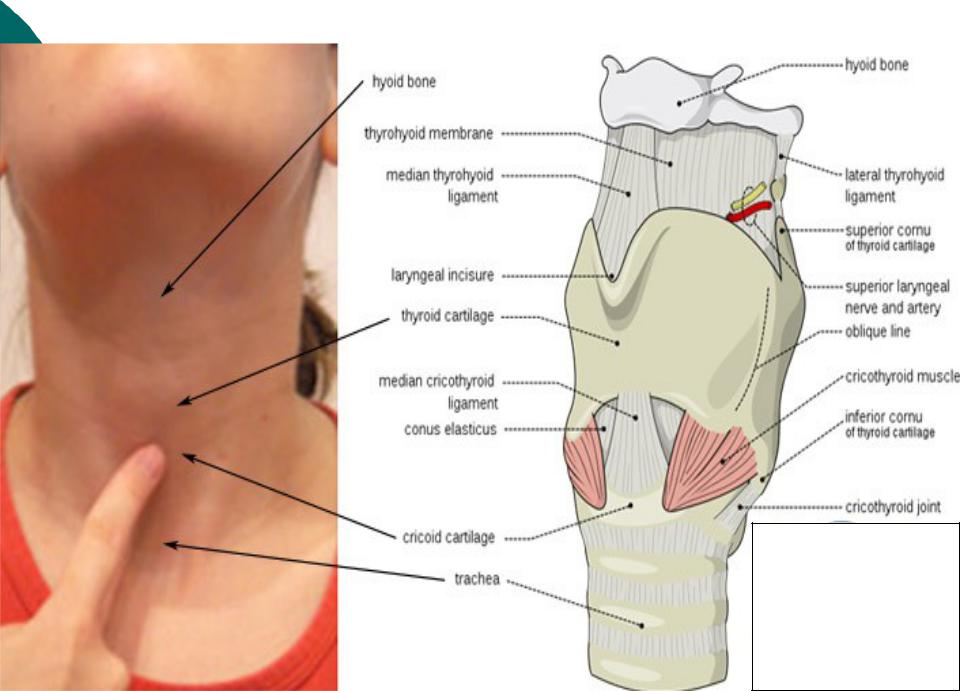 Стоит учесть, что при разрыве оболочки новообразования, все содержимое вместе с гноем оказывается снаружи. Человеку требуется сразу же обратиться к медику для полного устранения капсулы кисты. Такая обработка пораженного участка позволит исключить риск возникновения рецидива.
Стоит учесть, что при разрыве оболочки новообразования, все содержимое вместе с гноем оказывается снаружи. Человеку требуется сразу же обратиться к медику для полного устранения капсулы кисты. Такая обработка пораженного участка позволит исключить риск возникновения рецидива.
Фиброма
В качестве шишки на шее может появиться и фиброма. Эта патология представляет собой выпуклость, имеющую уплотненную структуру, округлую форму. При этом фиброма обладает четкими границами. Такие шишки на шее сзади безболезненны, они не изменяют цвет кожи. Только в некоторых случаях возникает розоватый оттенок.
Фиброма — доброкачественное новообразование, человек получает предрасположенность к его появлению по наследству. Также такие шишки могут появиться и после травмы, воспалительных процессов. Уплотнение медленно развивается, увеличиваясь в размерах. В редких случаях фиброма может развиться до злокачественной опухоли. Лечение фибромы заключается в применении хирургического метода, при этом человека не госпитализируют.
Нейрогенные опухоли
Появление на шее шишки, располагающейся с правой или левой стороны от позвоночника, может быть связано с развитием нейрогенной опухоли. Нейрогенная опухоль — одна из разновидностей кисты, которая появляется на пограничном парасимпатическом стволе нерва или на его ветви. При нажатии на появившуюся шишку не возникает болевых ощущений.
Причиной появления таких образований, шишек может быть полученная травма. Также нейрогенные опухоли могут увеличиваться в размерах. Такие кисты могут иметь различную природу: невринома, нейрофиброма, ганглионевромы.
Фурункул
Если человек не придерживается правил личной гигиены, на его шее может возникнуть фурункул. Также фурункулы развиваются на фоне ослабленного иммунитета, переохлаждения организма. Эти шишки представляют собой гнойный воспалительный процесс, локализующийся в волосяном мешочке. Воспаление начинается из-за инфицирования поврежденной кожи патогенными микроорганизмами.
Шишка развивается постепенно. Сначала она даже не выделяется и не видна визуально, но заподозрить развитие фурункула можно по появившемуся зуду. Также при нажатии зудящее место будет болеть. Отечность формируется за 3–4 суток. В центре воспаления появляется плотный гнойный стержень.
Для лечения фурункула применяются исключительно хирургические методы. После проведения операции пациент находится под длительным врачебным наблюдением, при этом регулярно проводятся осмотры и обработки ранки. Заниматься самолечением при фурункуле ни в коем случае нельзя, так как неправильный подбор методов терапии может привести к серьезным осложнениям. Самым опасным из них считается заражение крови: инфекция через кровеносные сосуды распространяется по организму, попадает в синусы головного мозга, провоцируя заметное ослабление здоровья, а в некоторых случаях и смерть.
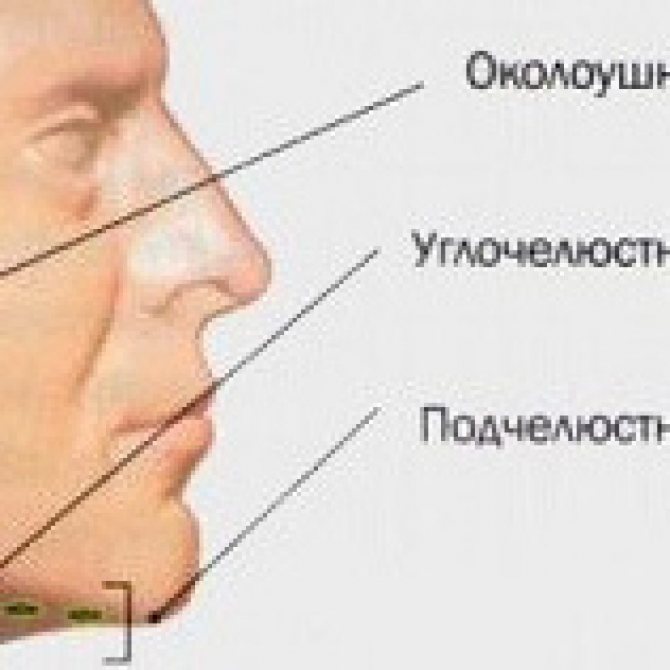
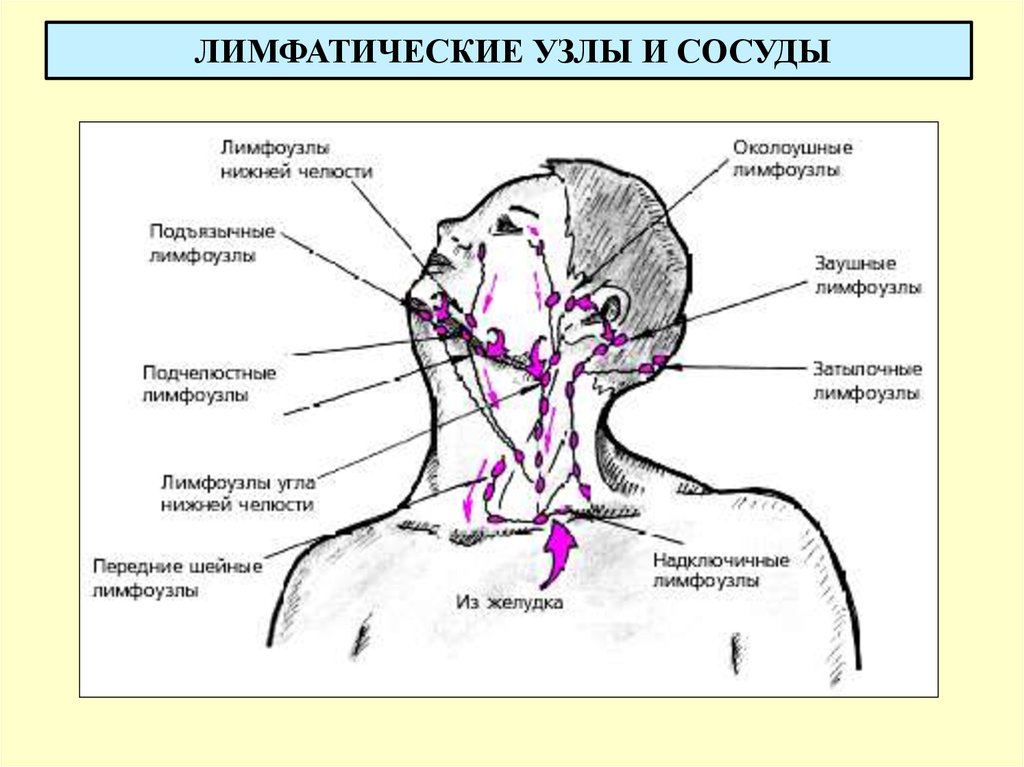
Увеличенные лимфатические узлы
Одной из самых распространенных причин возникновения шишки является воспаление шейных лимфатических узлов. Распознать эту патологию несложно, достаточно знать ее основные характеристики:
Распознать эту патологию несложно, достаточно знать ее основные характеристики:
- локализуется шишка сбоку на шее, неподалеку от уха или под нижней челюстью;
- уплотнение малоподвижное;
- воспаленный лимфатический узел болит.
Когда лимфатический узел увеличивается, растет и температура, появляется головная боль, ощущается общее недомогание. В основном заболевание встречается у людей с ослабленным иммунитетом, а также у тех, кто недавно перенес или болеет инфекционной патологией. При появлении лимфатического узла требуется соблюдать осторожность: если шишка не болит, появившееся уплотнение может указывать на появление злокачественной опухоли. Такие серьезные патологии носят название лимфогранулематоза или лимфолейкоза.
А если это рак?
В 80% случаях новообразование, нарост, разрастающийся на шее — доброкачественное образование, которое эффективно лечится и при этом не вызывает появления опасных осложнений. Но в 20% случаях ни о какой безобидности шишки говорить нельзя, так как она представляет собой раковую опухоль.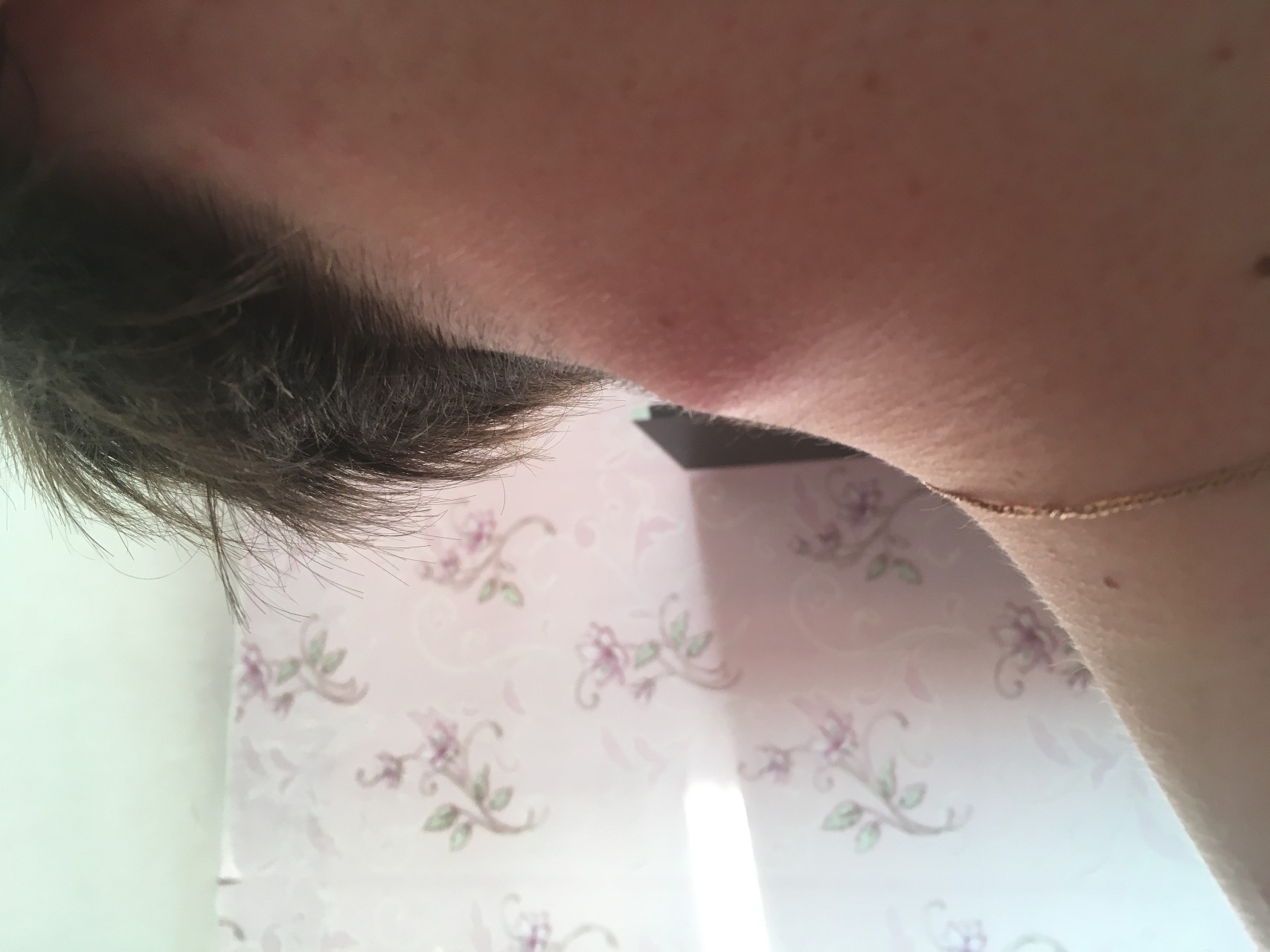
Такие новообразование зачастую образуются у тех людей, которые имеют большое количество вредных привычек, например: злоупотребление алкоголем, табачной продукцией, наркотиками. Но в некоторых случаях патология развивается на шее и у людей, ведущих здоровый образ жизни.
Опухоли злокачественного характера отличаются отсутствием болевого синдрома. При этом боль не возникает даже при надавливании на шишку. Чтобы распознать развитие злокачественного новообразования, требуется обратиться к медику. Нужно помнить, что чем раньше было выявлено заболевание, тем эффективнее будет лечение. По статистике, в большинстве случаев лечение рака, находящегося на ранних стадиях развития, проводится успешно.
Как лечить шишки на шее?
Чтобы вылечить шишку в области шеи, необходимо знать какое именно это новообразование. Стоит учесть, что для диагностики заболевания не подойдут фотографии, просмотренные в энциклопедиях или на интернет-сайтах. Это обусловлено тем, что большинство заболеваний, проявляющихся появлением шишки на шее, схожи внешне.
Например, липома небольших размеров может выглядеть точно так же, как и ранняя стадия развивающегося рака, и наоборот. Поэтому перед началом терапии, требуется обязательно посетить медика, который выявит патологию и порекомендует эффективное лечение.
Если шишка на шее — воспаленный лимфатический узел, врачи назначают пациенту препараты, позволяющие вылечить основную инфекцию, поражающую организм. В дополнение к этой терапии прописывается курс препаратов, действие которых направлено на укрепление иммунитета. На территории Российской Федерации зачастую назначается УВЧ-терапия, поливитаминные комплексы, иммуномодуляторы. Эти препараты могут иметь растительное или синтетическое происхождение. Подбираются она на фоне характера течения болезни, индивидуальных особенностей больного.
Некоторые люди считают, что при воспалении лимфатических узлов, их необходимо прогреть. Но этого делать нельзя. Это обусловлено тем, что под воздействием повышенной температуры происходит активизация кровотока, передвижения лимфы, из-за этого повышается вероятность распространения инфекции на иные части человеческого организма.
Для лечения болезненных ощущений, вызванных фурункулами, применяется хирургический метод. Терапия проводится под присмотром медика, при этом она обладает достаточно большой продолжительностью. Если же после проведенного лечения на теле здорового человека снова появляется фурункул, пациенту назначается общее обследование, позволяющее выявить причину рецидива и восстановить его защитные функции.
Для лечения липом, атером, фибром нередко используются народные рецепты. Стоит учесть, что такие средства могут дать непродолжительный положительный результат. Дело в том, что под воздействием усиления кровотока, передвижения лимфы происходит рассасывание содержимого образованных капсул. Но стенки кисты, капсулы не растворяются, из-за чего в них постепенно снова начинает скапливаться жировая ткань, клетки эпителия, а также иные ткани. В результате такого лечения через некоторое время возникает рецидив, причем на том же месте.
Поэтому полноценно оценить симптомы, назначить лечение может только врач. При возникновении шишки на шее, требуется как можно скорее записаться к нему на прием, при этом не заниматься самолечением, которое может только усугубить ситуацию.
При возникновении шишки на шее, требуется как можно скорее записаться к нему на прием, при этом не заниматься самолечением, которое может только усугубить ситуацию.
Саркомы мягких тканей и редкие мягкотканные опухоли (краткая информация)
В этом тексте Вы получите важную информацию о саркомах мягких тканей и об опухолях мягких тканей: как часто ими заболевают дети, какие бывают типы опухолей и как может протекать болезнь, почему этот вид рака появляется у детей, какие бывают симптомы, как ставят диагноз, как лечат детей и какие у них шансы вылечиться от этой формы рака.
автор: Dipl. Biol. Maria Yiallouros, Dr. med. Stefanie Kube, Erstellt am 2015/05/16, редактор: Dr. Natalie Kharina-Welke, Разрешение к печати: Prof. Dr. med. Ewa Koscielniak, Переводчик: Dr. Maria Schneider, Последнее изменение: 2022/07/01 https://dx.doi.org/10.1591/poh.patinfo.weichteiltumor.kurz.20101215
Оглавление
- Что такое саркомы мягких тканей и редкие мягкотканные опухоли?
- Как часто у детей встречаются саркомы мягких тканей?
- Какие бывают виды опухоли?
- Где может вырасти опухоль?
- Почему дети заболевают саркомами мягких тканей?
- Какие бывают симптомы болезни?
- Как ставят диагноз?
- Как составляют план лечения?
- Как лечат опухоли мягких тканей?
- По каким протоколам и регистрам лечат детей?
- Какие шансы вылечиться от саркомы/опухоли мягких тканей?
Что такое саркомы мягких тканей и редкие мягкотканные опухоли?
Медицинский термин саркомы мягких тканей (их ещё называют злокачественными мягкотканными опухолями) обозначает группу злокачественных опухолей, которые начинают расти в мускулах, в связках, в суставах или в нервах [нервная ткань]. Все эти болезни объединяет то, что злокачественное изменение (мутация) начинается в клетках-родоначальниках мягких тканей [мягкие ткани].
Все эти болезни объединяет то, что злокачественное изменение (мутация) начинается в клетках-родоначальниках мягких тканей [мягкие ткани].
К мягким тканям относятся самые разные типы тканей: мускулы, жировые и соединительные ткани, а также ткани периферической нервной системы. Поэтому существует очень много разных типов/видов сарком мягких тканей и редких мягкотканных опухолей. Между собой разные виды сарком отличаются не только по своей микроскопической структуре [гистологический] и по типу клеток, из которых они выросли, но также и по частоте заболеваемости. Медики говорят о разном биологическом поведении. То есть разные типы опухолей ведут себя неодинаково: они по разному вырастают в организме (дают метастазы) и по разному реагируют на лечение, например, на химиотерапию [химиотерапия].
Как часто у детей встречаются саркомы мягких тканей?
В детской онкологии саркомы мягких тканей составляют примерно 6,6%. В группе болезней „сόлидные опухоли“ у детей и подростков [солидная опухоль] они занимают третье место по распространённости (после опухолей ЦНС и нейробластом).
Ежегодно в Германии саркомами тягких тканей заболевают примерно 140 детей и подростков. Чаще всего это дети в возрасте до пяти-шести лет. По статистике средний возраст больных — 6 лет. Мальчики болеют немного чаще, чем девочки (соотношение 1,2:1). Нужно сказать, что у разных видов опухолей мягких тканей есть большие возрастные отличия. Также в зависимости от конкретного вида опухоли меняется соотношение полов (заболевших мальчиков и девочек).
Какие бывают виды опухоли?
Виды опухолей мягких тканей, которые встречаются чаще всего у детей (возраст включительно до 21 года), это:
(Когда в медицинском термине используется слово „эмбриональный“, это не значит, что процесс начинался в эмбриональном (то есть внутриутробном) периоде развития ребёнка. Здесь слово „эмбриональный“ описывает конкретный тип ткани, из которой выросла опухоль). Название „альвеолярный“ означает, что внешний вид опухоли напоминает пузырьки, как в лёгочных альвеолах. То есть название „альвеолярный“ также описывает свойства/структуру ткани опухоли. )
)
Где может вырасти опухоль?
Саркомы мягких тканей и опухоли мягких тканей в принципе могут вырасти в любом месте организма. Так как эти ткани находятся у нас повсюду.
Часто опухоли начинают расти вдоль конкретной анатомической структуры, например по ходу мышечных оболочек, связок или кровеносных сосудов. В это время опухолевые клетки [клетка] могут отделяться от самой опухоли. И через кровеносные сосуды или лимфатические сосуды они могу попадать в разные части организма. Там, куда они попали, клетки оседают и начинают размножаться. Так начинают вырастать метастазы. Если у ребёнка опухоль в мягких тканях, то чаще всего метастазы вырастают в лёгких, в соседних лимфоузлах [лимфатические узлы] и в скелете. Но метастазы также могут появляться и в любом другом органе.
Когда мы говорим о саркомах мягких тканей и редких мягкотканных опухолях, то конкретный вид опухоли влияет на то, где именно вырастает опухоль и как она растёт:
Место возникновения и характер роста мягкотканных сарком и редких опухолей мягких тканей зависят от вида опухоли. Так, хотя рабдомиосаркома может развиться практически в любом органе, наиболее часто они встречаются в области головы и шеи, половых органов и мочевыводящих путей и в конечностях. Кроме того, характер альвеолярных рабдомиосарком более агрессивный, чем эмбриональных, что означает более быстрый рост и, как правило, более быстрое распространение по кровеносным и лимфатическим путям. Вероятность рецидива альвеолярных рабдомиосарком также выше, чем эмбриональных.
Так, хотя рабдомиосаркома может развиться практически в любом органе, наиболее часто они встречаются в области головы и шеи, половых органов и мочевыводящих путей и в конечностях. Кроме того, характер альвеолярных рабдомиосарком более агрессивный, чем эмбриональных, что означает более быстрый рост и, как правило, более быстрое распространение по кровеносным и лимфатическим путям. Вероятность рецидива альвеолярных рабдомиосарком также выше, чем эмбриональных.
Внекостные саркомы Юинга и периферические примитивные нейроэктодермальные опухоли, напротив, чаще поражают туловище и конечности. Синовиальные саркомы развиваются прежде всего в конечностях вблизи суставов, а также в области головы и шеи. Оба вида опухоли склонны к быстрому метастазированию.
Почему дети заболевают саркомами мягких тканей?
Причины возникновения мягкотканных сарком и редких опухолей мягких тканей до настоящего времени остаются невыясненными. Предполагается, что они исходят из незрелых клеток соединительной мягкой ткани. В профессиональной медицинской речи они называются „мезенхимальные стволовые клетки“. Перерождение клеток в большинстве случаев происходит ещё до рождения.
В профессиональной медицинской речи они называются „мезенхимальные стволовые клетки“. Перерождение клеток в большинстве случаев происходит ещё до рождения.
Есть указания на определённые факторы, которые способствуют развитию сарком мягких тканей. Так, в некоторых семьях можно наблюдать частые случаи развития рабдомиосарком. Если в семье у кого-то была карцинома, то у детей повышается риск заболеть рабдомиосаркомой. Эти данные указывают на генетическую [генетический] обусловленность развития заболевания. Примером такой предрасположенности является заболевание нейрофиброматозом, при котором отмечено увеличение частоты развития опухолей оболочек периферических нервов.
Тем не менее, у большинства пациентов с саркомами мягких тканей и редкими мягкотканными опухолями никаких предрасполагающих факторов выявить не удается.
Какие бывают симптомы болезни?
Признаки заболевания (симптомы) при мягкотканной саркоме зависят от местоположения и распространённости опухоли и поэтому могут быть очень разнообразными. Мы назовём некоторые примеры наиболее частых симптомов болезни:
Мы назовём некоторые примеры наиболее частых симптомов болезни:
- мягкотканные саркомы и опухоли, расположенные поверхностно часто вызывают отёк, который увеличивается и вызывает боль. Нередко оба симптома ошибочно расценивают как результат травмы, например при занятиях спортом. При опухоли эти симптомы отличаются прежде всего тем, что ведут к нарушению функции поражённого органа — например, к ограничению подвижности руки или ноги.
- мягкотканные саркомы и опухоли, расположенные в области глазницы поначалу могут выглядеть как безболезненное выбухание кнаружи глазного яблока (и отёк век; в дальнейшем, за счёт местного сдавления, присоединяются боли. Возможно также нарушение зрения.
- мягкотканные саркомы и опухоли расположенные в области носа, нередко могут задолго до постановки правильного диагноза проявляться заложенностью носа и насморком.
- при поражении основания черепа нарушаются функции черепно-мозговых нервов, что, например, может проявляться двоением в глазах или параличом лицевого нерва.

- опухоли мочевыводящих путей и половых органов могут проявляться, когда есть общее нарушение самочувствия, запоры и/или нарушения пассажа мочи, вагинальные кровотечения, кровь в моче [моча] и боли. Но появляются они уже тогда, когда опухоль уже очень большая.
Опухоли в других областях тела часто можно заметить только если можно прощупать или увидеть опухолевую массу, (например, при рутинном осмотре у педиатра или если делают дигностику по снимкам [методы исследования по снимкам], например, ультразвуковое исследование). Эти опухоли долго не вызывают жалоб, и больные дети чувствуют себя хорошо.
Разумеется, описанные здесь жалобы у ребёнка или подростка не всегда означают наличие мягкотканной саркомы или другой злокачественной опухоли. Тем не менее, целесообразно проконсультироваться с педиатром, чтобы досконально выяснить причины, вызвавшие эти симптомы.
Полезно знать: При необходимости педиатр должен направить пациента в клинику, специализирующуюся на онкологических заболеваниях у детей и подростков.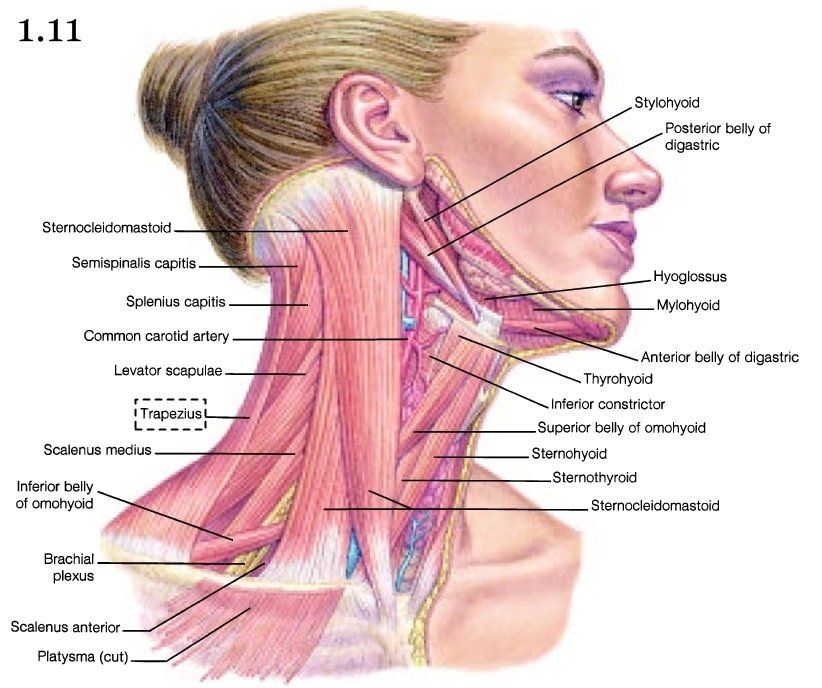 Первичная диагностика (исследования по снимкам, биопсия), проведённая вне такой клиники, часто является недостаточной и может негативно повлиять на планирование терапии и прогноз пациента (то есть на его шансы выздороветь).
Первичная диагностика (исследования по снимкам, биопсия), проведённая вне такой клиники, часто является недостаточной и может негативно повлиять на планирование терапии и прогноз пациента (то есть на его шансы выздороветь).
Как ставят диагноз?
Если у ребёнка подозревают саркому мягких тканей, то полное обследование проводят специалисты разного профиля. Во-первых, они должны подтвердить диагноз, действительно ли у ребёнка эта опухоль. Во-вторых, если диагноз подтверждается, они должны сказать, какой конкретный тип опухоли у ребёнка и насколько болезнь успела распространиться по организму.
Вся схема работы специалистов расписана в в протоколах „CWS-Guidance“ и „Cooperativen Weichteilsarkom Studiengruppe“ Общества Детских Онкологов и Гематологов (GPOH). Эта схема работы является обязательной, чтобы оптимально пролечить ребёнка по этим протоколам и дать прогноз. Более подробно о руководстве «CWS Guidance» мы расскажем ниже.
Исследования по снимкам
Для диагностики мягкотканной саркомы или более редких мягкотканных опухолей выполняют снимки — например, магнитно-резонансная томография (МРТ).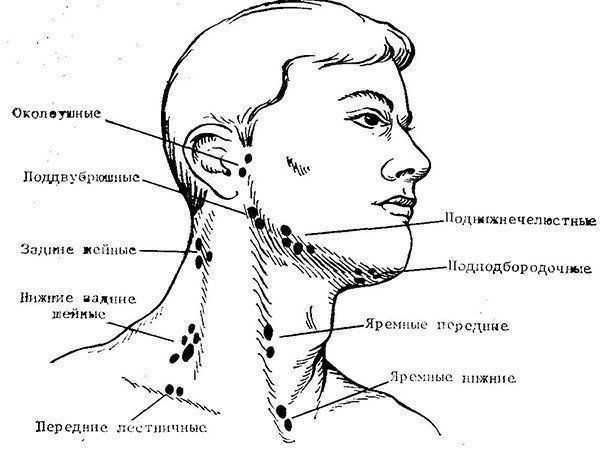 При помощи этого стандартного метода можно точно увидеть, есть ли опухоль; её объём и расположение, обособленность от соседних анатомических структур (внутренних органов, кровеносных сосудов, нервов), а также распространение в костную систему.
При помощи этого стандартного метода можно точно увидеть, есть ли опухоль; её объём и расположение, обособленность от соседних анатомических структур (внутренних органов, кровеносных сосудов, нервов), а также распространение в костную систему.
Исследования образцов тканей
Для окончательного диагноза в каждом случае необходимо микроскопический (гистологический) и молекулярно-генетическийанализ.
Их делают по той пробе ткани, которую взяли во время операции (биопсия). Поскольку эти опухоли являются очень редкими, важной является оценка биоптата не только патологами той клиники, в которой находится ребёнок, но и дополнительно в референтной лаборатории детской патологии при Детском опухолевом регистре GPOH (Общества Детских Онкологов и Гематологов) в Киле (Германия). Эта лаборатория получает образцы проб тканей из всей Германии, что позволило накопить большой опыт в распознавании опухолей. Кроме того, пробы должны быть обязательно подвергнуты молекулярно-генетическому исследованию. Тем самым диагноз получает дополнительное подтверждение, а опухоль можно охарактеризовать более полно, и эта информация является очень важной для лечения.
Тем самым диагноз получает дополнительное подтверждение, а опухоль можно охарактеризовать более полно, и эта информация является очень важной для лечения.
Так как для молекулярно-генетического исследования необходимы свежезамороженные образцы ткани опухоли, особенно важно передать биопсийный материал в специализированный центр, обладающий достаточной квалификацией и возможностями для исследования опухолевой ткани. Часть биоптата, не использованная в исследованиях, должна быть оправлена в специальный банк опухолевых тканей, где она может быть использована в научных целях при поиске возможностей улучшения терапии. Информацию о банке опухолевых тканей см. ниже.
Уточнение диагноза и поиск метастазов
Чтобы найти метастазы, делают такие обследования: рентген и компьютерная томография (КТ) лёгких, магнитно-резонансная томография черепа, сцинтиграфия костей скелета, а также пункция костного мозга. В зависимости от клинической картины и терапевтической ситуации могут потребоваться дальнейшие дополнительные исследования (например ультразвуковоеисследование и позитронно-эмиссионная томография (ПЭТ).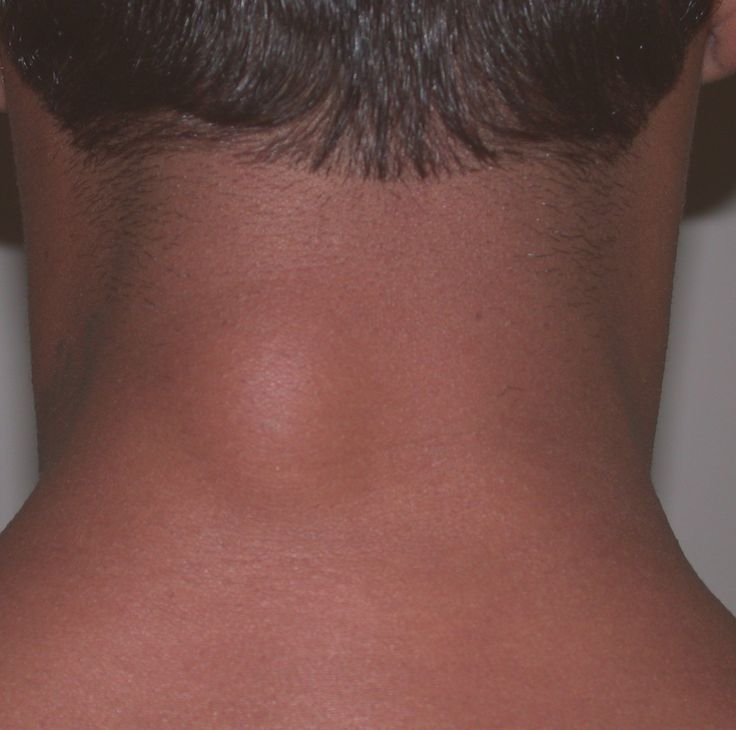
Исследования и анализы до курса лечения
Чтобы проверить, как работают различные органы, до начала лечения проводят стандартные дополнительные исследования. У детей проверяют, как работает сердце (электрокардиограмма -ЭКГ и эхокардиограмма -ЭхоКГ), как работает мозг (электроэнцефалограмма -ЭЭГ), проверяют слух (аудиометрия), почки и делают разные анализы крови. Если во время лечения наступают какие-то изменения, то их обязательно сравнивают с начальными результатами обследования. В зависимости от этого тактика лечения может корректироваться.
Как составляют план лечения?
После того, как поставили окончательный диагноз, врачи составляют план лечения. Специалисты, которые ведут пациента, составляют индивидуальную программу лечения (т.н. риск-адаптированное лечение), в которой учитываются определённые моменты. Их называют факторами риска (прогностические факторы), и они влияют на прогноз болезни.
Больных делят на группы риска — группа низкого риска, стандартного риска и высокого риска. Каждая группа лечится по своему плану. Чтобы определить группу риска и выбрать правильный план лечения, в Германии и в европейских странах работают по клиническому руководству «CWS-Guidance» (см. об этом ниже).
Каждая группа лечится по своему плану. Чтобы определить группу риска и выбрать правильный план лечения, в Германии и в европейских странах работают по клиническому руководству «CWS-Guidance» (см. об этом ниже).
Важными прогностическим факторами у детей с мягкотканной саркомой или опухолью являются её расположение, размеры и распространённость; их оценивают на основании результатов описанной выше диагностики.
- Вид опухоли, то есть её микроскопические характеристики (гистология) служат также оценке того, как заболевание отвечает на химиотерапию [химиотерапия] (бывают чувствительные и нечувствительные к химиотерапии мягкотканные саркомы).
- И насколько велик риск метастазирования и рецидива. Таким образом эксперты проводят различия между мягкотканными саркомами и опухолями с благоприятной и неблагоприятной гистологией.
- От расположению опухоли зависит возможность её хирургического удаления и лучевая терапия.↵
Кроме того, важную роль играет возраст пациента. Так, младшие пациенты переносят химиотерапию в основном лучше, чем старшие. Однако лучевая терапия проводится достаточно редко у детей младше 3 лет (и особенно младше года), лишь в отдельных случаях.
Так, младшие пациенты переносят химиотерапию в основном лучше, чем старшие. Однако лучевая терапия проводится достаточно редко у детей младше 3 лет (и особенно младше года), лишь в отдельных случаях.
Для того, чтобы у каждого пациента достичь наилучшего результата лечения с наименьшим риском побочных явлений и отдалённых последствий, при планировании терапии в расчёт принимаются все эти факторы.
Как лечат опухоли мягких тканей?
Методами терапии детей и подростков с мягкотканными саркомами и редкими опухолями мягких тканей являются операция, лучевая терапия, химиотерапия, либо комбинация этих видов лечения.
Какая именно терапия является оптимальной в каждом конкретном случае, зависит главным образом от вида и расположения опухоли, а также возраста пациента; кроме того, необходимо учитывать распространённость опухоли и её чувствительность к химиопрепаратам (см. выше). Цель лечения — достичь долговременного состояния здоровья пациента таким образом, чтобы риск осложнений терапии и развития отдалённых последствий оставался столь низким, сколь это возможно.
Химиотерапия: Для того, чтобы уничтожить все опухолевые клетки (в том числе и в той ткани, которую можно увидеть лишь при помощи диагностики по снимкам, например, магнитно-резонансная) томография, химиотерапия должна представлять собой комбинацию из различных медикаментов, подавляющих размножение клеток и рост опухоли (цитостатиков), обладающих наибольшей эффективностью в отношении мягкотканных сарком и опухолей. Дети получают цитостатики в нескольких курсах. Между курсами химиотерапии есть паузы, что организм ребёнка отдохнул.
Хирургия и лучевая терапия: Операция, целью которой является полное удаление опухоли, часто планируется не в первом этапе терапии; это означает необходимость предварительно уменьшить объём опухоли посредством химиотерапии. Подготовка к операции обсуждается в клинике с привлечением специалистов смежных дисциплин (детский онколог, хирург, лучевой терапевт, радиолог) и проводится очень тщательно. Особенно важным является решение о том, в каком порядке следует проводить операцию и облучение.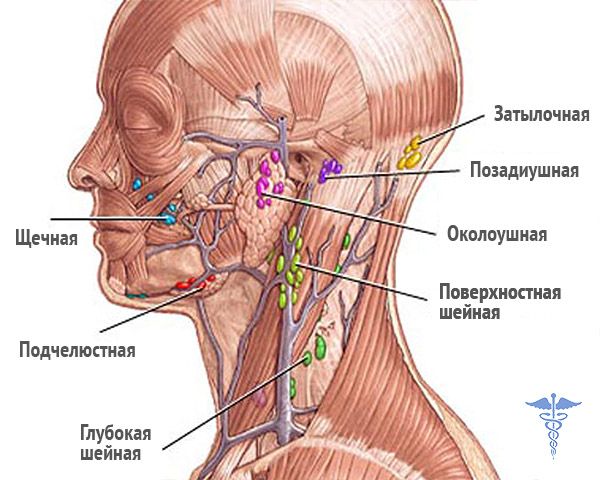
Центральная исследовательская группа мягкотканных сарком (CWS) и референтный центр всегда готовы оказать консультативную помощь лечебным учреждениям. Так как мягкотканные саркомы являются очень редкими заболеваниями, операции должны проводиться по возможности в одном центре, где накоплен многолетний опыт в хирургии сарком.
Как лечат детей с локализированной рабдомиосаркомой?
По актуальному клиническому руководству „CWS-Guidance“ детей с локализованной рабдомиосаркомой делят на группы риска в зависимости от определённых прогностических факторов [прогностические факторы]:
- группа низкого риска терапия заключается в полном удалении опухоли и химиотерапии, состоящей из двух препаратов (винкристин и актиномицин), лечение продолжается в течение 22 недель.
- группа стандартного риска: для пациентов этой группы к терапии добавляется препарат ифосфамид и облучение у большинства пациентов; продолжительность терапии -около 25 недель.

- группа высокого риска в зависимости от места расположения опухоли и её распространённости хирургическая операция проводится либо до начала химиотерапии, либо на более позднем этапе. Все пациенты этой группы получают облучение. Химиотерапия, состоящая из ифосфамида, винкристина, актиномицина и в некоторых случаях адриамицина, продолжается в течение 25 недель.
Как лечат детей с саркомами мягких тканей из группы рабдомиосарком?
Детей с саркомами мягких тканей, относящихся к группе рабдомиосарком (то есть с синовиальной саркомой, внекостной саркомой Юинга, периферической примитивной нейроэктодермальной опухолью или недифференцированной саркомой) лечат очень сходно с тем, как группу высокого риска при рабдомиосаркоме, при этом — наряду с химиотерапией и хирургическим лечением — важнейшим элементом является облучение. Общая продолжительность лечения составляет около 25 недель — в зависимости от терапевтической группы.
- При полном удалении маленькой опухоли (так называемая R0-резекция) в целом дальнейшей терапии не требуется, так как риск рецидива очень незначительный.
 Под «полной резекцией» понимают не просто удаление всей видимой опухоли, а с соблюдением так называемого «безопасного расстояния», то есть удаление опухоли вместе с окружающими её здоровыми тканями. При этом ткань опухоли не должна быть задета или часть её отрезана. Эти меры служат тому, чтобы не оставить в теле пациента маленьких невидимых глазом участков опухоли, способных метастазировать.
Под «полной резекцией» понимают не просто удаление всей видимой опухоли, а с соблюдением так называемого «безопасного расстояния», то есть удаление опухоли вместе с окружающими её здоровыми тканями. При этом ткань опухоли не должна быть задета или часть её отрезана. Эти меры служат тому, чтобы не оставить в теле пациента маленьких невидимых глазом участков опухоли, способных метастазировать. - Пациенты группы стандартного риска, у которых после операции сохраняется остаточная опухоль, а также те, у кого к моменту диагноза размер опухоли превосходил определённую величину (5 см), получают примыкающее к операции облучение.
- Пациенты группы высокого риска (например, с поражены лимфатические узлы и неблагоприятное расположение опухоли) наряду с облучением получают также в течение нескольких недель интенсивную химиотерапию с использованием большого числа медикаментов (таких, например, как винкристин, адриамицин, ифософамид и актиномицин-Д).
Как лечат детей с саркомами мягких тканей не из группы рабдомиосарком и редкими опухолями мягких тканей?
У детей с саркомами мягких тканей, не относящимися к группе рабдомиосарком, вид терапии зависит от размера опухоли и результата операции:
Как лечат детей с метастазами или детей с рецидивом?
По клиническому руководству „CWS-Guidance“ пациенты, у которых есть метастазы, получают химиотерапию, состоящую из ифосфамида, винкристина, актиномицина-D, карбоплатины, эпирубицина и этопозида. Важную роль играет локальная терапия (операция и облучение). Вслед за интенсивной химиотерапией следует поддерживающая пероральная (то есть принимаемая через рот) терапия, которая состоит из трофосфамида, идарубцина и этопозида. Эти препараты являются таблетированными (то есть пероральными), так что лечение можно проводить амбулаторно. Общая продолжительность лечения — около года.
Важную роль играет локальная терапия (операция и облучение). Вслед за интенсивной химиотерапией следует поддерживающая пероральная (то есть принимаемая через рот) терапия, которая состоит из трофосфамида, идарубцина и этопозида. Эти препараты являются таблетированными (то есть пероральными), так что лечение можно проводить амбулаторно. Общая продолжительность лечения — около года.
Пациенты с особенно неблагоприятным прогнозом могут участвовать в так называемых экспериментальных терапевтических исследованиях. К ним относится, например, один из видов аллогенной трансплантации [аллогенная трансплантация стволовых клеток], гаплоидентичная трансплантация стволовых клеток. Она используется как иммунотерапия в конце обычного лечения (дальнейшую информацию можно найти в Университетской клинике Тюбингена www.medizin.uni-tuebingen.de/kinder/ambulanzen/stammzelltransplantation/ и в Центре трансплантации стволовых клеток Университетской клиники Франкфурта-на-Майне http://www.szt.klinik.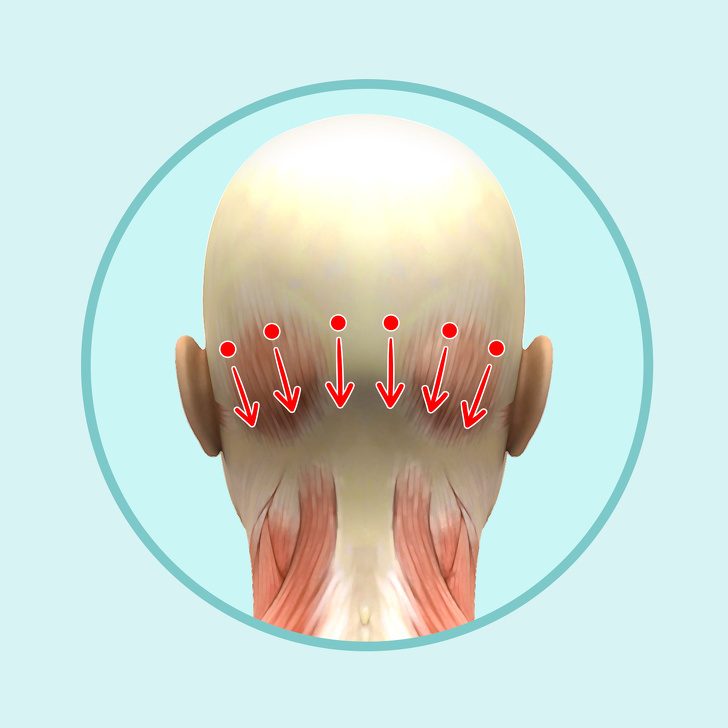 uni-frankfurt.de/szt.de/).
uni-frankfurt.de/szt.de/).
У пациентов, не ответивших на терапию и пациентов с рецидивом, в расчёт принимается то, какой была уже применявшаяся терапия. Как правило, речь будет идти о другой терапии, частично с применением новых препаратов, которые, хотя и не применяются в обычных терапевтических планах, судя по результатам новейших исследований, подают надежду на успех.
По каким протоколам и регистрам лечат детей?
Bо всех крупных лечебных центрах детей и подростков с саркомами мягких тканей лечат по стандартизированным протоколам. Цель всех программ — увеличить долговременную выживаемость и одновременно снизить отдалённые последствия на организм ребёнка. В Германии такие программы/ протоколы лечения разрабатывает и контролирует Общество Детских Онкологов и Гематологов (GPOH). Они называются исследования оптимизации терапии .
Опыт лечения детей за последние 30 лет показал, что если лечить не по протоколу, вероятность выжить была очень маленькой. Исследования последних 30 лет показали, что у детей, получавших лечение вне клинических исследований оптимизации терапии,. В Германии действует постановление Федеральной комиссии, согласно которой все пациенты со злокачественными заболеваниями должны лечиться в рамках исследований Общества Детских Онкологов и Гематологов (GPOH). Кооперативное исследование мягкотканных сарком по пилотному протоколу «CWS-2002 P» завершено в 2009 году, в нём принимали участие многочисленные детские клиники и лечебные учреждения во всей Германии и других европейских странах
Исследования последних 30 лет показали, что у детей, получавших лечение вне клинических исследований оптимизации терапии,. В Германии действует постановление Федеральной комиссии, согласно которой все пациенты со злокачественными заболеваниями должны лечиться в рамках исследований Общества Детских Онкологов и Гематологов (GPOH). Кооперативное исследование мягкотканных сарком по пилотному протоколу «CWS-2002 P» завершено в 2009 году, в нём принимали участие многочисленные детские клиники и лечебные учреждения во всей Германии и других европейских странах
Исследовательская группа CWS в 2009 году переработала для пациентов с мягкотканными саркомой и с редкими опухолями мягких тканей классическое исследование оптимизации терапии, руководствуясь новыми дополнительными целями. Разные части исследования распределены, так что теперь имеется регистр, охватывающий всех пациентов („SoTiSaR“), руководство по диагностике и терапии пациентов с мягкотканными саркомой и с редкими опухолями мягких тканей и рандомизированное исследование для части пациентов („CWS-2007 HR“).
Подробнее см. здесь
Какие шансы вылечиться от саркомы/опухоли мягких тканей?
Шансы детей и подростков вылечиться от саркомы мягких тканей или от редкого вида опухоли мягких тканей зависят от нескольких причин. Самые важные из них — это конкретный вид опухоли, её размер, насколько она успела вырасти в организме к моменту диагноза, можно ли удалить опухоль хирургически, а также возраст заболевшего ребёнка.
Благодаря тому, что в последние десятилетия детей с саркомами мягких тканей или с редкими видами опухоли мягких тканей лечат по стандартным протоколам исследования оптимизации терапии, результаты эффективности лечения значительно выросли. Если ещё в 70-ые годы выживало только от 30 до 40 % заболевших детей, то сегодня 10-летняя выживаемость составляет в среднем около 70%. Прогресса удалось добиться благодаря тому, что подходы к лечению болезни постоянно корректируются в зависимости от результатов исследований.
Если стечение разных причин у ребёнка складывается благоприятно, то результаты долговременной выживаемости могут превышать и 80%. Но если к моменту диагноза у ребёнка опухоль очень большого размера и её невозможно удалить, болезнь уже успеоа перейти на лимфатические узлы и/или опухоль уже успела дать метастазы в другие части тела, то такая ситуация является неблагоприятной. А вместе с ней снижаются шансы на долговоременное выживание, как говорят медики.
Но если к моменту диагноза у ребёнка опухоль очень большого размера и её невозможно удалить, болезнь уже успеоа перейти на лимфатические узлы и/или опухоль уже успела дать метастазы в другие части тела, то такая ситуация является неблагоприятной. А вместе с ней снижаются шансы на долговоременное выживание, как говорят медики.
Необходимое замечание: названные проценты выздоровевших являются статистическими показателями. Они точно и достоверно описывают лишь совокупность заболевших саркомой/опухолью мягких тканей. Статистика не может предсказать, выздоровеет конкретный ребёнок, или нет. Какой конкретно прогноз болезни у Вашего ребёнка, спрашивайте у лечащего врача.
Саркомы мягких тканей и редкие мягкотканные опухоли (краткая информация) / Weichteilsarkome/Tumoren (477KB)
CWS: Лечебные регистры / протоколы (Register/Studien) (409KB)
Список литературы:
- Kaatsch P, Spix C: Jahresbericht 2011.
 Deutsches Kinderkrebsregister, Universitätsmedizin der Johannes Gutenberg-Universität Mainz 2011 [URI: http://www.kinderkrebsregister.de/ dkkr/ veroeffentlichungen/ jahresbericht/ jahresbericht-2011.html]
KAA2011
Deutsches Kinderkrebsregister, Universitätsmedizin der Johannes Gutenberg-Universität Mainz 2011 [URI: http://www.kinderkrebsregister.de/ dkkr/ veroeffentlichungen/ jahresbericht/ jahresbericht-2011.html]
KAA2011 - Koscielniak E: Weichteilsarkome. Leitlinie der Gesellschaft für Pädiatrische Onkologie und Hämatologie AWMF online 2011 [URI: http://www.awmf.org/ uploads/ tx_szleitlinien/ 025-007l_S1_Weichteilsarkome_2010-abgelaufen.pdf] KOS2011
- Koscielniak E, Dantonello T, Klingebiel T: Weichteiltumoren – Neue Projekte der CWS-Studiengruppe: das Register „SoTiSaR für Weichteilsarkome und –tumoren sowie die multizentrische Studie CWS-2007-HR zur Behandlung von Patienten mit lokalisierten rhabdomyosarkomartigen Weichteilsarkomen. Wir – die Zeitschrift der Deutschen Leukämie-Forschungshilfe e.V. und der Deutschen Kinderkrebsstiftung 3/2009 [URI: http://www.kinderkrebsstiftung.de/ fileadmin/ KKS/ files/ zeitschriftWIR/ 2009_3/ weichteiltumoren.pdf] KOS2009
- Weihkopf T, Blettner M, Dantonello T, Jung I, Klingebiel T, Koscielniak E, Lückel M, Spix C, Kaatsch P: Incidence and time trends of soft tissue sarcomas in German children 1985-2004 — a report from the population-based German Childhood Cancer Registry.
 European journal of cancer 2008, 44: 432 [PMID: 18077150]
WEI2008
European journal of cancer 2008, 44: 432 [PMID: 18077150]
WEI2008 - Klingebiel T, Koscielniak E: Weichteilsarkome, in: Kiess W, Merkenschlager A, Pfäffle R, Siekmeyer W (Hrsg.): Therapie in der Kinder- und Jugendmedizin. Elsevier, Urban & Fischer, München Jena 1. Aufl. 2007, 820 KLI2007a
- Klingebiel T, Koscielniak E: Weichteilsarkome, in: Rüben H (Hrsg.): Uroonkologie. Springer Verlag Heidelberg 4. Aufl. 2007, 657 KLI2007
- Treuner J, Brecht I: Weichteilsarkome. in: Gadner H, Gaedicke G, Niemeyer CH, Ritter J (Hrsg.): Pädiatrische Hämatologie und Onkologie Springer-Verlag 2006, 865 [ISBN: 3540037020] TRE2006
- Claviez A: Rhabdomyosarkome. in Gutjahr P (Hrsg.): Krebs bei Kindern und Jugendlichen Deutscher Ärzte-Verlag Köln, 5. Aufl. 2004, 461 [ISBN: 3769104285] CLA2004d
Рак головы и шеи: симптомы, причины и лечение
Обзор
Узнайте о связи между ВПЧ и раком полости рта и о том, как его лечить.Что такое рак головы и шеи?
Рак головы и шеи включает несколько видов рака, которые обычно начинаются в клетках, выстилающих рот, горло (глотку) или голосовые связки (гортань). Эти клетки называются плоскоклеточными. Реже рак головы и шеи образуется в носовых пазухах или слюнных железах.
Большинство видов рака головы и шеи классифицируются как плоскоклеточная карцинома после того, как клетка превращается в раковую.
Какие существуют виды рака головы и шеи?
Рак головы и шеи включает:
- Рак полости рта : Рак, который образуется на губах, языке, деснах, слизистой оболочке щек и губ, в верхней и нижней части рта или за зубами мудрости.
- Рак ротоглотки : Рак средней части горла (ротоглотки). Рак миндалин является наиболее распространенным типом рака ротоглотки.

- Рак гортаноглотки : Рак нижней части горла (гортаноглотки).
- Рак гортани : Рак голосового аппарата (гортани), в котором находятся голосовые связки.
- Рак носоглотки : Рак верхней части горла (носоглотки).
- Рак слюнных желез : Рак ваших слюнных желез, которые выделяют слюну (слюну).
- Рак полости носа и придаточных пазух носа : Рак, который образуется в полости внутри носа (носовая полость) или в полых пространствах костей, окружающих нос (околоносовые пазухи).
Рак головы и шеи иногда распространяется на лимфатические узлы в верхней части шеи.
Несмотря на локализацию, рак головного мозга, глаз, пищевода и щитовидной железы обычно не считается раком головы и шеи. Они требуют лечения, отличного от тех, которые используются при раке головы и шеи.
У кого чаще всего развивается рак головы и шеи?
Мужчины и люди, которым при рождении был присвоен мужской пол (AMAB), в три раза чаще получают диагноз, чем женщины и люди, которым при рождении был присвоен женский пол (AFAB).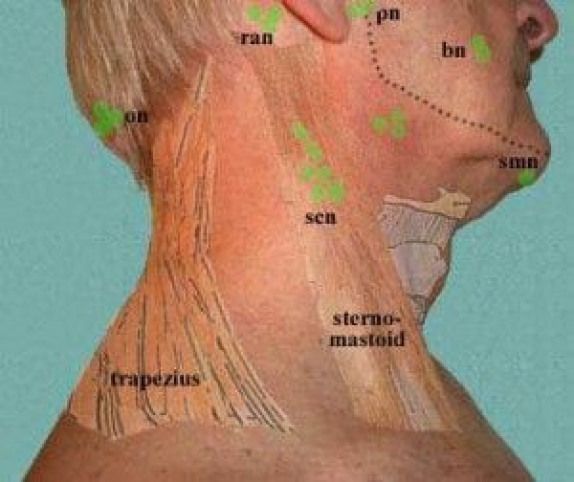 Возраст тоже играет роль. Большинству людей диагноз ставят после 50 лет.
Возраст тоже играет роль. Большинству людей диагноз ставят после 50 лет.
Некоторые факторы повышают риск развития рака, особенно употребление табака и алкоголя, а также инфекция ВПЧ.
Насколько распространен рак головы и шеи?
Ежегодно во всем мире диагностируется около 900 000 случаев заболевания. В США на рак головы и шеи приходится от 3% до 4% всех диагнозов рака.
Симптомы и причины
Рак головы и шеи обычно образуется в плоскоклеточных клетках, выстилающих различные области головы и шеи.Каковы симптомы рака головы и шеи?
Рак головы и шеи трудно диагностировать, поскольку симптомы часто слабо выражены и могут имитировать менее серьезные состояния, такие как простуда или боль в горле. Боль в горле, которая не проходит, является наиболее распространенным симптомом рака головы и шеи.
Симптомы включают:
- Постоянную боль в горле.
- Частые головные боли.
- Охриплость или изменение голоса.
- Боль при жевании или глотании.
- Боль в верхних зубах.
- Онемение или боль лица.
- Боль в шее, которая не проходит.
- Проблемы с дыханием или речью.
- Ком в горле, во рту или на шее.
- Постоянные боли в ушах или инфекции.
- Носовые кровотечения, кровавая слюна или мокрота.
- Незаживающая язва во рту или на языке.
- Частые инфекции носовых пазух, которые не реагируют на антибиотики.
- Белое или красное пятно на деснах, языке или внутри рта.
- Отек челюсти, шеи или половины лица (который может привести к тому, что зубные протезы будут плохо сидеть).
Если вы заметили какой-либо из этих симптомов, немедленно обратитесь к врачу. Они могут быть признаками чего-то менее серьезного, но вам потребуется тщательное обследование, чтобы быть уверенным.
Факторы риска рака головы и шеи
Рак головы и шеи чаще всего поражает мужчин и людей с AMAB старше 50 лет. Помимо пола и возраста, самыми большими факторами риска являются употребление табака, чрезмерное употребление алкоголя и инфекции ВПЧ.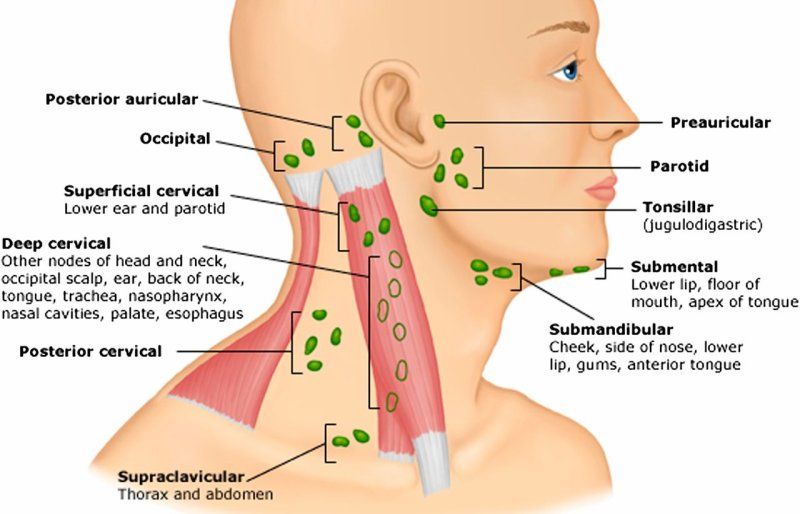 Некоторые факторы риска варьируются в зависимости от типа рака.
Некоторые факторы риска варьируются в зависимости от типа рака.
- Употребление табака : Употребление табака является наиболее распространенной причиной рака головы и шеи. Приблизительно от 70% до 80% этих видов рака связаны с употреблением табака. Употребление табака включает курение сигарет, сигар или трубок или использование жевательного табака, нюхательного табака или соуса. Воздействие пассивного курения также может увеличить риск.
- Чрезмерное употребление алкоголя : Чрезмерное употребление алкоголя может увеличить риск. Если вы пьете, Центры по контролю и профилактике заболеваний (CDC) рекомендуют не более двух порций в день для мужчин и людей с AMAB и не более одной порции в день для женщин и людей с AFAB.
- Вирус папилломы человека (ВПЧ) : Частота возникновения рака головы и шеи, связанного с инфекцией ВПЧ, растет, особенно среди молодых людей. До 75% случаев рака ротоглотки связаны с инфекцией ВПЧ.

- Вирус Эпштейна-Барр (EBV) : EBV чаще всего ассоциируется с моно, но он также связан с риском развития рака. Исследования показывают, что инфекция EBV может привести к раку носоглотки.
- Слабая иммунная система : Ослабленная иммунная система затрудняет борьбу организма с раком. ВИЧ-инфекция и недавние серьезные операции (такие как трансплантация органов или костного мозга) связаны с раком, возникающим в результате ослабления иммунной системы.
- Воздействие веществ на рабочем месте : Ваша работа может подвергать вас воздействию веществ, вызывающих рак головы и шеи, включая асбест, пестициды, древесную пыль, пары краски и т. д.
- Радиационное воздействие : Лучевая терапия злокачественных или доброкачественных опухолей связана с раком слюнных желез, но риск низкий.
- Диета : Употребление слишком большого количества вяленых продуктов (таких как вяленое мясо и рыба) может увеличить риск развития рака носоглотки.
- Гены : Ваши гены могут увеличить риск рака. Например, люди с анемией Фанкони наследуют от своих биологических родителей гены, которые повышают риск развития некоторых видов рака, в том числе рака головы и шеи. Ваши гены могут сделать вас более склонными к развитию рака, если вы употребляете табак.
- Плохая гигиена полости рта : Если вы не заботитесь о своих зубах и деснах, это может увеличить риск заболеваний пародонта и рака ротовой полости.
Диагностика и тесты
Как диагностируется рак головы и шеи?
Раннее выявление является ключом к успешному лечению рака. Экзамены могут легко обнаружить большинство видов рака головы и шеи. Медицинский работник проведет осмотр и назначит диагностические тесты.
Эти осмотры и тесты могут включать:
- Медицинский осмотр : Ваш врач проверяет вашу ротовую и носовую полости, шею, горло и язык. Они могут ощупать вашу шею, губы, десны и щеки на наличие уплотнений.
- Ан Эндоскопия : В этой процедуре используется тонкая трубка с подсветкой, называемая эндоскопом, которая позволяет врачу осмотреть носовую полость, горло, гортань или другие области, в которых вы испытываете симптомы. Эндоскопия может иметь разные названия в зависимости от обследуемой части тела. Например, носовая эндоскопия помогает врачу осмотреть носовую полость. Ларингоскопия позволяет врачу увидеть ваш голосовой аппарат (гортань).
- Визуальные тесты : Рентгенография головы и шеи, компьютерная томография, магнитно-резонансная томография и ПЭТ создают изображения областей внутри головы и шеи. Ваш врач решит, какие тесты будут наиболее полезными для постановки диагноза.
- Лабораторные анализы : Ваш врач может взять образец крови для тестирования. Например, они могут проверить на вирусы, такие как ВПЧ или ВЭБ. Они могут проводить тестирование биомаркеров (молекулярное тестирование) для проверки белков, характерных для определенных видов рака головы и шеи.
 Эта информация может помочь вашему врачу определить варианты лечения.
Эта информация может помочь вашему врачу определить варианты лечения. - A биопсия : Ваш врач берет ткань, которую патологоанатом исследует под микроскопом. Они проверят наличие раковых клеток в образце. Биопсия – единственный способ диагностировать рак. Общие методы биопсии, используемые для диагностики рака головы и шеи, включают тонкоигольную аспирационную и толстоигольную биопсию.
Как определяется стадия рака головы и шеи?
Определение стадии рака помогает поставщикам медицинских услуг определить степень прогрессирования рака и спланировать лечение. Медицинские работники используют систему TNM (опухоль, узел, метастазы) для определения стадии рака головы и шеи.
Они учитывают такие факторы, как размер и расположение опухоли (T), распространение рака на лимфатические узлы (N) и распространение рака на другие части тела или метастазирование (M). Используя эту информацию, они присваивают номер от I до IV, где более высокие числа означают более запущенную болезнь.
Существуют различные стадии в зависимости от локализации рака и стадии рака.
Стадия рака, а также ваш возраст и общее состояние здоровья будут определять ваш план лечения.
Управление и лечение
Как лечится рак головы и шеи?
Три основных метода лечения: хирургия, лучевая терапия и химиотерапия. Ваш поставщик медицинских услуг может также порекомендовать вам новые методы лечения, такие как таргетная терапия и иммунотерапия, или предложить вам принять участие в клинических испытаниях.
- Хирургия : Хирурги могут удалить опухоль и край окружающей здоровой ткани. Хирург может также удалить лимфатические узлы на шее, если он подозревает распространение рака туда.
- Лучевая терапия : В наиболее распространенной форме облучения при раке головы и шеи используется аппарат, который направляет высокоэнергетическое рентгеновское излучение на опухоль (ДЛТ). Вы можете получать облучение как отдельное лечение или вместе с другими видами лечения, такими как хирургия и химиотерапия.
 Лучевая терапия также может помочь облегчить симптомы.
Лучевая терапия также может помочь облегчить симптомы. - Химиотерапия : Химиотерапия использует одно лекарство или комбинацию лекарств для уничтожения раковых клеток. Он чаще используется при поздних стадиях рака головы и шеи.
- Таргетная терапия : Эти препараты нацелены на определенные виды рака. Они чаще всего используются в сочетании с другими методами лечения рака головы и шеи на поздних стадиях. Цетуксимаб (Эрбитукс®) — это препарат, который воздействует на опухолевый белок, называемый эпидермальным фактором роста (EGFR), и одобрен Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) для лечения определенных видов рака головы и шеи. Существуют методы лечения, одобренные FDA, специфичные для генетических изменений, такие как ларотректиниб (Витракви®), который используется для лечения людей с мутациями в их ген НТРК.
- Иммунотерапия : Иммунотерапевтические препараты активируют (или укрепляют) вашу иммунную систему для более эффективного выявления и уничтожения раковых клеток.
 Пембролизумаб (Кейтруда®) и ниволумаб (Опдиво®) — два иммунотерапевтических препарата, одобренных Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), которые используются для лечения некоторых видов рака головы и шеи, которые распространились или возобновились после лечения.
Пембролизумаб (Кейтруда®) и ниволумаб (Опдиво®) — два иммунотерапевтических препарата, одобренных Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), которые используются для лечения некоторых видов рака головы и шеи, которые распространились или возобновились после лечения. - Клинические испытания : Клиническое испытание – это исследование, которое проверяет безопасность и эффективность новых методов лечения. Текущие исследования в области лечения рака головы и шеи направлены на тестирование новых иммунотерапевтических препаратов и методов лучевой терапии. Продолжаются исследования, направленные на поиск лучших комбинаций лечения для различных типов рака. Спросите своего поставщика медицинских услуг, подходит ли вам клиническое исследование.
Ваш лечащий врач может также порекомендовать паллиативную помощь. Поставщики паллиативной помощи включают врачей, медсестер, социальных работников и других специалистов, которые помогают людям справиться с хроническими заболеваниями.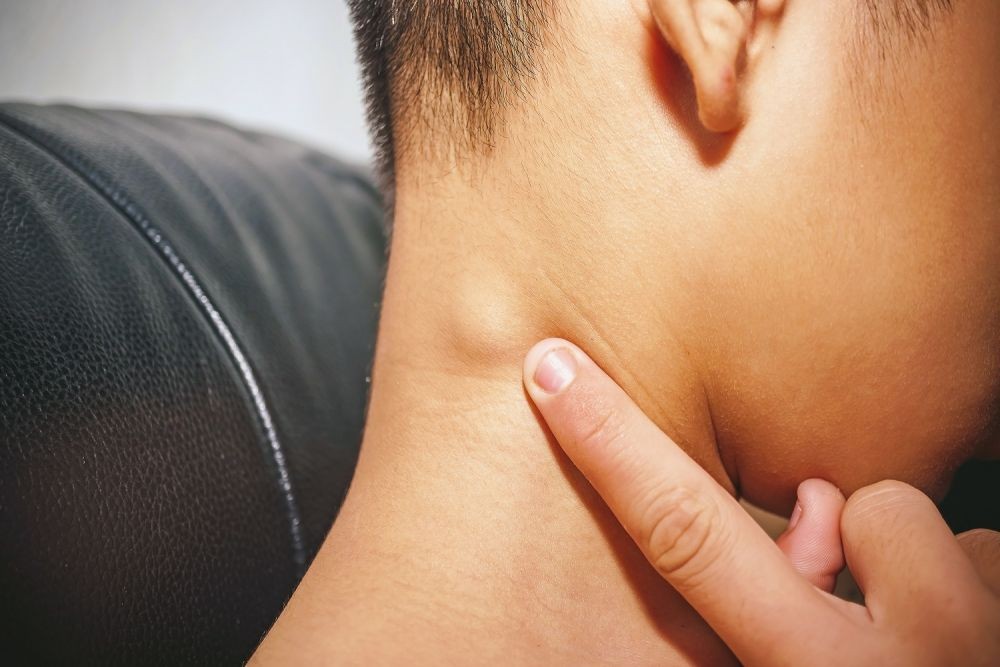 Они могут дополнить лечение рака, помогая вам принимать решения о лечении и решать повседневные дела. Паллиативная помощь может улучшить качество вашей жизни, независимо от стадии рака.
Они могут дополнить лечение рака, помогая вам принимать решения о лечении и решать повседневные дела. Паллиативная помощь может улучшить качество вашей жизни, независимо от стадии рака.
Каковы побочные эффекты лечения?
Лечение рака может вызывать различные побочные эффекты в зависимости от типа лечения и локализации опухоли. Например, операция по удалению большой опухоли может изменить ваш внешний вид. У некоторых людей, лечившихся от рака головы и шеи, после лечения возникают проблемы с дыханием, приемом пищи, глотанием или речью.
Узнайте у своего лечащего врача о возможных побочных эффектах, в том числе о способах их устранения. Например, реконструктивная хирургия или протезирование могут помочь улучшить ваш внешний вид после лечения. Регулярные визиты к логопеду могут помочь с проблемами речи и глотания.
Профилактика
Как предотвратить рак головы и шеи?
Вы можете принять меры для предотвращения большинства видов рака головы и шеи.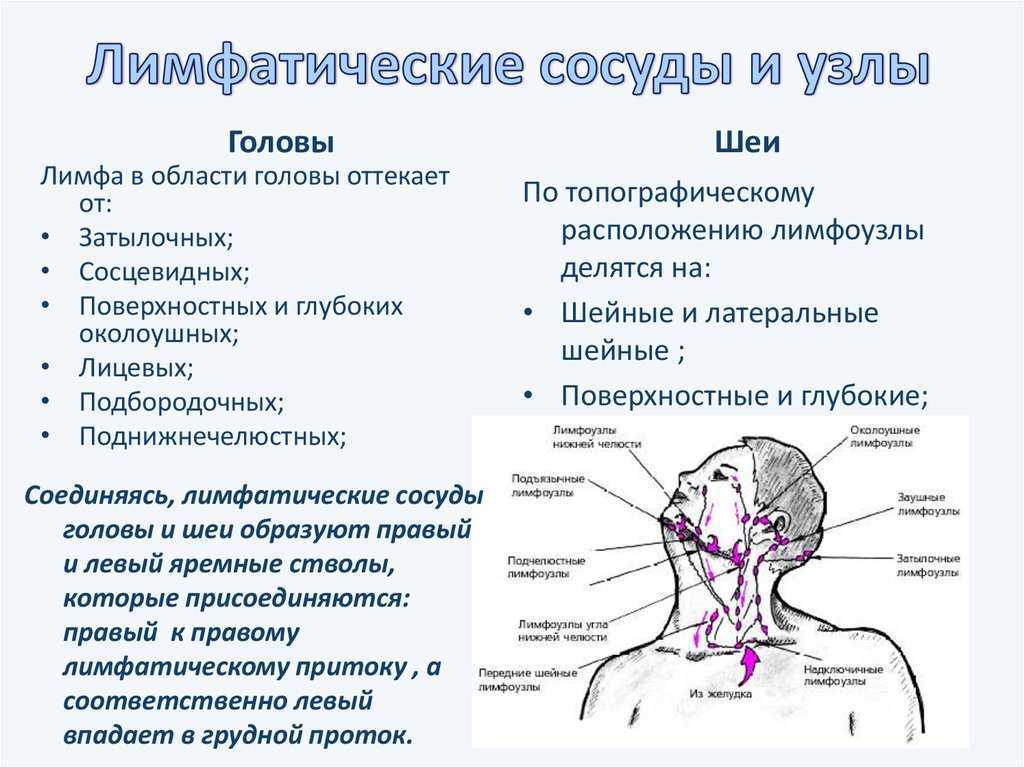 Чтобы защитить себя:
Чтобы защитить себя:
- Бросить курить . Чтобы снизить риск развития рака головы и шеи, бросьте курить все формы табака (сигареты, сигары, трубку, нюхательный табак, табак для погружения и жевательный табак).
- Сократите употребление алкоголя . Сокращение потребления алкоголя или отказ от него может снизить риск развития этих видов рака.
- Получите вакцину против ВПЧ . Gardasil 9® — вакцина против ВПЧ, одобренная в США. Она защищает от нескольких штаммов ВПЧ, включая те, которые вызывают рак ротоглотки. Это наиболее эффективно для предотвращения ВПЧ, если вы заразитесь им до начала половой жизни. Тем не менее, это может быть полезно до 45 лет. Спросите своего поставщика медицинских услуг, будет ли вам полезна вакцина.
Если у вас уже был рак, отказ от табака и алкоголя может снизить риск рецидива (возвращения) рака. Обращение к врачу при первых признаках симптомов также может предотвратить прогрессирование рака.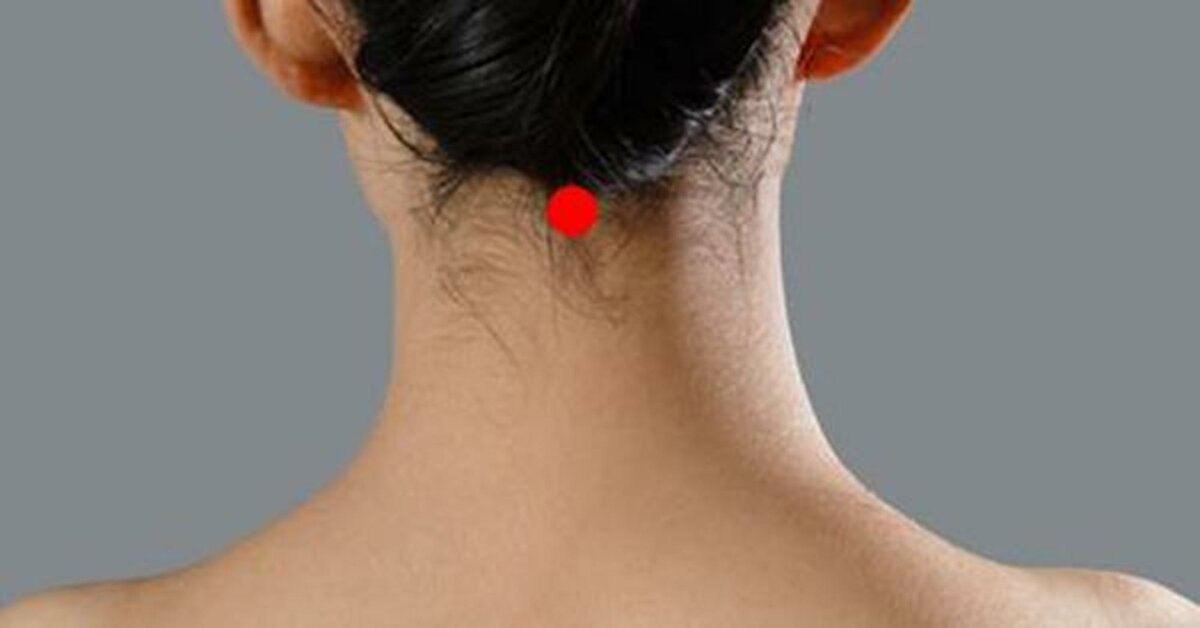
Перспективы/прогноз
Излечим ли рак шеи и головы?
Может быть. Шансы на излечение выше, если ваш лечащий врач обнаружит ваш рак на ранней стадии и немедленно начнет его лечение. Небольшие опухоли, которые не распространились, также потенциально излечимы.
Ваш прогноз зависит от многих факторов, включая тип рака, возраст, общее состояние здоровья и реакцию на лечение. Спросите своего поставщика медицинских услуг о вашем прогнозе, основанном на вашем уникальном диагнозе рака.
Какова выживаемость при раке головы и шеи?
Выживаемость людей с раком I или II стадии колеблется от 70% до 90%. Эти цифры означают, что от 70% до 90% людей, у которых диагностирован рак головы и шеи на этих стадиях, живут через пять лет.
Имейте в виду, однако, что эти числа являются общими. Они не учитывают ваш тип рака, состояние здоровья или реакцию на лечение. Они не учитывают влияние новых методов лечения на повышение выживаемости. Обсудите эти факторы со своим лечащим врачом, чтобы лучше понять свой прогноз.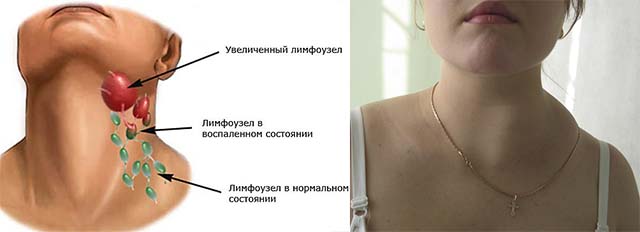
Жить с
Когда мне следует обратиться к поставщику медицинских услуг?
Даже если ваш врач удалит вам опухоль, вам все равно потребуется последующее наблюдение, медицинские осмотры и анализы, чтобы убедиться, что вы получите немедленное лечение, если рак вернется. В зависимости от вашего лечения вам может потребоваться физическая или логопедическая терапия, чтобы справиться с побочными эффектами.
Следуйте указаниям своего поставщика услуг по уходу за собой во время выздоровления, планируйте последующие визиты и распознавайте признаки того, что рак вернулся.
Какие вопросы я должен задать своему врачу?
Не стесняйтесь задавать врачу вопросы о вашем диагнозе. Рекомендуется взять с собой друга или члена семьи во время встреч, чтобы убедиться, что вы получите ответы на все свои вопросы. Вопросы могут включать:
- Какой тип рака у меня?
- Какая у меня стадия рака?
- Кто будет частью моей команды по уходу?
- Какие методы лечения вы рекомендуете?
- Каких побочных эффектов лечения следует ожидать?
- Как справиться с побочными эффектами лечения?
- Вы бы порекомендовали паллиативную помощь? Клинические испытания?
- Какие ресурсы доступны для моей поддержки?
Записка из клиники Кливленда
Многие виды рака головы и шеи поддаются хирургическому лечению и лучевой терапии, если они обнаружены на ранней стадии. Немедленно обратитесь к поставщику медицинских услуг, если вы испытываете какие-либо симптомы рака головы и шеи, особенно если вы занимаетесь деятельностью с высоким риском, такой как курение или употребление табака. Раннее выявление и лечение — лучшие способы борьбы с раком после того, как вам поставили диагноз. Спросите своего поставщика медицинских услуг о лучших вариантах лечения, в зависимости от вашего здоровья и стадии рака.
Немедленно обратитесь к поставщику медицинских услуг, если вы испытываете какие-либо симптомы рака головы и шеи, особенно если вы занимаетесь деятельностью с высоким риском, такой как курение или употребление табака. Раннее выявление и лечение — лучшие способы борьбы с раком после того, как вам поставили диагноз. Спросите своего поставщика медицинских услуг о лучших вариантах лечения, в зависимости от вашего здоровья и стадии рака.
Боль в спине и шее | Кедры-Синай
ОБ ПРИЧИНЫ ДИАГНОЗ УХОД СЛЕДУЮЩИЕ ШАГИ
Что такое боль в спине и шее?
Боль в спине может варьироваться от легкой до
тупая, раздражающая боль до постоянной, сильной, инвалидизирующей боли. Боль в спине может ограничивать
ваша способность двигаться. Это может мешать нормальному функционированию и качеству жизни.
Всегда говорите со своим лечащим врачом, если у вас постоянная боль.
Боль в шее возникает в области шейные позвонки на шее. Из-за своего расположения и диапазона движения ваш шея часто остается без защиты и рискует получить травму.
Боль в спине или шее может наступать внезапно и интенсивно. Хроническая боль длится недели, месяцы и даже годы. боль может быть постоянной или приходить и уходить.
Что вызывает боль в спине и шее?
Даже с современными технологиями точную причину болей в спине и шее установить сложно. В большинстве случаев боли в спине и шее может имеют множество различных причин. Они включают:
- Переутомление, напряженная деятельность или неправильное использование, например, повторяющиеся скручивания или поднятие тяжестей
- Травма, травма или переломы
- Поломка позвонков, часто вызываемая нагрузками на мышцы и связки, поддерживающие позвоночник, или последствиями старение
- Инфекция
- Аномальный рост, такой как опухоль или костная шпора
- Ожирение, приводящее к лишнему весу ваш позвоночник и давление на ваши диски
- Плохой мышечный тонус или мышечная слабость в спина и живот (живот)
- Мышечное напряжение или спазм
- Растяжение или деформация
- Разрывы связок или мышц
- Проблемы с суставами, такие как артрит
- Курение
- Проскальзывание диска (протрузия или грыжа) диск) и защемление нерва
- Остеопороз и компрессионные переломы
- Проблемы с позвонками и костями с которым вы родились (врожденный)
- Брюшные проблемы, такие как аорта аневризма
Каковы симптомы болей в спине и шее?
Симптомы, связанные с болью в спине, могут включать:
- Тупая, жгучая или острая боль в
назад.
 Боль может быть ограничена одной точкой или охватывать большую площадь.
Боль может быть ограничена одной точкой или охватывать большую площадь. - Онемение или покалывание в ногах выше или ниже колена
- Возникающая скованность или боль в любом месте вдоль позвоночника от шеи до копчика
- Острая стреляющая боль, которая распространяется от нижней части спины к ягодицам, вниз по задней части бедра, к голени и пальцы ног
- Постоянная боль в средней или нижней части часть спины, особенно после длительного стояния или сидения
Потеря контроля над мочевым пузырем и кишечником со слабостью в обеих ногах являются симптомами серьезного состояния, требующего медицинского вмешательства. внимание сразу.
Симптомы, связанные с болью в шее, могут быть:
- Онемение или покалывание в руке
- Головные боли
- Боль в плече
- Острая стреляющая или тупая боль в шее
Внезапно возникающая боль в
спине или шее от травмы – острая боль. Острая боль возникает быстро и может пройти
раньше, чем хроническая боль в спине или шее. Этот тип боли не должен длиться более
6
недели.
Острая боль возникает быстро и может пройти
раньше, чем хроническая боль в спине или шее. Этот тип боли не должен длиться более
6
недели.
Боль, которая может возникнуть быстро или медленно и сохраняется в течение 3 месяцев и более является хронической болью. Хроническая боль встречается реже чем острая боль.
Как диагностируются боли в спине и шее?
Ваш лечащий врач спросит
о вашей истории болезни и сделать медицинский осмотр. Они также могут сделать рентген
пораженных участков, а также МРТ. Это позволяет получить более полное представление. МРТ также
делает
изображения мягких тканей, таких как связки, сухожилия и кровеносные сосуды. МРТ может
помощь
местная инфекция, опухоль, воспаление или давление на нерв. Иногда кровь
тест
может помочь диагностировать артрит, состояние, которое может вызвать боль в спине и шее.
Как лечат боли в спине и шее?
Во многих случаях острая спина или шея боль может просто уменьшиться после некоторого отдыха. Лекарства, отпускаемые без рецепта, такие как ацетаминофен или ибупрофен также может помочь с дискомфортом. Старайтесь в этот период двигаться осторожно, чтобы вы не стали жесткими и потеряли подвижность.
Если у вас хроническая боль в спине и шее, попробуйте несколько средств, прежде чем решиться на операцию. К ним относятся:
- Горячие или холодные компрессы по рекомендации вашего медицинская организация
- Некоторые упражнения для укрепления спины
и мышцы живота и облегчают боль, например, при растяжении и сгибании. Ваше здравоохранение
провайдер может показать вам эти упражнения. Физиотерапия также может помочь вам найти
правильные упражнения.

- Аэробные упражнения могут помочь с вашим общая физическая форма и сила.
- Некоторые противовоспалительные препараты или миорелаксанты могут быть использованы по рекомендации вашего врача.
- Иногда ваш провайдер может предложить бандаж или корсет для дополнительной поддержки.
- Уколы (инъекции) для обезболивания площадь
- Блокада нервов. Это ослабляет болевые сигналы от пораженного нерва.
- Акупунктура
- Остеопатическая манипуляция
Как лечат боли в спине и шее?
Острая боль в спине обычно проходит
без специальной обработки. Использование ацетаминофена или ибупрофена по назначению уменьшит
боль и помочь вам отдохнуть. Хирургия и специальные упражнения обычно не используются при
острый
боль.
Использование ацетаминофена или ибупрофена по назначению уменьшит
боль и помочь вам отдохнуть. Хирургия и специальные упражнения обычно не используются при
острый
боль.
Для тяжелых, инвалидизирующих или хронических боли в спине и шее, программы реабилитации могут быть разработаны в соответствии с вашими потребностями. тип программы будет зависеть от причины, типа и тяжести вашей боли, травмы, или болезнь. Ваше активное участие является ключом к успеху реабилитационных программ.
Целью реабилитации спины и шеи является
чтобы помочь вам справиться с инвалидизирующей болью. Также важно вернуть вас к вашему высшему
уровень функционирования и независимости, а также улучшить качество вашей жизни. Фокус
из
реабилитация направлена на облегчение боли, улучшение движения. Он также фокусируется на ограничении любых дополнительных
урона и повышение вашей функциональной способности.
Чтобы помочь в достижении этих целей, назад и Программы реабилитации шеи могут включать:
- Программы упражнений для улучшения диапазона движений, увеличения мышечной силы, улучшения гибкости и подвижность, а также повысить выносливость
- Помощь со вспомогательными устройствами, которые сохраняют ты независимый
- Обучение и консультирование
- Методы обезболивания
- Помогите бросить курить
- Переобучение походке (ходьбе) и движениям
- Управление стрессом
- Консультации по питанию
- Эргономические оценки и программы предотвращения производственного травматизма
- Консультации по трудоустройству
Каковы возможные осложнения болей в шее и спине?
Осложнения боли в спине и шее могут включать:
- Потеря
производительность.
 Боль в спине является наиболее распространенной причиной нетрудоспособности на работе.
Взрослые.
Боль в спине является наиболее распространенной причиной нетрудоспособности на работе.
Взрослые. - Нерв повреждать. Если боль в спине вызвана грыжей межпозвонкового диска, давление на позвоночник нервы могут вызывать различные проблемы, такие как слабость, онемение или тяжелые стреляющая боль, которая распространяется от спины к ноге.
- Депрессия. Боль в спине или шее может нарушить все аспекты жизни. Это включает работа, физические упражнения, социальная активность и сон. Тревога и стресс, вызванные изменение движения и боли может привести к депрессии.
- Вес
прирост. Потеря подвижности и неспособность выполнять физические упражнения могут привести к увеличению веса и
потеря мышечной силы.
Это хорошая идея, чтобы увидеть поставщика медицинских услуг, если у вас есть онемение или покалывание, или если ваша боль сильная и делает не поправиться от лекарств и отдыха. Если у вас проблемы с мочеиспусканием, слабость, боль, или онемение ног, лихорадка или непреднамеренная потеря веса, позвоните своему лечащему врачу провайдер сразу.
Можно ли предотвратить боль в шее и спине?
Предотвратить боль в спине и шее может следующее:
- Практикуйте правильную технику подъема. Не поднимайте тяжелые предметы. Когда что-то поднимаешь, сгибай ноги, держи спину прямо, а затем медленно поднимите свое тело и предмет.
- Пристегивайтесь ремнями безопасности в автомобилях в случае столкновения.
- Использовать телефоны, компьютеры и другие
оборудование правильно.
- Сохраняйте правильную осанку во время сидит, стоит и спит.
- Регулярно делайте физические упражнения. Учиться Упражнения для укрепления спины, чтобы держать мышцы спины и живота сильными. Разминка с упражнения на растяжку перед выполнением упражнений.
- Делайте упражнения, которые улучшат ваше баланс.
- Не кури.
- Поддерживайте здоровый вес.
- Уменьшить эмоциональный стресс, который может вызвать мышечное напряжение.
- Получайте достаточное количество витамина D и кальция в ваша диета.
Когда мне следует позвонить своему лечащему врачу?
Обратитесь к врачу, если у вас есть:
- Потеря контроля над мочевым пузырем или кишечником с
слабость в обеих ногах.
 Эти симптомы требуют немедленного внимания.
Эти симптомы требуют немедленного внимания. - Сильная боль в спине или шее, которая не уменьшается при приеме лекарств и отдыхе
- Боль после травмы или падения
- Слабость, онемение или покалывание в ногах или руках
- Лихорадка 100,4°F (38°C) или выше, или по рекомендации вашего лечащего врача
- Непреднамеренная потеря веса
Основные сведения о болях в спине и шее
- Проблемы со спиной и шеей варьируются от незначительные боли до сильных, инвалидизирующих болей.
- Часто причина вашей боли не может быть найденным.
- Обратитесь к поставщику медицинских услуг, если у вас
онемение или покалывание, сильная боль, которая не проходит после приема лекарств и отдыха,
проблемы с мочеиспусканием, слабость, боль или онемение в ногах, лихорадка, непреднамеренное
потеря веса или боль после падения.
- Часто боль в спине и шее проходит через некоторое время. Обратитесь к врачу, если ваша боль не уменьшается.
- Используйте стратегии профилактики, чтобы сохранить свое здоровье и избежать травм.
- При тяжелой, инвалидизирующей или хронической боли в спине рассмотрите индивидуальную реабилитацию программа.
Дальнейшие действия
Советы, которые помогут вам получить максимальную отдачу от визита к поставщику медицинских услуг:
- Знайте причину своего визита и то, что вы хотите, чтобы произошло.
- Перед визитом запишите вопросы, на которые вы хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задавать вопросы и помнить, что говорит ваш врач ты.
- При посещении запишите имя
новый диагноз и любые новые лекарства, методы лечения или тесты.