Какие препараты наиболее эффективны при лечении розацеа. Как выбрать правильное средство от розацеа. Какие современные методы применяются для лечения розацеа. Почему важен комплексный подход в терапии розацеа.
Розацеа: причины и симптомы
Розацеа — это хроническое воспалительное заболевание кожи лица, которое проявляется покраснением, высыпаниями и расширением поверхностных кровеносных сосудов. Основные симптомы розацеа включают:
- Стойкое покраснение в центральной части лица
- Появление папул и пустул
- Расширенные капилляры на коже
- Чувство жжения и повышенная чувствительность кожи
- Отек и утолщение кожи носа
Точные причины развития розацеа до конца не изучены. К факторам риска относят:
- Генетическую предрасположенность
- Нарушение иммунной системы
- Сосудистые нарушения
- Воздействие ультрафиолета
- Стресс и эмоциональные факторы
- Употребление острой пищи и алкоголя
Современные методы лечения розацеа
Лечение розацеа является комплексным и направлено на устранение симптомов, нормализацию состояния кожи и предотвращение обострений. Основные методы включают:

Медикаментозная терапия
Для лечения розацеа применяются следующие группы препаратов:
- Местные антибиотики (метронидазол, клиндамицин)
- Системные антибиотики (доксициклин, миноциклин)
- Препараты азелаиновой кислоты
- Ретиноиды (изотретиноин)
- Препараты ивермектина
Косметологические процедуры
Для коррекции эстетических проявлений розацеа применяются:
- Фотодинамическая терапия
- Лазерная терапия
- Интенсивный импульсный свет (IPL)
- Микродермабразия
- Химические пилинги
Уход за кожей
Правильный уход помогает уменьшить симптомы розацеа и предотвратить обострения:
- Использование мягких очищающих средств
- Увлажнение и защита кожи
- Применение солнцезащитных средств
- Исключение раздражающих факторов
Эффективные препараты для лечения розацеа
Местные антибиотики
Метронидазол и клиндамицин в форме кремов и гелей эффективно снижают воспаление и уменьшают покраснение кожи при розацеа. Они подавляют размножение бактерий и оказывают противовоспалительное действие.
Препараты азелаиновой кислоты
Азелаиновая кислота помогает уменьшить воспаление, покраснение и количество высыпаний при розацеа. Она также оказывает антибактериальное и отшелушивающее действие.

Ивермектин
Крем с ивермектином эффективен при папуло-пустулезной форме розацеа. Он уменьшает воспаление и снижает количество клещей Demodex, которые могут быть связаны с развитием розацеа.
Системные антибиотики
При тяжелых формах розацеа назначают пероральные антибиотики, чаще всего доксициклин в низких дозах. Он оказывает противовоспалительное действие и помогает контролировать симптомы заболевания.
Современные методы физиотерапии в лечении розацеа
Лазерная терапия
Лазерное лечение эффективно устраняет расширенные сосуды и уменьшает покраснение при розацеа. Наиболее часто применяются импульсные лазеры на красителях и неодимовые лазеры.
Фотодинамическая терапия
Метод основан на применении фотосенсибилизирующих веществ и воздействии светом определенной длины волны. Он помогает уменьшить воспаление и количество высыпаний при розацеа.
Интенсивный импульсный свет (IPL)
IPL-терапия позволяет уменьшить покраснение кожи и видимость расширенных сосудов при розацеа. Процедура безопасна и не требует длительного восстановления.

Комплексный подход в лечении розацеа
Наиболее эффективным в лечении розацеа является комплексный подход, сочетающий различные методы терапии:
- Медикаментозное лечение (местные и системные препараты)
- Косметологические процедуры
- Правильный уход за кожей
- Коррекция образа жизни и питания
- Устранение триггерных факторов
Комбинирование различных методов позволяет добиться более выраженного и стойкого эффекта в лечении розацеа. При этом схема терапии подбирается индивидуально с учетом формы и тяжести заболевания.
Заключение
Лечение розацеа требует комплексного подхода и длительного применения различных методов терапии. Современные препараты и косметологические процедуры позволяют эффективно контролировать симптомы заболевания и улучшать состояние кожи. Важную роль играет также правильный уход и соблюдение рекомендаций по образу жизни. При выборе методов лечения необходимо учитывать индивидуальные особенности течения заболевания и консультироваться с дерматологом.
выбирайте эффективное средство для кожи лица
Содержимое
- 1 Топ-10 эффективных препаратов для лечения розацеа: отбросьте маскирующий макияж и почувствуйте уверенность в себе!
- 1.1 Розацеа: причины и симптомы
- 1.2 Розацеа и ее влияние на кожу лица
- 1.3 Какие существуют способы лечения розацеа: обзор методов
- 1.3.1 Терапия медикаментозными препаратами
- 1.3.2 Лазерная терапия
- 1.3.3 Диета и изменение образа жизни
- 1.3.4 Косметические процедуры
- 1.4 Гормональная терапия: эффект и противопоказания
- 1.4.1 Гормональная терапия в лечении кожных заболеваний
- 1.4.2 Противопоказания гормональной терапии
- 1.4.3 Побочные эффекты гормональной терапии
- 1.4.4 Когда назначается гормональная терапия
- 1.4.5 Вывод
- 1.5 Лечение розацеа: использование антибиотиков
- 1.5.1 Плюсы использования антибиотиков при лечении розацеа
- 1.5.2 Минусы использования антибиотиков при лечении розацеа
- 1.
 6 Лазерная терапия: что это такое и как работает
6 Лазерная терапия: что это такое и как работает - 1.7 Косметика для проблемной кожи лица: особенности выбора и применения
- 1.7.1 Как выбрать косметику для проблемной кожи?
- 1.7.2 Как правильно использовать косметику для проблемной кожи?
- 1.7.3 Несколько рекомендаций при использовании косметики для проблемной кожи:
- 1.7.4 Заключение
- 1.8 Препараты, содержащие азелаиновую кислоту: преимущества использования
- 1.9 Кремы и гели на основе метронидазола для лечения розацеа
- 1.9.1 Эффект метронидазола
- 1.9.2 Побочные эффекты метронидазола
- 1.9.3 Способ применения
- 1.10 Средства на основе сульфакамидов для лечения розацеа: выбор и применение
- 1.11 Видео по теме:
- 1.12 Вопрос-ответ:
- 1.12.0.1 Что такое розацеа?
- 1.12.0.2 Какие симптомы свидетельствуют о наличии розацеа?
- 1.12.0.3 Какие препараты могут помочь при лечении розацеа?
- 1.12.0.4 Могу ли я самостоятельно выбрать препарат для лечения розацеа?
- 1.
 12.0.5 Как действуют противорозацеа препараты?
12.0.5 Как действуют противорозацеа препараты? - 1.12.0.6 Существуют ли какие-то дополнительные меры по уходу за кожей при розацеа?
- 1.12.0.7 Могут ли какие-то продукты или изменения в рационе влиять на проявления розацеа?
- 1.12.0.8 Можно ли полностью вылечить розацеа?
Узнайте о 10 лучших препаратах, которые помогут вам избавиться от розацеа. От простых кремов до таких серьезных мер, как лазерное лечение и хирургические процедуры — мы рассмотрим все варианты. Избавьтесь от неприятных симптомов розацеа с нашей помощью!
Розацеа – это частое заболевание кожи, которое поражает миллионы людей по всему миру. Его симптомами являются покраснение, воспаление, высыпания и иногда даже опухоли. Многие люди сталкиваются с этой проблемой и пробуют лечить ее различными способами. Если вы ищете эффективные препараты для лечения розацеа, то этот список для вас.
Существует множество препаратов на рынке, которые могут помочь вам избавиться от розацеа.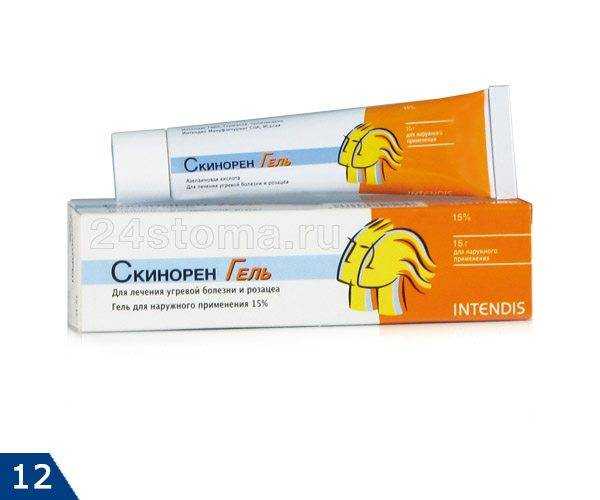 Однако, не все они одинаково эффективны. Чтобы помочь вам найти те, которые действительно работают, представляем список 10 лучших препаратов для лечения розацеа.
Однако, не все они одинаково эффективны. Чтобы помочь вам найти те, которые действительно работают, представляем список 10 лучших препаратов для лечения розацеа.
В этом списке вы найдете препараты как на основе натуральных ингредиентов, так и на основе синтетических. Они могут быть предназначены для наружного или внутреннего применения. Выбрав правильный подход для вашего розацеа, вы можете значительно сократить высыпания и воспаления, и вернуть своей коже гладкость и здоровый вид.
Розацеа: причины и симптомы
Розацеа – это хроническое воспалительное заболевание кожи лица, которое проявляется красными пятнами, пузырьками, сосудистыми сеточками и акне. Эта болезнь, увы, неизлечима, но ее проявления можно уменьшать различными способами.
Розацеа чаще всего диагностируется у людей среднего и пожилого возраста, а также у тех, у кого есть семейная предрасположенность к этому заболеванию. Кроме того, повышенный риск розацеа наблюдается у женщин и у тех, у кого кожа светлого тона.
- Основные симптомы розацеа:
- красные или розовые пятна;
- сосудистые сеточки;
- появление пузырьков;
- кожный зуд и жжение;
- покраснение глаз и появление чувства песка в них.
Если вы заметили у себя признаки розацеа, обязательно обратитесь к врачу-дерматологу. Он назначит нужное лечение и поможет подобрать эффективные средства для ухода за кожей лица.
Розацеа и ее влияние на кожу лица
Розацеа — это хроническое заболевание, которое проявляется в виде красных пятен, папул, пустул, расширенных капилляров на коже лица, а также воспалительных процессов. Это состояние может быть причиной не только косметических проблем, но и физической боли и дискомфорта, таких как зуд, жжение и болезненность.
Розацеа может быть вызвана различными факторами, такими как изменения температуры, увеличение гормонов, эмоциональный стресс, а также употребление специфических продуктов питания, например, алкоголя и острого и жирного пищи. Важно понимать, что причины розацеа могут быть индивидуальными и варьироваться в зависимости от человека.
Важно понимать, что причины розацеа могут быть индивидуальными и варьироваться в зависимости от человека.
В связи с тем, что розацеа — это хроническое заболевание, ее нельзя полностью излечить, но можно контролировать с помощью специальных средств, таких как кремы, лосьоны и таблетки. Важно выбирать средства, которые не вызывают дополнительной раздражения кожи и не усиливают проявления розацеа.
Какие существуют способы лечения розацеа: обзор методов
Терапия медикаментозными препаратами
Медикаментозная терапия является одним из наиболее распространенных и действенных методов лечения розацеа. Для этого используются препараты, которые воздействуют на сосуды кожи, уменьшая их расширенность и улучшая кровоснабжение. К таким препаратам относятся антибиотики, противовоспалительные препараты, метронидазол и другие.
Лазерная терапия
Лазерная терапия, также известная как лазерное лечение, является одним из современных методов лечения розацеа. Лазерная терапия направлена на уменьшение сосудистости кожи и уменьшение развития новых сосудов. Излучение лазеров способствует улучшению обмена веществ в тканях и стимулирует рост новых клеток.
Излучение лазеров способствует улучшению обмена веществ в тканях и стимулирует рост новых клеток.
Диета и изменение образа жизни
Изменение образа жизни и диеты может помочь в лечении розацеа. Исследования показывают, что употребление некоторых продуктов, включая специи, алкоголь, кофе и жирные продукты, может усугублять розацеа. Однако, употребление некоторых пищевых продуктов, таких как зеленый чай, могут помочь улучшить состояние кожи.
Косметические процедуры
Косметические процедуры, такие как микродермабразия, пилинги и фотоэпиляция, могут помочь уменьшить сосудистость кожи и улучшить ее состояние. Однако, перед проведением любой косметической процедуры, необходимо проконсультироваться с дерматологом.
Гормональная терапия: эффект и противопоказания
Гормональная терапия в лечении кожных заболеваний
Гормональные препараты широко используются в лечении различных кожных заболеваний, в том числе розацеа. Они помогают справиться с раздражением, воспалением и зудом, однако оказывают сильное воздействие на организм и могут вызывать побочные эффекты.
Противопоказания гормональной терапии
Прежде чем приступать к гормональной терапии, необходимо учитывать ее противопоказания. Это могут быть серьезные заболевания почек и печени, беременность, грудное вскармливание, аллергическая реакция на компоненты препарата. Также гормонотерапия может усугубить некоторые заболевания, например, герпес и акне.
Побочные эффекты гормональной терапии
Побочные эффекты гормональной терапии могут проявляться в виде изменения цвета кожи, появления сосудистой сетки, акне, подавления иммунной системы, нарушения менструального цикла. Кроме того, при длительном применении гормональных препаратов возможен риск развития серьезных заболеваний, таких как диабет, гипертония и ожирение.
Когда назначается гормональная терапия
Назначение гормональной терапии происходит только после тщательного обследования пациента и выявления причины заболевания. В большинстве случаев эта терапия является временной и назначается на короткий срок, чтобы не вызвать серьезных побочных эффектов.
Вывод
Гормональная терапия может быть эффективным способом лечения кожных заболеваний, но ее применение требует строгого контроля со стороны врача и соблюдения противопоказаний. Пациенты должны осознавать возможные побочные эффекты и брать на себя ответственность за соблюдение режима и дозировки препаратов.
Лечение розацеа: использование антибиотиков
Розацеа – это хроническое заболевание кожи, которое может привести к красным высыпаниям, пузырям, покраснению и опухоли. Использование антибиотиков для лечения розацеа является одним из наиболее эффективных методов, но имеет как плюсы, так и минусы.
Плюсы использования антибиотиков при лечении розацеа
- Эффективность: Антибиотики могут существенно уменьшить симптомы розацеа, такие как покраснение и опухание.
- Скорость действия: При правильном применении антибиотики могут показать результаты уже через несколько дней после начала лечения.
- Простота применения: Многие антибиотики доступны в виде кремов, гелей или лосьонов, которые могут просто наноситься на кожу.

- Низкая вероятность побочных эффектов: Когда антибиотики используются в виде крема или геля, вероятность возникновения побочных эффектов крайне низка.
Минусы использования антибиотиков при лечении розацеа
- Зависимость: При использовании антибиотиков кожа может стать зависимой от лекарства, что затрудняет отказ от применения антибиотиков и может привести к продолжительному лечению.
- Риск возникновения резистентности: При неправильном применении антибиотиков высока вероятность развития резистентности бактерий, что затрудняет последующее лечение различных инфекций.
- Побочные эффекты: В случае приема антибиотиков в виде таблеток или капсул, могут возникнуть побочные эффекты, такие как тошнота, рвота, боли в животе или диарея.
- Неэффективность для тяжелых случаев: Лечение розацеа антибиотиками может быть неэффективно для тяжелых случаев заболевания и могут потребоваться другие методы лечения.

Важно: Прежде чем начать лечение антибиотиками, необходимо проконсультироваться с врачом и получить соответствующие рекомендации относительно выбора конкретного препарата и длительности курса лечения.
Лазерная терапия: что это такое и как работает
Лазерная терапия — это метод лечения кожных заболеваний, включая розацеа, при помощи лазерного излучения. Лазерный луч проникает в глубокие слои кожи, воздействуя исключительно на проблемные участки, минуя здоровые ткани. Благодаря этому, лазерная терапия является более точной, быстрой и эффективной, чем многие другие методы лечения.
Курс лазерной терапии для лечения розацеа состоит из нескольких сеансов, обычно проводимых через 2-4 недели. Для достижения наилучших результатов, частота и длительность сеансов могут меняться в зависимости от тяжести заболевания и характеристик кожи пациента.
- Преимущества лазерной терапии для лечения розацеа:
- Эффективно устраняет красноту и воспаление;
- Безопасно и не инвазивно;
- Немедленные результаты, которые могут продолжаться до года;
- Минимальный период восстановления после процедуры;
- Максимальная точность воздействия на пораженные участки кожи.

Лазерная терапия является одним из наиболее эффективных методов лечения розацеа, но необходимо обсудить возможные риски и побочные эффекты со своим дерматологом перед началом курса терапии. Кроме того, лазерный метод лечения может быть неэффективным, если розацеа находится на более глубоких уровнях кожи.
Косметика для проблемной кожи лица: особенности выбора и применения
Как выбрать косметику для проблемной кожи?
При выборе косметических средств для проблемной кожи необходимо учитывать не только тип кожи, но также наличие конкретных проблем – розацеа, акне, угревая сыпь и т.д. Важно выбирать средства, которые не содержат агрессивных компонентов – спиртов, сильных духов и др. Для аллергиков косметика должна быть гипоаллергенной.
Как правильно использовать косметику для проблемной кожи?
Правильное применение косметических средств для проблемной кожи является главным условием для достижения желаемого результата. Рекомендуется использовать не более двух косметических средств одновременно и более мягкую формулу очищения кожи. Отказаться стоит от использования агрессивных средств – скрабов, глубокого очищения, которые могут спровоцировать обратный эффект.
Отказаться стоит от использования агрессивных средств – скрабов, глубокого очищения, которые могут спровоцировать обратный эффект.
Несколько рекомендаций при использовании косметики для проблемной кожи:
- Своевременно менять прокладки на подкладках;
- Соблюдать душевную гигиену;
- Выбирать медицинские средства;
- Давать предпочтение гипоаллергенной косметике;
- Использовать косметику по назначению;
- Не злоупотреблять количество средств;
- Регулярно проводить комплексное очищение.
Заключение
Выбор косметики для проблемной кожи является ответственным и индивидуальным процессом. Правильно подобранная косметика будет оказывать благотворное влияние на состояние кожи и улучшать ее внешний вид. Не забывайте обязательно проводить тест на индивидуальную непереносимость и при возникновении негативных реакций обратиться к косметологу.
Препараты, содержащие азелаиновую кислоту: преимущества использования
Азелаиновая кислота является эффективным компонентом для лечения розацеа, так как она помогает устранять красноту и воспаления, а также снижает активность бактерий, способствующих развитию заболевания.
Препараты с азелаиновой кислотой, такие как Skinoren, Azelik, Finacea, Acne Stop и др., могут быть использованы как на начальных, так и на продвинутых стадиях розацеа. Они также могут помочь в борьбе с акне и постакне.
Преимущества использования препаратов с азелаиновой кислотой заключаются в том, что они не вызывают побочных эффектов, таких как сухость и раздражение кожи, и могут быть использованы в сочетании с другими средствами для усиления эффекта.
- Азелаиновая кислота является безопасным и эффективным компонентом в лечении розацеа и акне.
- Препараты с азелаиновой кислотой не вызывают побочных эффектов и могут быть использованы в сочетании с другими средствами.
- Они помогают устранять красноту и воспаления, снижая активность бактерий.
Однако, прежде чем использовать препараты с азелаиновой кислотой, необходимо проконсультироваться с дерматологом и провести тест на чувствительность, чтобы избежать возможных аллергических реакций.
Кремы и гели на основе метронидазола для лечения розацеа
Эффект метронидазола
Метронидазол — это антибиотик, который используется для лечения розацеа. Кремы и гели, содержащие метронидазол, помогают уменьшить воспаление, зуд и покраснение кожи. Этот препарат работает за счет уменьшения числа бактерий на коже и улучшением дренажа желез. Вы получите отличные результаты, если будете использовать его регулярно.
Кремы и гели, содержащие метронидазол, помогают уменьшить воспаление, зуд и покраснение кожи. Этот препарат работает за счет уменьшения числа бактерий на коже и улучшением дренажа желез. Вы получите отличные результаты, если будете использовать его регулярно.
Побочные эффекты метронидазола
Как и все лекарства, метронидазол может вызвать побочные эффекты. Если у вас появятся сухость или шелушение кожи, возможно, вам следует прервать использование этого препарата. Также, он может вызвать дискомфорт или жжение, но обычно это проходит через несколько дней. В крайних случаях, возможно, понадобится прием антигистаминных средств для снятия сильных аллергических реакций.
Способ применения
Метронидазол применяется на кожу по мере необходимости, нанося его на чистую и сухую кожу. Некоторые кремы и гели могут содержать дополнительные ингредиенты, такие как аллантоин, которые могут помочь успокоить кожу и улучшить ее состояние. Чтобы добиться наилучших результатов, следуйте инструкциям на упаковке и обращайтесь к вашему врачу, если вы имеете какие-либо проблемы. будьте уверены в своем выборе и пользуйтесь кремами и гелями на основе метронидазола только после консультации со специалистом.
будьте уверены в своем выборе и пользуйтесь кремами и гелями на основе метронидазола только после консультации со специалистом.
Средства на основе сульфакамидов для лечения розацеа: выбор и применение
Розацеа — это хроническое заболевание кожи, которое проявляется в виде красных пятен, пузырей и высыпаний на лице. Для лечения розацеа широко применяются средства на основе сульфакамидов. Сульфакамиды — это антибиотики, которые подавляют рост бактерий и предотвращают их размножение.
Выбор средства на основе сульфакамидов для лечения розацеа зависит от степени и характера заболевания. Если розацеа в начальной стадии, то достаточно использовать местные препараты в виде кремов или гелей. Если же заболевание усугубляется и распространяется на большие участки кожи, необходимы системные препараты в виде таблеток.
- К примеру, метронидазол — это один из наиболее часто применяемых средств на основе сульфакамидов для лечения розацеа в начальной стадии заболевания.
 Его действие направлено на снижение воспалительных процессов и борьбу с кожными инфекциями.
Его действие направлено на снижение воспалительных процессов и борьбу с кожными инфекциями. - Азитромицин — это противобактериальное средство, которое применяется при усугублении розацеа. Его действие направлено на устранение бактерий, которые способствуют развитию заболевания.
При применении средств на основе сульфакамидов для лечения розацеа следует помнить о некоторых правилах:
- Использовать препараты строго по назначению врача и в тех дозировках, которые указаны в инструкции.
- Избегать длительного применения препаратов, чтобы не вызвать резистентность бактерий.
- Следить за состоянием кожи в процессе лечения и при возникновении побочных эффектов прекращать применение препарата и обратиться к врачу.
Видео по теме:
Вопрос-ответ:
Что такое розацеа?
Розацеа — это хроническое воспалительное заболевание кожи лица, которое проявляется покраснением, высыпаниями и гипертрофией кожи.
Какие симптомы свидетельствуют о наличии розацеа?
Среди симптомов розацеа можно выделить постоянное покраснение кожи, высыпания и пузырьки, желтушные гнойники, зуд, ощущение жара и жжения на коже, повышенная чувствительность кожи.
Какие препараты могут помочь при лечении розацеа?
Существует множество препаратов для лечения розацеа, включая местные антибиотики, противовоспалительные кремы, гормональные кремы и кислоты. Конкретное средство может назначить только врач.
Могу ли я самостоятельно выбрать препарат для лечения розацеа?
Нет, самостоятельный выбор препарата для лечения розацеа нежелателен, т.к. требуется учет индивидуальных особенностей организма и степени развития болезни. Обязательно следует обратиться к врачу-дерматологу.
Как действуют противорозацеа препараты?
Противорозацеа препараты действуют за счет снижения воспаления и регуляции кровеносных сосудов, что позволяет уменьшить проявления болезни.
Существуют ли какие-то дополнительные меры по уходу за кожей при розацеа?
Да, при розацеа необходимо аккуратно ухаживать за кожей.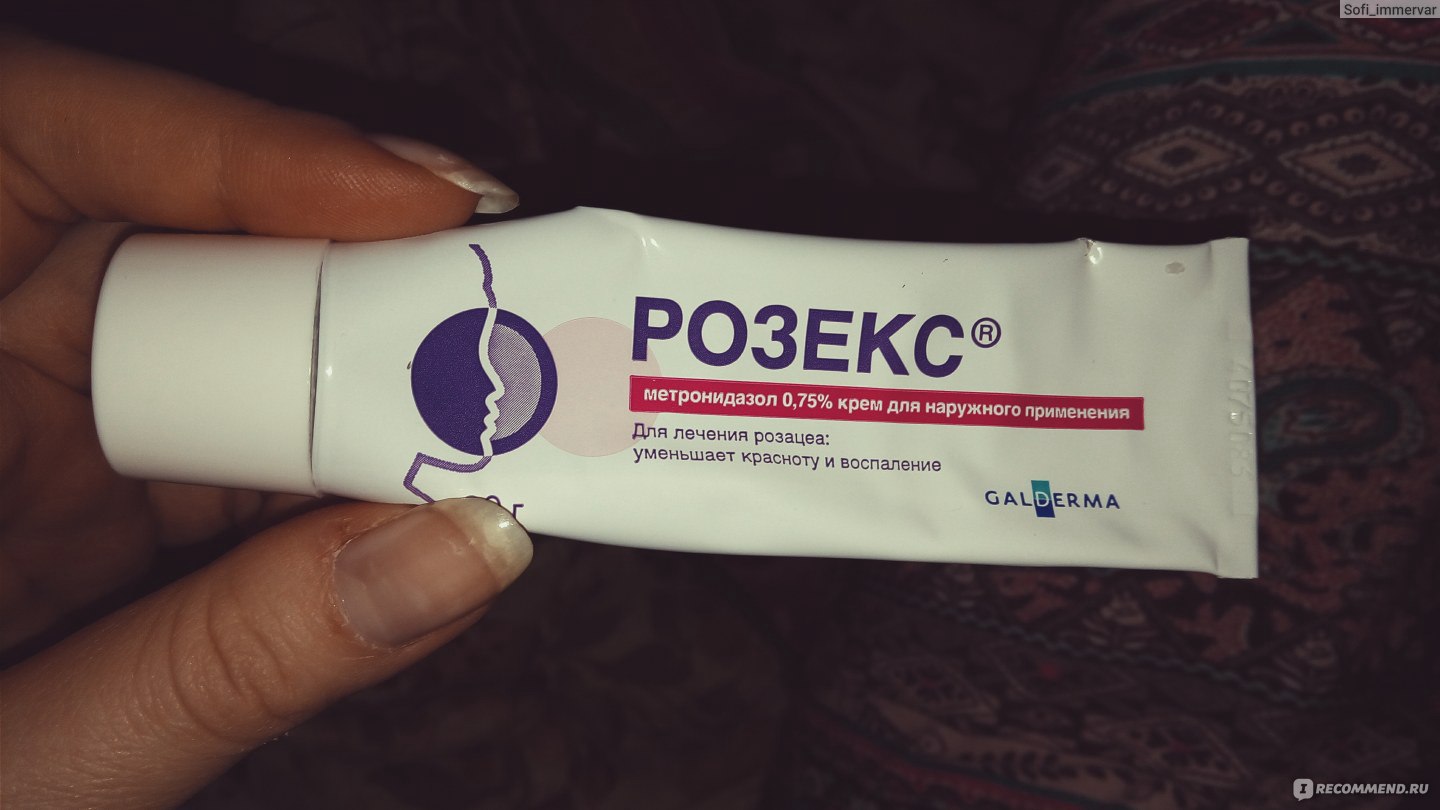 Рекомендуется использовать мягкие очищающие средства, избегать агрессивных механических воздействий, а также использовать солнцезащитные кремы с высоким уровнем защиты.
Рекомендуется использовать мягкие очищающие средства, избегать агрессивных механических воздействий, а также использовать солнцезащитные кремы с высоким уровнем защиты.
Могут ли какие-то продукты или изменения в рационе влиять на проявления розацеа?
Да, некоторые продукты (например, острые специи, алкоголь, шоколад, кофе) могут усугублять проявления розацеа. Важно следить за рационом и избегать таких продуктов.
Можно ли полностью вылечить розацеа?
К сожалению, розацеа невозможно полностью вылечить. Однако правильный уход за кожей и следование рекомендациям врача помогает уменьшить проявления болезни и улучшить ее течение.
Современные методы лечения розацеа | #10/12
Многочисленные способы лечения розацеа определяются разнообразием этиологических и патогенетических факторов, стадией, многообразием клинических форм заболевания. Терапия больных розацеа представляет трудную задачу, так как использование любого из предлагаемых в настоящее время методов лечения в виде монотерапии не приводит к полному выздоровлению, а оказывает лишь временный эффект. Наличие неясных до настоящего времени многих сторон этиологии и патогенеза розацеа, отсутствие надежных методов лечения делают проблему разработки новых подходов к терапии данной патологии крайне актуальной для современной дерматологии.
Наличие неясных до настоящего времени многих сторон этиологии и патогенеза розацеа, отсутствие надежных методов лечения делают проблему разработки новых подходов к терапии данной патологии крайне актуальной для современной дерматологии.
Терапевтическое действие одних средств направлено на редукцию воспалительных явлений, других — на коррекцию различных соматических нарушений со стороны пищеварительного тракта, центральной нервной системы, сосудистых реакций и т. д. [1]. Основное лечение предполагает устранение предрасполагающих и провоцирующих факторов, соблюдение диеты, фотопротекцию [2].
Классическая общая терапия розацеа включает антибиотики, метронидазол и наружную терапию. В период выраженного обострения присоединяют антигистаминные препараты. Однако до сих пор базисной терапией розацеа являются антибиотики, при этом тетрациклины остаются самыми эффективными антибактериальными препаратами в терапии данного дерматоза [3–6]. Лечение тетрациклинами, как правило, длительное — до 12 недель [3], что, несомненно, влечет за собой формирование побочных эффектов, таких как развитие кандидоза, нарушения пигментации кожи и зубов.
Несмотря на спорный вопрос об этиологической роли
Развитие устойчивости бактериально-паразитарной флоры к препаратам имидазольной группы и антибиотикам тетрациклинового ряда приводит к необходимости совершенствования методов лечения и поиска новых лекарственных средств. В последнее время для лечения тяжелых форм розацеа применяют синтетические ретиноиды. Высокая терапевтическая эффективность препарата связана с влиянием на процессы дифференцировки и кератинизации клеток эпидермиса и сальных желез. Длительность лечения изотретиноином в среднем составляет 4–6 месяцев [12]. Данный препарат обладает побочными эффектами, главный из которых — тератогенное действие. Местное использование синтетических ретиноидов исключает развитие их системных побочных явлений, однако также вызывает сухость кожного покрова, шелушение, зуд [3–7, 11, 13]. Последние исследования указали на увеличение длительности ремиссии на 20% у пациентов с розацеа, принимавших изотретиноин, по сравнению с пациентами, получавших комплексное лечение (метронидазол и доксициклин) [14].
В последнее время для лечения тяжелых форм розацеа применяют синтетические ретиноиды. Высокая терапевтическая эффективность препарата связана с влиянием на процессы дифференцировки и кератинизации клеток эпидермиса и сальных желез. Длительность лечения изотретиноином в среднем составляет 4–6 месяцев [12]. Данный препарат обладает побочными эффектами, главный из которых — тератогенное действие. Местное использование синтетических ретиноидов исключает развитие их системных побочных явлений, однако также вызывает сухость кожного покрова, шелушение, зуд [3–7, 11, 13]. Последние исследования указали на увеличение длительности ремиссии на 20% у пациентов с розацеа, принимавших изотретиноин, по сравнению с пациентами, получавших комплексное лечение (метронидазол и доксициклин) [14].
Традиционно местная терапия розацеа состоит из холодных примочек с антисептическими растворами (1–2% раствор борной кислоты, 1–2% раствор резорцина, отвар ромашки и т. д.), мазей, паст или кремов с противодемодекозным эффектом [1, 3].
Современные топические препараты используются в основном в виде кремов, содержащих азелаиновую кислоту, метронидазол 0,75% и 1%, адапален 0,1% и гель с метронидазолом 1% [1, 3, 4]. Некоторые авторы настаивают на особой эффективности азалаиновой кислоты в лечении розацеа [10]. Однако данное заявление также оспаривается. По мнению A. Parodi et al. (2011) и B. A. Yentzer et al. (2010), монотерапия азелаиновой кислотой без применения пероральных антибиотиков ведет к хронизации процесса и отсутствию видимого эффекта [8, 15]. Наиболее оптимальным является комплексное применение азелаиновой кислоты, доксициклина (или клиндамицина) и метронидазола [8, 11, 16].
Недавние сообщения констатируют эффективность 1% крема пимекролимуса в лечении папулопустулезной формы розацеа. Пимекролимус, являясь производным макролактама аскомицина, селективно ингибирует продукцию и высвобождение цитокинов и медиаторов из Т-лимфоцитов и тучных клеток. Доказано, что применение данного крема позволяет получить клиническую ремиссию у 82% больных [17, 18].
Как показывают различные исследования отечественных и зарубежных ученых, значительного повышения эффективности терапии можно ожидать при использовании комбинированных методов терапии, сочетающих медикаментозные и физиотерапевтические методы лечения.
Физиотерапевтическими методами, используемыми в терапии розацеа, являются криотерапия, электрофорез, деструктивные методики.
Криотерапию проводят через день или ежедневно до глубокого отшелушивания. Метод показан больным независимо от стадии заболевания. Криотерапия оказывает противовоспалительное, сосудосуживающее, антипаразитарное действие [4, 7]. Клинические рекомендации также включают электрофорез (10–30% раствором ихтиола 2–3 раза в неделю, с лидазой 2–3 раза в неделю, 10–15 сеансов) [4].
В лечении папулопустулезной, кистозной и узловатой форм розацеа показаны деструктивные методики, такие как электрокоагуляция, дермабразия. Данные методы, к сожалению, имеют ряд недостатков: послеоперационное инфицирование, лейкодерма, формирование эпидермальных кист и рубцов [3, 4, 7].
В последние годы наиболее успешными считаются комбинированные методы лечения. Например, некоторые исследователи с успехом применили сочетание изотретиноина и дермабразии с хорошим результатом [5]. Эффективным является совмещение различных наружных препаратов, таких как азалаиновой кислоты, метронидазола и клиндамицина [11].
Однако все эти методы постепенно теряют свою актуальность не только в связи с имеющимися побочными эффектами, но с низкой эффективностью по сравнению с лазерным излучением [19].
Одним из наиболее значимых научных достижений практической медицины ХХ века стало образование самостоятельного направления — лазерной медицины. Первые исследования по практическому применению лазерного излучения посвящены различным областям хирургии, где лазерные устройства использовались как универсальные деструкторы и коагулянты. Открытие биохемилюминесценции дало предпосылку для развития нового направления лазерной медицины — терапевтического влияния низко- и высокоэнергетического лазерного излучения на клеточные и внутриклеточные процессы. Достижения науки позволили обосновать не только симптоматическое, но и патогенетическое применение лазера в терапии кожных заболеваний [2]. До появления лазерной терапии возможность улучшить состояние кожи лица у больных с розацеа была весьма ограничена. Так, для лечения телеангиэктазий лица применялись в основном электрокоагуляция и криотерапия. Однако эти методы характеризуются риском развития различных осложнений (гиперпигментаций, атрофий) и высокой частотой рецидивов [10, 19, 20]. Поэтому на сегодняшний день, по мнению большинства авторов, лазеротерапия — метод, обеспечивающий наиболее эффективный и продолжительный результат лечения розацеа [2–5, 7, 11, 19, 20].
Достижения науки позволили обосновать не только симптоматическое, но и патогенетическое применение лазера в терапии кожных заболеваний [2]. До появления лазерной терапии возможность улучшить состояние кожи лица у больных с розацеа была весьма ограничена. Так, для лечения телеангиэктазий лица применялись в основном электрокоагуляция и криотерапия. Однако эти методы характеризуются риском развития различных осложнений (гиперпигментаций, атрофий) и высокой частотой рецидивов [10, 19, 20]. Поэтому на сегодняшний день, по мнению большинства авторов, лазеротерапия — метод, обеспечивающий наиболее эффективный и продолжительный результат лечения розацеа [2–5, 7, 11, 19, 20].
В зависимости от энергетических характеристик лазера выделяют низкоэнергетические с плотностью мощности менее 100 мВт/см2 и высокоэнергетические лазеры с плотностью мощности более 10 Вт/см2. От мощности лазера напрямую зависят фотобиологические эффекты, которые он вызывает. Низкоинтенсивное лазерное излучение (НЛИ) сопряжено с фотохимическими реакциями.
Фототермические эффекты высокоинтенсивного лазерного излучения (ВЛИ) вызывают локальную деструкцию ткани в виде фотодинамического действия, фотокоагуляции или фотоабляции [2].
Избирательное фототермическое или фотоакустическое действие ВЛИ объясняется теорией селективного фототермолиза (СФТ), согласно которой для повреждения или разрушения целевого хромофора необходимо, чтобы коэффициент поглощения мишени и окружающей ткани максимально различался, а продолжительность импульса была меньше или равна времени термической релаксации [2].
Открытие СФТ обосновало воздействие на специфические хромофоры кожи без повреждения окружающих структур путем подбора соответствующей длины волны, длительности импульса и плотности энергии. Таким образом, параметры лазерного излучения могут быть оптимизированы таким образом, чтобы точно воздействовать на ткань-мишень с минимальным сопутствующим повреждением других тканей. Хромофором, на который направлено воздействие при лечении сосудистых образований, является оксигемоглобин [19]. Наибольшее поглощение излучения оксигемоглобином происходит при длине волны 18, 542, 577 нм. В результате поглощения оксигемоглобином лазерного излучения сосуд подвергается воздействию энергии и коагулируется [19].
Наибольшее поглощение излучения оксигемоглобином происходит при длине волны 18, 542, 577 нм. В результате поглощения оксигемоглобином лазерного излучения сосуд подвергается воздействию энергии и коагулируется [19].
Для лечения сосудистой патологии кожи применялись с той или иной степенью эффективности и безопасности различные виды лазеров. Первым большим достижением лазеротерапии сосудистых образований было создание в 1970 году аргонового лазера с длиной волны 488 и 514 нм. К сожалению, использование лазерной установки, генерирующей непрерывное излучение, вызывало коагуляционный некроз поверхностных слоев кожи, что часто вело к последующему образованию рубцов и депигментации [19].
Современные авторы для лечения телеангиэктазий лица предлагают использовать в основном длинноволновые (577 и 585 нм) лучи [3, 4, 7] и импульсный лазер на красителях (ИЛК) (585 нм) с низкой плотностью энергии 1,5 Дж/см2 или 3,0 Дж/см2. За один сеанс осуществляют один проход, процедуры проводят один раз в неделю, на курс 3–4 сеанса [2, 5, 21]. Несмотря на то, что длина волны 595 нм лучше проникает в ткани по сравнению с 585 нм, степень поглощения излучения оксигемоглобином уменьшается после 585 нм. Поэтому для увеличения глубины проникновения ИЛК с длиной волны 595–600 нм требуется дополнительное повышение плотности потока излучения на 20–50% по сравнению с ИЛК с длиной волны 585 нм [19]. Улучшение очищения кожи лица от телеангиэктазий и уменьшение выраженности эритемы могут быть достигнуты наложением импульсов с меньшей плотностью светового потока, но с большей длительностью, что позволяет также избежать появления пурпуры после лечения. По данным Голдберга Дж. (2010) степень очищения кожи после одного сеанса лечения увеличилась с 67% при использовании неперекрывающихся импульсов до 87% после применения методики наложения импульсов [19]. Осложнения после лечения ИЛК, такие как гиперпигментация, атрофия, гипертрофический рубец, экзематозный дерматит, встречаются крайне редко [19]. Последние исследования доказали терапевтическую результативность ВЛИ с длиной волны 578 нм, которая составляет при эритематозно-телеангиэктатической форме 88%, при папулезной — 83,7%, при пустулезной — 76,3%, при инфильтративно-пролиферативной — 62,7%.
Несмотря на то, что длина волны 595 нм лучше проникает в ткани по сравнению с 585 нм, степень поглощения излучения оксигемоглобином уменьшается после 585 нм. Поэтому для увеличения глубины проникновения ИЛК с длиной волны 595–600 нм требуется дополнительное повышение плотности потока излучения на 20–50% по сравнению с ИЛК с длиной волны 585 нм [19]. Улучшение очищения кожи лица от телеангиэктазий и уменьшение выраженности эритемы могут быть достигнуты наложением импульсов с меньшей плотностью светового потока, но с большей длительностью, что позволяет также избежать появления пурпуры после лечения. По данным Голдберга Дж. (2010) степень очищения кожи после одного сеанса лечения увеличилась с 67% при использовании неперекрывающихся импульсов до 87% после применения методики наложения импульсов [19]. Осложнения после лечения ИЛК, такие как гиперпигментация, атрофия, гипертрофический рубец, экзематозный дерматит, встречаются крайне редко [19]. Последние исследования доказали терапевтическую результативность ВЛИ с длиной волны 578 нм, которая составляет при эритематозно-телеангиэктатической форме 88%, при папулезной — 83,7%, при пустулезной — 76,3%, при инфильтративно-пролиферативной — 62,7%.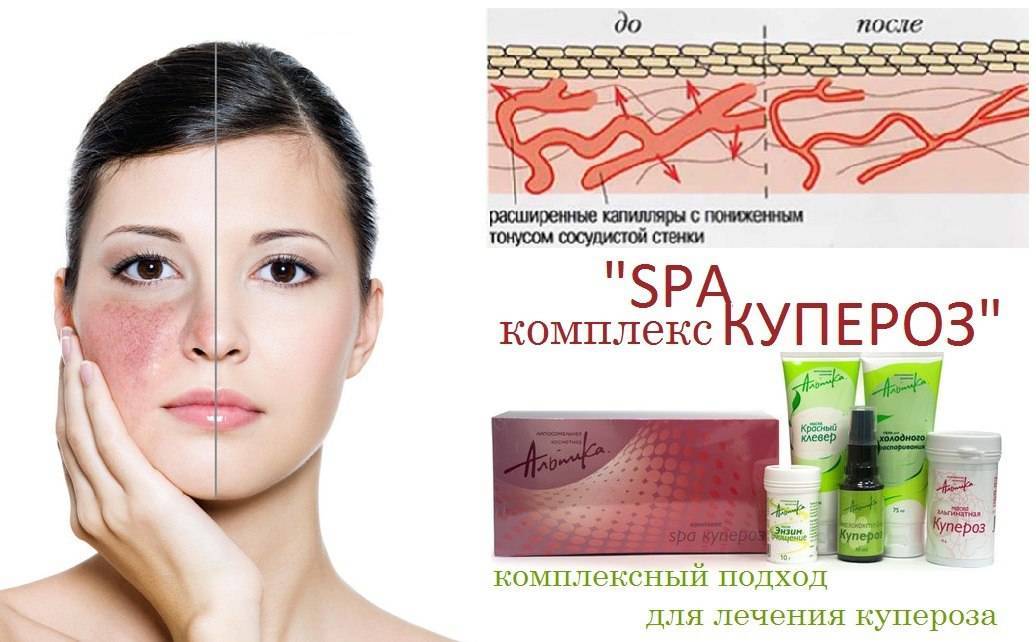 Отдаленные результаты данного исследования показали, что спустя три года достигнутый эффект в среднем сохраняется у 21% пациентов [22].
Отдаленные результаты данного исследования показали, что спустя три года достигнутый эффект в среднем сохраняется у 21% пациентов [22].
Однако, как считают Потекаев Н. Н. и Круглова Л. С. (2012), при преобладании в клинической картине телеангиэктазий показан метод лазерной бесконтактной коагуляции с помощью диодного или неодимового лазера [2, 23]. По мнению авторов, в лечении розацеа также эффективны генераторы интенсивного импульсного света (Intense Pulsed Light, IPL) c длиной волны 500–1200 нм и максимумом эмиссии в диапазоне 530–700 нм. При поверхностных телеангиэктазиях диаметром до 0,3 см действенный эффект отмечен при длине волны 530–600 нм (желто-зеленый спектр) [2, 21]. Имея широкий диапазон длины волны, излучение способно достигать сосуды-мишени, расположенные на различной глубине от поверхности кожи. Несмотря на то, что излучение с большой длиной волны проникает глубже, уровень поглощения энергии оксигемоглобином уменьшается. Поэтому для компенсации снижения абсорбции энергии требуется увеличение плотности потока излучения, что и применяется в данном типе устройств. Таким образом, эффективно нагреваются как поверхностные, так и глубоко расположенные сосуды, размер пятна, образуемого излучением, также достаточно велик. Другим вероятным преимуществом IPL является то, что энергия лазерного излучения доставляется к ткани-мишени с помощью импульса большей длительности. Это ведет к более равномерному нагреванию, коагуляции всего патологически измененного сосуда [19, 21, 23].
Таким образом, эффективно нагреваются как поверхностные, так и глубоко расположенные сосуды, размер пятна, образуемого излучением, также достаточно велик. Другим вероятным преимуществом IPL является то, что энергия лазерного излучения доставляется к ткани-мишени с помощью импульса большей длительности. Это ведет к более равномерному нагреванию, коагуляции всего патологически измененного сосуда [19, 21, 23].
Лазеры на парах тяжелых металлов также успешно использовались для лечения телеангиэктазий, однако в данном случае энергия лазерного излучения поглощается не только оксигемоглобином, но и меланином, содержащимся в эпидермисе и дерме. Поэтому лазеры на парах металлов применяются для лечения пациентов только со светлой кожей (тип I и II по Фитцпатрику). У пациентов с темной кожей высок риск нарушений пигментации, появляющихся вслед за воспалительной реакцией, как правило, это образование пузырей и струпа [19, 23].
Другие системы, использующиеся для лечения сосудистых образований, это калий-титанил-фосфатный (КТФ) лазер, длинноимпульсный лазер на алюмоиттриевом гранате с неодимом (Nd: YAG), длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм). КТФ-лазер — это Nd: YAG-лазер с удвоением частоты, генерирующей излучение в диапазоне 532 нм (зеленый свет). Длина волны 532 нм приближается к одному из пиков поглощения излучения гемоглобином, поэтому хорошо подходит для лечения поверхностно расположенных кровеносных сосудов [19, 21]. На длине волны 1064 нм Nd: YAG-лазер позволяет намного глубже проникнуть в дерму. При этом может быть достигнута коагуляция кровеносных сосудов на глубине 2–3 мм от дермоэпидермального соединения. Это позволяет иметь в качестве цели более глубокую сосудистую сеть, которую ИЛК может быть не в состоянии достигнуть. Эти глубокие крупные кровеносные сосуды обычно требуют продолжительности импульса между 3 и 15 мс. Так как абсолютное поглощение гемоглобина на 1064 нм ниже, чем на 585 нм, с этой длиной волны должны использоваться значительно более высокие плотности потока. Вследствие этого для данного лазера охлаждение стоит на первом месте [20, 23].
КТФ-лазер — это Nd: YAG-лазер с удвоением частоты, генерирующей излучение в диапазоне 532 нм (зеленый свет). Длина волны 532 нм приближается к одному из пиков поглощения излучения гемоглобином, поэтому хорошо подходит для лечения поверхностно расположенных кровеносных сосудов [19, 21]. На длине волны 1064 нм Nd: YAG-лазер позволяет намного глубже проникнуть в дерму. При этом может быть достигнута коагуляция кровеносных сосудов на глубине 2–3 мм от дермоэпидермального соединения. Это позволяет иметь в качестве цели более глубокую сосудистую сеть, которую ИЛК может быть не в состоянии достигнуть. Эти глубокие крупные кровеносные сосуды обычно требуют продолжительности импульса между 3 и 15 мс. Так как абсолютное поглощение гемоглобина на 1064 нм ниже, чем на 585 нм, с этой длиной волны должны использоваться значительно более высокие плотности потока. Вследствие этого для данного лазера охлаждение стоит на первом месте [20, 23].
Длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм) генерируют излучение с большей длиной волны, которое соответствует области минимального поглощения гемоглобином, что делает их теоретически более подходящими для лечения крупных, глубоко расположенных сосудов диаметром 0,4 мм [19].
По мнению Дж. Голдберг (2010) в терапии лазером розацеа определенные трудности представляют сосудистые образования крыльев носа. Для удаления телеангиэктазий в этой области необходимо многократное проведение лечебных сеансов и, возможно, повторного курса лечения в будущем [19]. Эритема лица поддается лечению одинаково хорошо как с использованием ИЛК, так и c IPL [10, 20].
Современная лазерная терапия стоит на пороге комбинаций различных лазерных методов в лечении дерматозов. Оптимизировать клинический результат и уменьшить риск побочных эффектов возможно при сочетанном применении фракционного неселективного лазера и IPL; углекислотного (СО2) лазера и радиочастотной (Radio Frequency, RF) технологии, лазера и фотодинамической терапии (ФДТ) [24, 25].
На сегодняшний день одним из самых дискутируемых вопросов является применение лазерной ФДТ. Прежде всего это обусловлено ограниченным числом исследований с достаточной доказательной базой эффективности ФДТ в лечении злокачественных и доброкачественных новообразований кожи. Терапевтическое действие ФДТ основывается на фотохимических реакциях, происходящих при взаимодействии порфиринов, лазерного излучения и кислорода. В данном случае лазер является активатором фотохимических процессов в клетках и не вызывает фототермического повреждения. Для ФДТ может применяться любой лазер с длиной волны 400–800 нм [2]. Однако данный метод тоже не лишен недостатков. Побочные эффекты проявляются в виде фототоксических реакций в виде эритемы, отека, корочек, эрозий, везикул, что, как правило, наблюдается у большинства пациентов и носит проходящий характер. Из отдаленных последствий терапии отмечают возможное возникновение гиперпигментаций на месте проведения ФДТ [2].
Терапевтическое действие ФДТ основывается на фотохимических реакциях, происходящих при взаимодействии порфиринов, лазерного излучения и кислорода. В данном случае лазер является активатором фотохимических процессов в клетках и не вызывает фототермического повреждения. Для ФДТ может применяться любой лазер с длиной волны 400–800 нм [2]. Однако данный метод тоже не лишен недостатков. Побочные эффекты проявляются в виде фототоксических реакций в виде эритемы, отека, корочек, эрозий, везикул, что, как правило, наблюдается у большинства пациентов и носит проходящий характер. Из отдаленных последствий терапии отмечают возможное возникновение гиперпигментаций на месте проведения ФДТ [2].
При инфильтративно-продуктивной стадии розацеа показаны деструктивные методы, поскольку имеющиеся ультраструктурные изменения в системе микроциркуляторного русла кожи лица носят необратимый характер. В этой ситуации назначают лазерную абляцию с целью удаления гипертрофированной ткани, например при ринофиме [5]. Абляцию проводят до достижения уровня сальных желез. При этом возможно использование импульсного СО2-лазера или фракционного эрбиевого (Er: YAG) лазера с модулированным импульсным режимом [2]. Применение данных типов лазеров остается «золотым» стандартом аблятивных процедур, являясь альтернативой традиционному хирургическому подходу к этой проблеме [5, 7]. Однако при лечении СО2— или Er: YAG-лазером наблюдается длительное заживление раневого дефекта и повышается риск развития таких явлений, как замедленная реэпитализация, стойкая эритема, гипопигментация кожи, а в некоторых случаях — формирование гипертрофических и келоидных рубцов [26].
Абляцию проводят до достижения уровня сальных желез. При этом возможно использование импульсного СО2-лазера или фракционного эрбиевого (Er: YAG) лазера с модулированным импульсным режимом [2]. Применение данных типов лазеров остается «золотым» стандартом аблятивных процедур, являясь альтернативой традиционному хирургическому подходу к этой проблеме [5, 7]. Однако при лечении СО2— или Er: YAG-лазером наблюдается длительное заживление раневого дефекта и повышается риск развития таких явлений, как замедленная реэпитализация, стойкая эритема, гипопигментация кожи, а в некоторых случаях — формирование гипертрофических и келоидных рубцов [26].
При всех формах розацеа показаны курсы низкоэнергетического лазерного воздействия, которое проводят через день (6 процедур), среднее время воздействия составляет 25 минут [2].
Таким образом, несмотря на некоторые ограничения, лазеры и устройства с источниками света остаются наилучшим выбором в лечении сосудистых поражений кожи [10, 20].
Несмотря на то, что в настоящее время существует обширный арсенал лекарственных средств и методов терапии розацеа, эффективность лечения находится в прямой зависимости от длительности терапии и степени выраженности побочных эффектов. Постоянный поиск оптимального подхода к терапии данного дерматоза привел к достижениям в области лазерных технологий, позволивших сделать огромный шаг в этом направлении.
Литература
- Волкова Е. Н., Осипова Н. К., Родина Ю. А., Григорьева А. А. Розацеа: новые подходы к старым проблемам // Российский журнал кожных и венерических болезней. 2010, № 2. С. 33–39.
- Потекаев Н. Н., Круглова Л. С. Лазер в дерматологии и косметологии. М.: МВД, 2012. 280 с.
- Потекаев Н. Н. Розацеа. М.-СПб: ЗАЩ «Издательство БИНОМ», «Невский диалект», 2000. 144 с.
- Клинические рекомендации. Дерматовенерология / Под ред. А. А. Кубановой. М.: ДЭКС-Пресс, 2007. 300 с.

- Европейское руководство по лечению дерматологических заболеваний/Под ред. А. Д. Кацамбаса, Т. М. Лотти. М.: МЕДпресс-информ, 2008. 736 с.
- Kanada K. N., Nakatsuji T., Gallo R. L. Doxycycline indirectly inhibits proteolytic activation of tryptic kallikrein-related peptidases and activation of cathelicidin // J Invest Dermatol. 2012, May; 132 (5): 1435–1442.
- Адаскевич В. П. Актуальная дерматология. Н.-Новгород: Изд-во НГМА, 2000. 306 с.
- Parodi A., Drago F., Paolino S., Cozzani E., Gallo R. Treatment of rosacea // Ann Dermatol Venereol. 2011; 138, Suppl 3: S211–214.
- Djukic K. Recidivans Rosacea papulo pustulosa due to recidivans H. pylori. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 183.
- Kennedy Carney C., Cantrell W., Elewski B. E. Rosacea: a review of current topical, systemic and light-based therapies // G Ital Dermatol Venereol. 2009; 144 (6): 673–688.

- Руководство по дерматокосметологии / Под ред. Е. Р. Аравийской и Е. В. Соколовского. СПб: ООО «Издательство Фолиант», 2008. 632 с.
- Aksoy B., Altaykan-Hapa A., Egemen D., Karagoz F., Atakan N. The impact of rosacea on quality of life: effects of demographic and clinical characteristics and various treatment modalities // Br J Dermatol. 2010; 163 (4): 719–725.
- Nevoralova Z. A patient with steroid-induced rosacea, colitis ulcerosa and polymyositis successfully treated by peroral isotretinoin- a case report. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 179.
- Перламутров Ю. Н., Сайдалиева В. Ш., Ольховская К. Б. Сравнительная оценка эффективности различных методов терапии розацеа // Вестник дерматологии и венерологии. 2011, № 3. С. 73–79.
- Yentzer B. A., Fleischer A. B. Changes in rosacea comorbidities and treatment utilization over time // J Drugs Dermatol. 2010; 9 (11): 1402–1406.

- Zuuren E. J., Kramer S., Carter B., Graber M. A.. Fedorowicz Z. Interventions for rosacea // Cochrane Database Syst Rev. 2011; (3): CD003262.
- Додина М. И. Клинические, иммунологические и морфологические взаимосвязи у больных розацеа на фоне лечения пимекроклимусом. Автореф. на соиск. канд. мед. наук. М., 2011. 25 с.
- Sparavigna A., Palmieri R., Caserini M. Derming S. R. l. Activity of P-3075, a new medical device based on potassium azeloyl diglycinate, on the microcirculation in patients with rosacea. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 82.
- Голдберг Дж. Дейвид. Лазеро- и светолечение. Т. 1. М.: ООО «Рид Элсивер», 2010. 187 с.
- Goldberg D. J. Lasers and light sources for rosacea // Cutis. 2005; 75 (3 Suppl): 22–26; discussion 33–36.
- Dahan S. Laser and intense pulsed light management of couperose and rosacea // Ann Dermatol Venereol.
 2011; 138, Suppl 3: S219–222.
2011; 138, Suppl 3: S219–222. - Дубровина А. А. Коррекция гемодинамических нарушений при розацеа высокоинтенсивным лазерным излучением. Автореф. на соиск. канд. мед. наук. СПб, 2011. 20 с.
- Bernstein E. F. The pulsed-dye laser for treatment of cutaneous conditions // G Ital Dermatol Venereol. 2009; 144 (5): 557–572.
- Bjerring P. Present and future trends of vascular and pigmented lasers. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 157.
- Leonardo L. Combination treatments in laser dermatology. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 128.
- Fratila A. Present and future trends in ablative and non ablative fractional laser. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 143.
И. Я. Пинсон*, доктор медицинских наук, профессор
И. В. Верхогляд**, доктор медицинских наук, доцент
А. В. Семочкин***
В. Семочкин***
*ГБОУ ВПО Первый МГМУ им. И. М. Сеченова Минздравсоцразвития России,
**ГБОУ ДПО РМАПО Минздравсоцразвития России,
***Клиника «Президентмед», Москва
Контактная информация об авторах для переписки: [email protected]
Лечение розацеа и вы
Авторы редакционных статей WebMD
- Как избежать триггеров розацеа
- Лекарства против розацеа и средства для ухода за кожей
- Варианты лечения розацеа
- Другие средства для лечения розацеа 90 006
- Психологические последствия розацеа
Существует множество способов держать розацеа под контролем. Хотя розацеа нельзя вылечить, лечение может помочь вам контролировать симптомы и предотвратить их ухудшение. Некоторые вещи вы можете сделать самостоятельно, например, избегать триггеров. Другие методы включают кремы для кожи, лекарства и лазерное лечение.
Чтобы держать розацеа под контролем, узнайте, какие у вас триггеры. Используйте дневник симптомов для отслеживания.
Используйте дневник симптомов для отслеживания.
Когда вы обнаружите закономерность обострений розацеа, изменение привычек и образа жизни может предотвратить проблемы.
Ваше лечение будет зависеть от типа вашей розацеа. Большинство этих кремов и пероральных препаратов больше всего помогают людям с папуло-пустулезной розацеа. Вот где симптомы включают маленькие прыщики, покраснение лица и крошечные красные линии на щеках.
Эти методы лечения могут по-прежнему использоваться у людей с другими типами розацеа, но они могут не так сильно помочь. И даже если они сработают и симптомы исчезнут, вы можете продолжать принимать их, чтобы остановить дальнейшие обострения. Ваш врач может также комбинировать несколько препаратов или кремов.
Антибиотики являются распространенным методом лечения розацеа, но не потому, что бактерии вызывают розацеа. Вместо этого антибиотики могут помочь, сняв отек и воспаление, а также облегчив проблемы с кожей, похожие на прыщи, которые у вас могут возникнуть.
Кремы и гели
Ваш врач может начать лечение с рецептурного крема или геля, который вы наносите на лицо один или два раза в день. К ним относятся:
Азелаиновая кислота (Azelex и Finacea)
Бримонидин (Mirvaso)
Клиндамицин (Cleocin и ClindaMax)
Эритромицин (Erygel)
Ивермектин (Soolantra)
Метронидазол (MetroCream или MetroGel)
Сульфацетамид натрия и сера (Clenia и Plexion)
Третиноин (Avita, Retin-A), ретиноид, используется в некоторых тяжелых лечить случаи.
Эти процедуры имеют побочные эффекты, такие как раздражение кожи. Некоторые из них небезопасны для беременных или планирующих забеременеть женщин. Поговорите со своим врачом о любых рисках.
Антибиотики в таблетках
Если ваша розацеа более серьезная или не поддается лечению мазями, ваш врач может предложить таблетки с антибиотиками, хотя вы также можете продолжать использовать кремы для кожи. Таблетки с антибиотиками также можно использовать, если у вас розацеа глаз.
Таблетки с антибиотиками также можно использовать, если у вас розацеа глаз.
Ваш врач может попробовать доксициклин (вибрамицин), эритромицин (ERYC), метронидазол (флагил) или миноциклин (динацин).
Как и любое лекарство, антибиотики могут вызывать побочные эффекты. Лечение, как правило, длительное, часто длится не менее 6 месяцев.
Другие лекарства
Если эти методы лечения розацеа не работают, ваш врач может попробовать другие лекарства, такие как изотретиноин (Абсорбика, Амнуестье, Кларавис, Миорисан и Зенатан). Но из-за серьезных побочных эффектов его применяют нечасто.
Вы можете лечить сухость глаз глазной розацеа жидкими слезами и ежедневно промывать веки теплой водой. Возможно, вам придется обратиться к окулисту, чтобы предотвратить проблемы.
Лазерное лечение может помочь избавиться от видны кровеносные сосуды и покраснение, вызванное розацеа.
Хирургическое или лазерное лечение может помочь людям с ринофимой , редкой формой розацеа, вызывающей отек и деформацию носа.
Люди с розацеа могут стесняться своего внешнего вида. Некоторые избегают быть рядом с другими людьми. А из-за таких симптомов, как красный нос и щеки, людей с розацеа иногда несправедливо считают пьяницами.
Если ваши симптомы серьезно влияют на ваше настроение и самооценку, примите меры. Лечение симптомов розацеа является ключевым. Вы также можете попросить своего врача использовать косметику, чтобы скрыть пораженные участки кожи. Если вы испытываете стресс или депрессию, вам могут помочь консультации или лекарства. Никогда не игнорируйте признаки беспокойства или депрессии. Немедленно обратитесь к врачу, чтобы получить помощь.
Top Picks
Актуальная информация о лечении розацеа 9 0001
РЕЗЮМЕ
Розацеа — распространенное воспалительное заболевание кожи, которое может серьезно ухудшить качество жизни.
Лечение начинается с общих мер, которые включают бережное очищение кожи, фотозащиту и избегание усугубляющих факторов, таких как перепады температуры, ультрафиолетовое излучение, стресс, алкоголь и некоторые продукты питания.
Для пациентов с эритематозно-телеангиэктатической формой специфическое местное лечение включает метронидазол, азелаиновую кислоту и бримонидин в виде монотерапии или в комбинации. Лазерная терапия также может быть полезной.
При папуло-пустулезной форме рассмотрите возможность комбинации местной терапии и пероральных антибиотиков. Антибиотики в основном используются из-за их противовоспалительного действия.
При тяжелых или рефрактерных формах следует рассмотреть направление к дерматологу. Дополнительные варианты лечения могут включать пероральный прием изотретиноина, лазерную терапию или хирургическое вмешательство.
Пациентов следует обследовать после первых 6–8 недель лечения для оценки эффективности и потенциальных побочных эффектов.
Введение
Розацеа является распространенным хроническим рецидивирующим воспалительным заболеванием кожи, которое в основном поражает центральную часть лица, при этом женщины страдают больше, чем мужчины. 1 Патофизиология до конца не выяснена, но выявлены нарушения регуляции иммунной системы, а также изменения со стороны нервной и сосудистой системы. Микробы, которые являются частью нормальной кожной флоры, особенно в пилосально-сальном отделе, включая клещей Demodex и Staphylococcus epidermidis , также могут играть роль триггеров розацеа. 2,3
Симптомы вначале преходящие. За этим следует стойкая эритема из-за повторяющейся вазодилатации, затем телеангиэктазии и кожные воспаления в виде папул, пустул, лимфедемы и фиброза. 2,4
Розацеа может серьезно повлиять на качество жизни пациента. Это должно побудить клиницистов своевременно диагностировать заболевание и начать лечение. 1
Диагностика
Диагноз розацеа обычно ставится на основании анамнеза и клинических признаков. Если это неясно, необходимо рассмотреть и исключить дифференциальный диагноз (см. Вставку). 1,5,6
Если это неясно, необходимо рассмотреть и исключить дифференциальный диагноз (см. Вставку). 1,5,6
Коробка — Дифференциальная диагностика розацеа
Общие
Вульгарные угри
Себорейный дерматит
90 002 Tinea facieiПериорифициальный дерматит
Контактный дерматит (раздражающий или аллергический)
Стероид-индуцированный угревая сыпь
фолликулит
нечасто
красная волчанка
дерматомиозит
лекарственная реакция, например, изониазид
Саркоидоз
Демодекоз
Источник: Список литературы 1, 4, 6
Клинические проявления
Наличие at по крайней мере один из следующих основных признаков указывает на розацеа:
- гиперемия (преходящая покраснение)
- непреходящее покраснение
- папулы
- пустулы
- телеангиэктазии.

Кроме того, по крайней мере один из вторичных признаков жжения или покалывания, сухой вид, образование бляшек, отек, расположение в центре лица, глазные проявления и фиматозные изменения считаются достаточными для постановки точного диагноза в большинстве случаев. Розацеа обычно следует за стадией, предшествующей розацеа, которая включает только покраснение.
Розацеа можно разделить на четыре подтипа: эритематозно-телеангиэктатическая, папуло-пустулезная, фиматозная и глазная. 1,5
Эритематозно-телеангиэктатическая розацеа
Эритематозно-телеангиэктатическая розацеа характеризуется гиперемией и стойкой центральной эритемой лица. Покраснение может также распространяться на периферию лица, уши, шею и верхнюю часть грудной клетки, но окологлазная кожа обычно остается незатронутой. Телеангиэктазии также распространены, но не являются обязательными для диагностики (рис. 1).
Папуло-пустулезная розацеа
Подтип папуло-пустулезной розацеа включает пациентов, у которых появляются папулы или пустулы в центральной части лица. В тяжелых случаях эти эпизоды воспаления могут привести к хроническому отеку лица (рис. 2 и 3).
В тяжелых случаях эти эпизоды воспаления могут привести к хроническому отеку лица (рис. 2 и 3).
Фиматозная розацеа
Фиматозная розацеа характеризуется утолщением кожи с расширенными порами и неровными узлами на поверхности. Эти изменения чаще всего обнаруживаются на носу (ринофима), но могут возникать и на ушах, подбородке и лбу. Этот подтип чаще встречается у мужчин, чем у женщин (рис. 4).
Глазная розацеа
Глазная розацеа характеризуется слезотечением или покраснением глаз, ощущением инородного тела, жжением или покалыванием. Также наблюдаются блефарит, конъюнктивит, сухость, зуд, чувствительность к свету, нечеткость зрения и телеангиэктазии конъюнктивы или век. Халязион и ячмень чаще встречаются при глазной розацеа, чем при других формах. Поскольку конкретного теста не существует, диагноз зависит от клинического суждения врача. По оценкам, поражение глаз встречается у 6–50% пациентов с кожной розацеа и может возникать как с диагнозом кожной розацеа, так и без него. 7
7
Если диагноз не может быть поставлен клинически, могут потребоваться другие тесты. К ним относятся кожные мазки и соскобы для микробиологических исследований, прежде всего для исключения стафилококковой инфекции. Тест на антинуклеарные антитела может быть полезен при ярко выраженной светочувствительности. Биопсия кожи полезна, когда рассматриваются другие диагнозы, такие как волчанка или хронический фолликулит. 1,8
Рис — Виды розацеа
Подход к пациенту с розацеа
Важно информировать пациента о розацеа как о хроническом рецидивирующем заболевании кожи, которое можно контролировать, но не имеет традиционного «лечения». Предупреждение о том, что обострения могут возникнуть даже при правильном лечении, также полезно и играет ключевую роль в ожиданиях пациента и роли терапии.
План лечения будет адаптирован к подтипу розацеа, затем установлены реалистичные ожидания и обсуждены возможные побочные эффекты. Это позволяет пациенту участвовать в выборе подходящей для него терапии и учитывать баланс между болезнью и лечением. 9
Это позволяет пациенту участвовать в выборе подходящей для него терапии и учитывать баланс между болезнью и лечением. 9
Уход за кожей
Защита от солнца и фотозащита являются важной частью ухода. 10 Уменьшение раздражительности кожи также имеет ключевое значение. Уход за кожей должен включать мягкое очищающее средство для лица и увлажняющее средство или продукт для восстановления барьера, так как это может дополнительно улучшить терапевтические результаты и уменьшить раздражение кожи у пациентов, проходящих медикаментозное лечение. Косметические продукты, особенно с зеленым оттенком, могут помочь скрыть эритему и улучшить самовосприятие пациента. 11
Избегание триггеров
Всем пациентам следует рекомендовать избегать триггеров, таких как экстремальные температуры (жара или холод), воздействие ультрафиолетового излучения, острая пища, горячие или алкогольные напитки, ветер, физические упражнения и стресс. Гормональная заместительная терапия может быть использована при менопаузальном приливе. 12
Гормональная заместительная терапия может быть использована при менопаузальном приливе. 12
Важно спросить пациента, какие лекарства он принимает, поскольку некоторые лекарства, отпускаемые без рецепта или по рецепту, могут ухудшить течение розацеа или вызвать приступы гиперемии. К ним относятся блокаторы кальциевых каналов, силденафил, нитраты, никотиновая кислота и некоторые лекарства, связанные с витамином В, включая ниацин. 2
Специальные методы леченияЛечение можно оптимизировать в соответствии с доминирующими особенностями. 9,13 Местная терапия рекомендуется в течение не менее шести недель для эффективного изучения ответа. 5,9 Следует избегать местного применения кортикостероидов. 14
Лечение гиперемии и эритемы может включать пероральные препараты с сосудосуживающими свойствами, включая антагонисты адренорецепторов, включая миртазапин (альфа-блокатор), пропранолол (бета-блокатор) или карведилол (как альфа-, так и бета-блокатор). 2 Они используются в низких дозах, чтобы избежать побочных эффектов, таких как гипотензия, сонливость, усталость и бронхоспазм. Их следует назначать под наблюдением специалиста, и требуется тщательный контроль.
2 Они используются в низких дозах, чтобы избежать побочных эффектов, таких как гипотензия, сонливость, усталость и бронхоспазм. Их следует назначать под наблюдением специалиста, и требуется тщательный контроль.
Клонидин — пероральный альфа- 2 агонист, используемый для приливов. Однако местные агонисты альфа- 2 предпочтительнее, поскольку они воздействуют на кожу и несут меньший риск системных побочных эффектов. Бримонидин является местным агонистом альфа- 2 , который может уменьшить эритему на срок до 12 часов за счет прямого сужения кожных сосудов. Гель Бримонидин 0,33% очень полезен для некоторых людей, если не используется ежедневно. 6,9 После лечения может возникнуть рецидивирующая эритема, и обычно телеангиэктазии не исчезают.
Эритематозно-телеангиэктатическая розацеа
Местное лечение этой формы розацеа включает метронидазол, азелаиновую кислоту и бримонидин. Их можно использовать по отдельности или в комбинации. Метронидазол действует как противовоспалительное средство, изменяя хемотаксис нейтрофилов и инактивируя активные формы кислорода. Было показано, что метронидазол 0,75% уменьшает эритему, папулы и пустулы в многочисленных исследованиях у пациентов с умеренной и тяжелой формой розацеа. Обычно он хорошо переносится с незначительными местными побочными эффектами, такими как раздражение кожи. 9,15
Метронидазол действует как противовоспалительное средство, изменяя хемотаксис нейтрофилов и инактивируя активные формы кислорода. Было показано, что метронидазол 0,75% уменьшает эритему, папулы и пустулы в многочисленных исследованиях у пациентов с умеренной и тяжелой формой розацеа. Обычно он хорошо переносится с незначительными местными побочными эффектами, такими как раздражение кожи. 9,15
Азелаиновая кислота для местного применения — безрецептурный препарат, обладающий противовоспалительным, антикератинизирующим и антибактериальным действием. Доступны 15% гель и 20% лосьон, которые можно наносить один или два раза в день. Побочные эффекты могут включать раздражение кожи, но азелаиновая кислота обычно хорошо переносится и может использоваться в течение длительного периода времени. 8,16
Лазерная терапия, включая сосудистые лазеры или интенсивный импульсный свет, может помочь уменьшить рефрактерную фоновую эритему и клинически значимые телеангиэктазии, но не снижает частоту эпизодов гиперемии. Использовались различные лазерные терапии, нацеленные на сосуды, такие как 59Импульсный лазер на красителе с длиной волны 5 нм, Nd:YAG и другие сосудистые лазеры или интенсивная импульсная световая терапия. Их должен проводить опытный и обученный лазерный терапевт, а количество сеансов и продолжительность лечения варьируются для каждого человека. 11,17
Использовались различные лазерные терапии, нацеленные на сосуды, такие как 59Импульсный лазер на красителе с длиной волны 5 нм, Nd:YAG и другие сосудистые лазеры или интенсивная импульсная световая терапия. Их должен проводить опытный и обученный лазерный терапевт, а количество сеансов и продолжительность лечения варьируются для каждого человека. 11,17
Папуло-пустулезная розацеа
При папуло-пустулезной розацеа может потребоваться сочетание местного лечения с пероральными антибиотиками. Местное лечение включает метронидазол, азелаиновую кислоту, ивермектин и дапсон.
Ивермектин (1% крем) полезен при розацеа легкой и средней степени тяжести. Оказывает противовоспалительное действие, а также воздействует на клещей Demodex , которые могут активировать местный иммунный ответ, вызывая пустулы. Его применяют один раз в день в течение четырех месяцев, при необходимости курс можно повторить. 5,15
Дапсон для местного применения представляет собой сульфоновое антибактериальное средство с противовоспалительным действием. Недавно он был одобрен для лечения акне в Австралии, но в США он одобрен для лечения розацеа. Гель дапсона 7,5% применяют один раз в день в течение 12 недель. Его следует избегать лицам с известным дефицитом глюкозо-6-фосфатдегидрогеназы. 18
Недавно он был одобрен для лечения акне в Австралии, но в США он одобрен для лечения розацеа. Гель дапсона 7,5% применяют один раз в день в течение 12 недель. Его следует избегать лицам с известным дефицитом глюкозо-6-фосфатдегидрогеназы. 18
Пероральные антибиотики, используемые при папуло-пустулезной розацеа, включают миноциклин, доксициклин, эритромицин, кларитромицин и клиндамицин. Их эффективность в субантимикробных дозах в основном обусловлена их противовоспалительными свойствами, а не прямым антимикробным механизмом. Хотя бактерии могут способствовать возникновению этой формы розацеа, доказательств этого недостаточно. 3
Доксициклин 40 мг в день обычно назначается в США в виде субантимикробной дозы. Риск резистентности при этой дозе меньше, чем при более высоких дозах. В Австралии используется 50 мг в день (диапазон 25–100 мг). Фотосенсибилизация является основным побочным эффектом, поэтому может потребоваться избегание солнца или использование солнцезащитных средств, особенно в летние месяцы. Миноциклин, вероятно, является более эффективным средством, но повышенный риск пигментации, заболеваний печени и волчаночноподобного синдрома ограничивает его длительное применение.
Миноциклин, вероятно, является более эффективным средством, но повышенный риск пигментации, заболеваний печени и волчаночноподобного синдрома ограничивает его длительное применение.
Целью пероральной терапии является улучшение состояния розацеа до такой степени, когда контроль достигается с помощью местной терапии. Продолжительность лечения варьируется от четырех недель для подавления обострений до многих месяцев для длительного подавления болезни. При более низких дозах побочные эффекты, такие как головная боль, светочувствительность, диарея и кандидоз слизистых оболочек, встречаются относительно редко. Антибиотики следует принимать во время еды. 9,10,13
Эритромицин и кларитромицин обычно используются у пациентов с непереносимостью или рефрактерностью к тетрациклинам (например, доксициклину, миноциклину). У беременных с папуло-пустулезной розацеа иногда применяют местный или пероральный эритромицин.
Пероральный изотретиноин обычно предназначен для пациентов с непереносимостью пероральной или системной терапии. Считается, что его эффект является вторичным по отношению к подавлению местного кожного иммунитета, хотя нельзя исключить изменение липидного окружения кожи. Низкие дозы изотретиноина (10 мг в день) могут быть эффективными и иметь меньше побочных эффектов. Тератогенность и побочные эффекты изотретиноина требуют рутинного клинического и лабораторного контроля на предмет безопасности. Поэтому рекомендуется обратиться к дерматологу. 9,19
Считается, что его эффект является вторичным по отношению к подавлению местного кожного иммунитета, хотя нельзя исключить изменение липидного окружения кожи. Низкие дозы изотретиноина (10 мг в день) могут быть эффективными и иметь меньше побочных эффектов. Тератогенность и побочные эффекты изотретиноина требуют рутинного клинического и лабораторного контроля на предмет безопасности. Поэтому рекомендуется обратиться к дерматологу. 9,19
Фиматозная розацеа
Пероральный изотретиноин также используется при фиматозной розацеа, как и при папуло-пустулезной розацеа.
Гипертрофированная ткань у пациентов с фиматозной розацеа может быть изменена и контурирована с помощью абляционных лазеров, включая углекислотный, или электрохирургических устройств. Лечение направлено на уменьшение объема избыточной ткани и последующую коррекцию изуродованной области. Лазеры вызывают меньше кровотечений по сравнению с традиционной хирургией. Пациенты могут быть направлены к дерматологу или пластическому хирургу для этих методов лечения. 11,17 Традиционная хирургия, включающая скальпель и петлевую электрохирургическую эксцизию, также используется для уменьшения объема и скульптурирования носа, но в этом требуется опыт, поскольку точность может быть более сложной по сравнению с лазерным лечением. 10
11,17 Традиционная хирургия, включающая скальпель и петлевую электрохирургическую эксцизию, также используется для уменьшения объема и скульптурирования носа, но в этом требуется опыт, поскольку точность может быть более сложной по сравнению с лазерным лечением. 10
Розацеа глаз
Средства для ухода за веками и искусственные слезы используются при розацеа глаз, как и пероральные тетрациклины. Капли циклоспорина предназначены для случаев средней и тяжелой степени и назначаются консультантом-офтальмологом. 7
При значительном клиническом улучшении в течение первых шести недель пациенту может потребоваться продолжение терапии не менее шести месяцев. Пациентам, получающим пероральные антибиотики в течение шести месяцев со стабильной или улучшающейся формой розацеа, следует снижать дозу в зависимости от переносимости.
Если ответ неадекватный, терапия завершается еще на шесть недель, и следует оценить соблюдение режима лечения. Рассмотрим дифференциальную диагностику на этом этапе. Если диагноз розацеа остается, можно рассмотреть альтернативные схемы приема пероральных антибиотиков или замену местного лечения. Если это не помогло, рассмотрите пероральный прием изотретиноина или лазерную/световую терапию. 5,9
Рассмотрим дифференциальную диагностику на этом этапе. Если диагноз розацеа остается, можно рассмотреть альтернативные схемы приема пероральных антибиотиков или замену местного лечения. Если это не помогло, рассмотрите пероральный прием изотретиноина или лазерную/световую терапию. 5,9
Заключение
Розацеа может быть сложным заболеванием для лечения. Адаптация терапии к типу розацеа является важной частью лечения.
Информация о возможных триггерах гиперемии может позволить пациенту решить, какие из них важны для него. Одной из целей должно быть сокращение лечения от перорального до местного, когда это возможно, консультирование по физиотерапии, включая лазерное лечение, если это уместно, и умение объяснить как физическое, так и медикаментозное лечение розацеа. Следует рассмотреть вопрос о глазной розацеа, чтобы убедиться, что здоровье глаз поддерживается там, где это возможно. Для пациентов с тяжелым заболеванием или с рефрактерной кожной или глазной розацеа может потребоваться направление к специалисту.
Конфликт интересов: не объявлено
Каталожные номера
- Два утра, Ву В, Галло Р.Л., Хата Т.Р. Розацеа: часть I. Введение, классификация, гистология, патогенез и факторы риска. J Am Acad Dermatol 2015; 72: 749-58.
- Holmes AD, Steinhoff M. Интегративные концепции патофизиологии розацеа, клинических проявлений и новых методов лечения. Эксперт Дерматол 2017;26:659-67.
- Whitfeld M, Gunasingam N, Leow LJ, Shirato K, Preda V. Staphylococcus epidermidis: возможная роль в пустулах розацеа. J Am Acad Dermatol 2011; 64:49-52.
- Аддор ФА. Кожный барьер при розацеа. Бюстгальтеры Дерматол 2016; 91: 59-63.
- Steinhoff M, Schmelz M, Schauber J. Эритема лица при розацеа — этиология, различные патофизиологии и варианты лечения. Acta Derm Venereol 2016;96:579-86.
- Webster G, Schaller M. Глазная розацеа: дерматологическая перспектива. J Am Acad Dermatol 2013; 69(Приложение 1): S42-3.

- Fallen RS, Gooderham M. Rosacea: обновленная информация о лечении и новых методах лечения. Письмо по терапии кожи 2012; 17:1-4.
- Два утра, Ву В, Галло Р.Л., Хата Т.Р. Розацеа: часть II. Местная и системная терапия в лечении розацеа. J Am Acad Dermatol 2015;72:761-70.
- Del Rosso JQ, Thiboutot D, Gallo R, Webster G, Tanghetti E, Eichenfield LF и др.; Американское общество акне и розацеа. Согласованные рекомендации Американского общества акне и розацеа по лечению розацеа, часть 5: руководство по лечению розацеа. Кутис 2014; 93:134-8.
- Lanoue J, Goldenberg G. Терапия для улучшения косметических симптомов розацеа. Кутис 2015;96:19-26.
- Садегиан А., Роухана Х., Освальд-Штумпф Б., Бох Е. Этиология и лечение гиперемии кожи: незлокачественные причины. J Am Acad Dermatol 2017; 77: 391-402.
- ван Зуурен Э.Дж., Федорович З., Картер Б., ван дер Линден М.М., Чарланд Л. Вмешательства при розацеа.
 Кокрановская система базы данных, ред. 2015: CD003262.
Кокрановская система базы данных, ред. 2015: CD003262. - Del Rosso JQ, Thiboutot D, Gallo R, Webster G, Tanghetti E, Eichenfield L, et al. Согласованные рекомендации Американского общества акне и розацеа по лечению розацеа, часть 1: отчет о состоянии болезни, общие меры и дополнительный уход за кожей. Кутис 2013; 92: 234-40.
- Taieb A, Khemis A, Ruzicka T, Bara\u0144ska-Rybak W, Berth Jones J, Schauber J, et al.; Исследовательская группа фазы III ивермектина. Поддержание ремиссии после успешного лечения папуло-пустулезной розацеа 1% кремом ивермектина по сравнению с 0,75% кремом метронидазола: 36-недельное продление рандомизированного исследования ATTRACT. J Eur Acad Dermatol Venereol 2016;30:829-36.
- Чанг Б.П., Куриан А., Баранкин Б. Розацеа: последние сведения о медикаментозном лечении. Skin Therapy Lett 2014;19:1-4.
- Tanghetti E, Del Rosso JQ, Thiboutot D, Gallo R, Webster G, Eichenfield LF и др.; Американское общество акне и розацеа.


 12.0.5 Как действуют противорозацеа препараты?
12.0.5 Как действуют противорозацеа препараты?


 Его действие направлено на снижение воспалительных процессов и борьбу с кожными инфекциями.
Его действие направлено на снижение воспалительных процессов и борьбу с кожными инфекциями.


 2011; 138, Suppl 3: S219–222.
2011; 138, Suppl 3: S219–222.

 Кокрановская система базы данных, ред. 2015: CD003262.
Кокрановская система базы данных, ред. 2015: CD003262. 