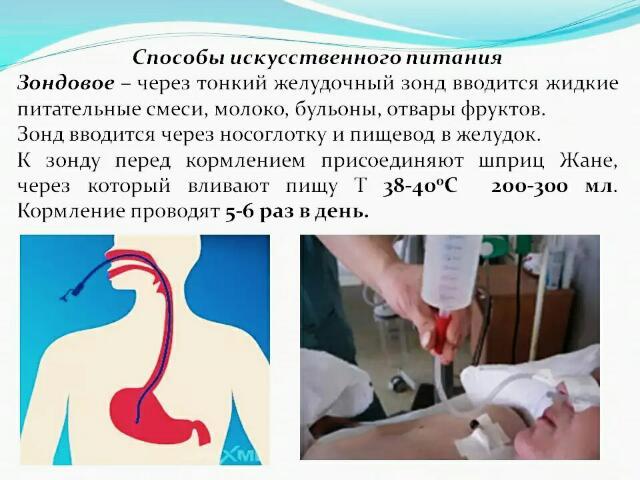
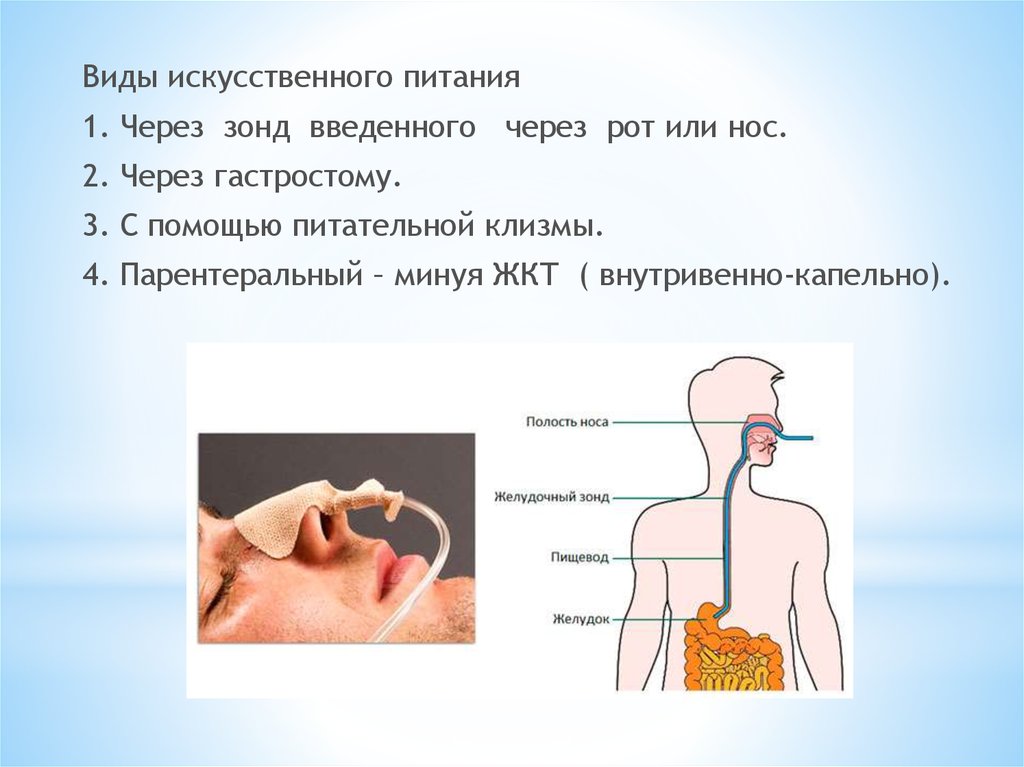
Что такое зондовое питание. Кому и когда оно назначается. Какие бывают виды зондов и смесей для энтерального питания. Как правильно осуществлять кормление через зонд. Каковы преимущества и риски данного метода нутритивной поддержки.
Что такое зондовое питание
Зондовое (энтеральное) питание — это способ введения жидкой питательной смеси непосредственно в желудочно-кишечный тракт через специальный зонд. Данный метод используется, когда пациент не может самостоятельно принимать пищу через рот или получает недостаточное количество питательных веществ обычным способом.
Основные преимущества зондового питания:
- Позволяет обеспечить организм необходимыми питательными веществами
- Помогает поддерживать нормальный вес и предотвращать истощение
- Ускоряет процесс выздоровления и реабилитации
- Снижает риск осложнений, связанных с недостаточным питанием
Кому назначают зондовое питание
Энтеральное питание может быть назначено пациентам в следующих случаях:

- Нарушения глотания (после инсульта, при неврологических заболеваниях)
- Травмы и опухоли головы, шеи, пищевода
- Тяжелые заболевания ЖКТ (панкреатит, язвенная болезнь)
- Состояния, требующие повышенного поступления питательных веществ (ожоги, сепсис)
- Анорексия и другие расстройства пищевого поведения
- Коматозные состояния
Виды зондов для энтерального питания
Существует несколько основных типов зондов, используемых для введения питательных смесей:
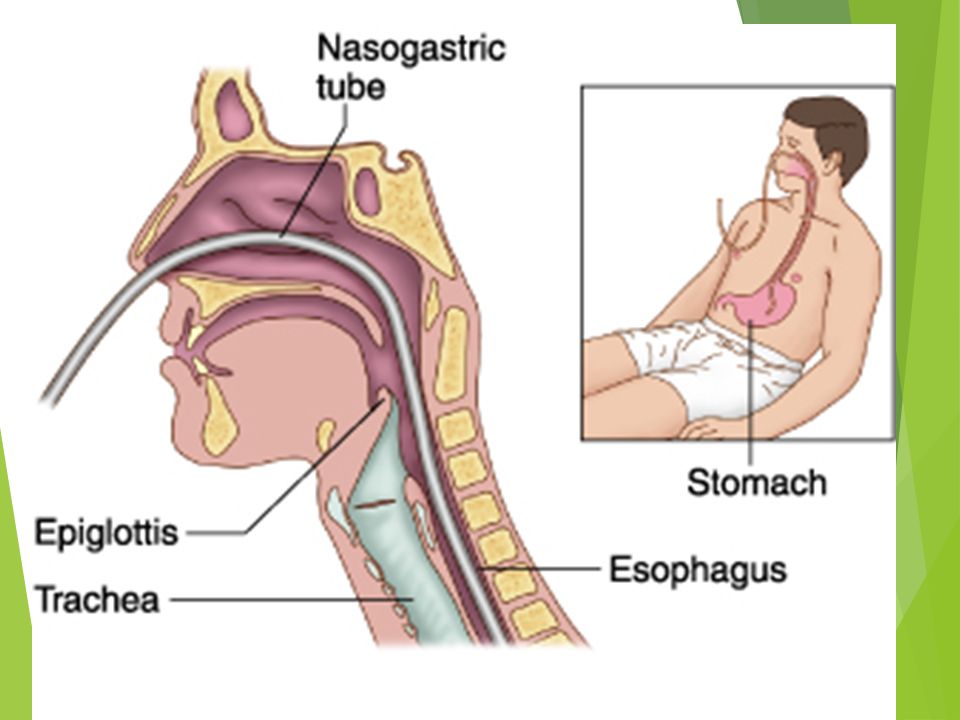
Назогастральный зонд
Тонкая гибкая трубка, которая вводится через нос и проходит по пищеводу в желудок. Используется при кратковременном зондовом питании (до 4-6 недель).
Назоеюнальный зонд
Похож на назогастральный, но проводится дальше — в тонкий кишечник. Применяется, если есть риск аспирации или проблемы с желудком.
Гастростома (PEG-зонд)
Трубка, вводимая непосредственно в желудок через переднюю брюшную стенку. Устанавливается хирургическим путем для длительного питания (более 4-6 недель).
Еюностома
Зонд, устанавливаемый хирургическим путем непосредственно в тонкую кишку. Используется при невозможности питания через желудок.
Питательные смеси для зондового питания
Для энтерального питания применяются специальные жидкие смеси, сбалансированные по составу питательных веществ. Основные виды смесей:
- Полимерные — содержат цельные белки, жиры и углеводы
- Полуэлементные — с частично гидролизованными белками
- Элементные — содержат аминокислоты, простые сахара и среднецепочечные триглицериды
- Специализированные — для пациентов с особыми потребностями (диабет, почечная недостаточность и т.д.)
Техника проведения зондового питания
Правильная техника введения питательной смеси через зонд включает следующие этапы:
- Тщательная обработка рук
- Проверка положения зонда
- Промывание зонда водой
- Подготовка необходимого количества смеси комнатной температуры
- Медленное введение смеси через шприц или капельницу
- Промывание зонда водой после кормления
Скорость и объем введения смеси определяются индивидуально. Необходимо следить за переносимостью питания и возможными осложнениями.
Преимущества и недостатки зондового питания
Преимущества:
- Обеспечивает адекватное поступление питательных веществ
- Позволяет точно контролировать состав и количество питания
- Снижает риск аспирации по сравнению с кормлением через рот
- Уменьшает нагрузку на ЖКТ по сравнению с парентеральным питанием
Недостатки и риски:
- Дискомфорт от наличия зонда
- Риск инфекционных осложнений
- Возможность механических повреждений при установке зонда
- Нарушения пищеварения (диарея, запор)
- Метаболические нарушения при неправильном подборе смеси
Особенности зондового питания при реабилитации
При проведении реабилитационных мероприятий зондовое питание имеет ряд важных преимуществ:

- Обеспечивает достаточное поступление белка и калорий для восстановления мышечной массы
- Позволяет точно контролировать нутритивный статус пациента
- Снижает риск аспирации при нарушениях глотания
- Дает возможность введения необходимых лекарственных препаратов
- Облегчает проведение лечебной физкультуры и других процедур
При этом важно учитывать индивидуальные особенности пациента и постепенно расширять рацион по мере улучшения состояния.
Заключение
Зондовое питание является эффективным методом нутритивной поддержки при различных заболеваниях и состояниях. Оно позволяет обеспечить организм необходимыми питательными веществами даже при невозможности обычного приема пищи. При правильном применении энтеральное питание значительно улучшает результаты лечения и реабилитации пациентов.
Нутритивная поддержка у пациентов с COVID-19
Клинические тяжёлые пациенты COVID 19 характеризуются нарушением питания. Обеспечение питания жизненно необходимо, особенно при осложнении инфекциями и органной недостаточностью. Сепсис — одно из терапевтических состояний, при котором нутритивная поддержка приводит к снижению времени нахождения пациентов в ОРИТ и летальности. Учитывая, что среднестатистическая продолжительность ИВЛ у пациентов с COVID 19 составляет примерно 14 дней, эти пациенты находятся в зоне риска гипотрофии.
Предпочтительнее использовать питание через зонд вместо парентерального питания на этапе пика заболевания (первые 5–7 дней). В связи с нежелательной перегрузкой пациентов жидкостью, объёмы парентерального питания или питания через зонд необходимо регулировать и, в случае необходимости, уменьшать.
Противопоказания включают в себя:
а) нестабильную гемодинамику, несмотря на введение жидкостей и вазопрессоров;
б) неконтролируемые гипоксемию, гиперкапнию, ацидоз;
г) кишечную ишемию с или без непроходимости;
д) механический илеит;
е) смещение органов брюшной полости;
ж) остаточное содержимое желудка более 500 мл за 6 часов.

Энтеральное питание должно начинаться как можно раньше (в течение 24–48 ч с момента госпитализации в ОРИТ), после достижения удовлетворительного уровня гемодинамики и в случае отсутствия неконтролируемых гипоксии и гиперкапнии. Стабильная гипоксия и легкая гиперкапния не являются противопоказаниями для начала энтерального питания. Питательный назогастральный зонд должен быть установлен пациенту сразу. Учитывая необходимость введения фармакологических препаратов, предпочтительнее использования зонда с высоким калибром — 14 Fr. Энтеральное питание должно начинаться со стандартной полимерной смеси, подаваемой на низкой скорости (10–20 мл в час), с добавлением (предпочтительно в ночные часы, учитывая фотосенсибилизацию отдельных веществ) микронутриентов, начиная с первого дня, в первую очередь тиамин (100–300 мг/день), мультивитаминный комплекс (1 ампула в день), различные микроэлементы (1 ампула в день). Объем энтеральной смеси наращивают до достижения 1500 мл в день. Постепенно увеличивают скорость подачи смеси в зависимости от переносимости, до достижения 20-25 ккал в день.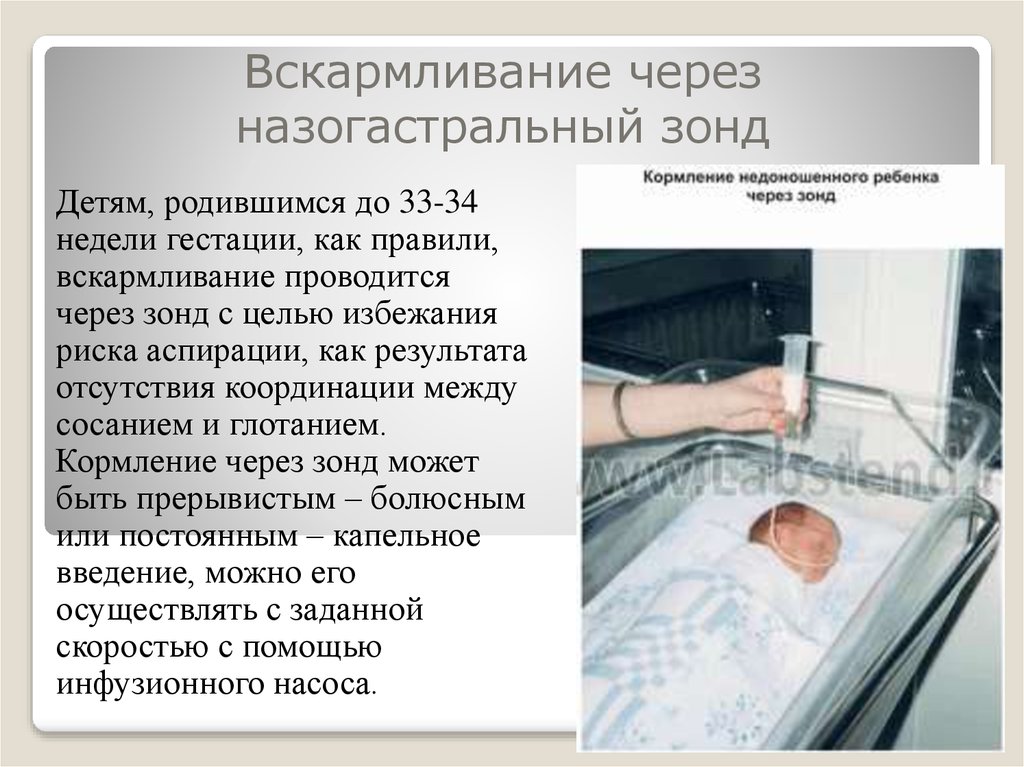
Оптимальное количество белков и калорий в начале заболевания (первые 5–7 дней) неизвестно. На этом этапе противопоказано повышенное соотношение калорий и протеинов из-за риска перегрузки пациента и метаболических изменений, такие как гипергликемия, а вот гипокалорийное ЭП для поддержания трофики или поддерживающая может пойти на пользу. Необходимо также учитывать энергетическую ценность непитательных средств, чтобы избежать перенасыщения. Когда острая фаза заболевания миновала, при отсутствии прямой калориметрии, следует подавать 25230 ккал на кг в день и 1,5 г/кг белков в день. Этот диапазон может быть изменен в зависимости от гликемии и азотемии.
Положение лицом вниз (прон-позиция) не является противопоказанием к ЭП. Не было выявлено никаких весомых клинических отличий в объеме остаточного желудочного содержимого при нахождении пациента лицом вниз относительно положения на спине. Протокол варьирования объёма остаточного содержимого желудка позволяет обеспечить безопасное и эффективное ЭП даже у пациентов, лежащих на животе в течении длительного времени. В случае повышения остаточного желудочного содержимого более 500 мл в течение 6 часов, рекомендуется как можно раньше ввести прокинетики. Используемые прокинетики: эритромицин в/в, препарат выбора (100–250 мг 3 р в день в течение 2–4 дней) или метоклопрамид (10 мг в/в 3 р в день) или их смесь. Важно: эффективность данных веществ снижается на треть после 72ч, поэтому их введение не должно превышать трех дней. В случае, если сохраняется большое количество остаточного содержимого в желудке после 48/72 часов, стоит применить пост-пилорическое питание. Если это невозможно, то стоит перейти на парентеральное питание с пониженным содержанием калорий и белков во избежание перенасыщения пациента.
Протокол варьирования объёма остаточного содержимого желудка позволяет обеспечить безопасное и эффективное ЭП даже у пациентов, лежащих на животе в течении длительного времени. В случае повышения остаточного желудочного содержимого более 500 мл в течение 6 часов, рекомендуется как можно раньше ввести прокинетики. Используемые прокинетики: эритромицин в/в, препарат выбора (100–250 мг 3 р в день в течение 2–4 дней) или метоклопрамид (10 мг в/в 3 р в день) или их смесь. Важно: эффективность данных веществ снижается на треть после 72ч, поэтому их введение не должно превышать трех дней. В случае, если сохраняется большое количество остаточного содержимого в желудке после 48/72 часов, стоит применить пост-пилорическое питание. Если это невозможно, то стоит перейти на парентеральное питание с пониженным содержанием калорий и белков во избежание перенасыщения пациента.
Применение парентерального питания в качестве основного или добавки к энтеральному питанию предусмотрено, когда нет возможности доставить достаточное количество питательных веществ только при помощи ЭП, вследствие непереносимости или при наличии противопоказаний, начиная с 5–7 дня госпитализации. Несмотря на то, что парентеральное питание принято считать причиной худших результатов, последние исследования показали, что истинная причина осложнений — это превышение калорийности (перенасыщение), а не то, как калории попали в организм. Парентеральное питание должно продолжаться в качестве дополнения к энтеральному или для его замещения до тех пор, пока потребности организма не будут удовлетворяться только энтеральным питанием.
Несмотря на то, что парентеральное питание принято считать причиной худших результатов, последние исследования показали, что истинная причина осложнений — это превышение калорийности (перенасыщение), а не то, как калории попали в организм. Парентеральное питание должно продолжаться в качестве дополнения к энтеральному или для его замещения до тех пор, пока потребности организма не будут удовлетворяться только энтеральным питанием.
Что такое энтеральное питание и кому его назначают
22 января 2021 Ликбез Здоровье
Это спасение для тех, кто не может есть сам из-за болезни.
Что такое энтеральное питание и каким оно бывает
Энтеральное питание — это способ получения пищи через зонд. Такой метод используют при некоторых тяжёлых болезнях, когда человек не может самостоятельно есть или сильно истощён. Несмотря на сложности, еда попадает в желудок и проходит все этапы переваривания. Не стоит путать этот способ питания с парентеральным, где смесь необходимых веществ вводят сразу в кровь через вену.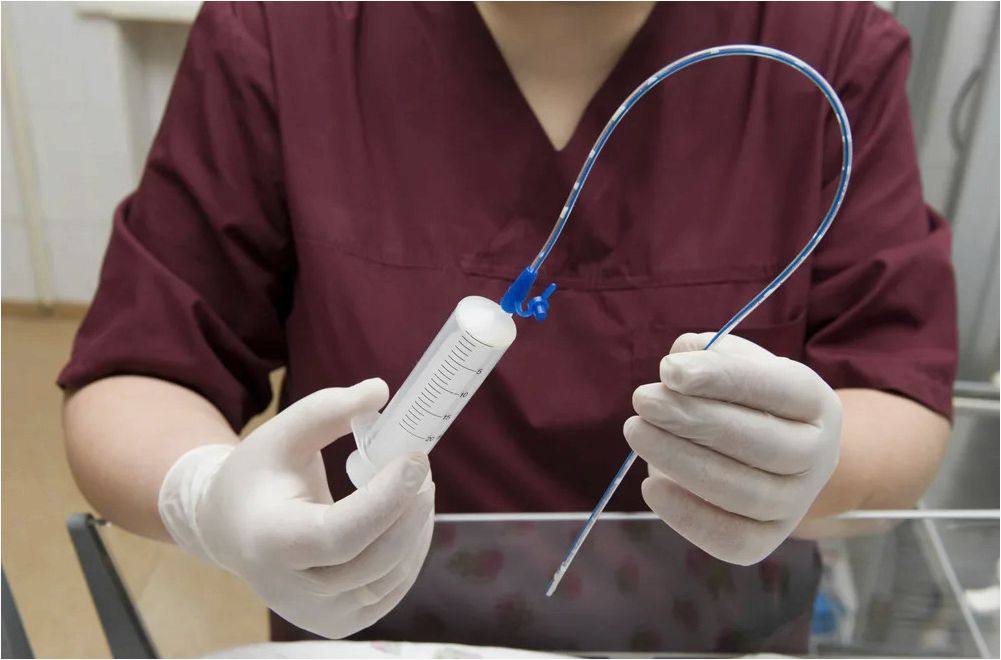
В западной медицине выделяют два вида энтерального питания:
- с помощью зонда — эластичную трубку вводят через рот или нос, она достигает желудка или тонкого кишечника;
- через стому — на передней брюшной стенке делают небольшой разрез, чтобы вставить трубку напрямую в желудок.
В России к энтеральному питанию относят ещё и сипинг. Это когда человек сам пьёт смесь через трубочку.
В статье мы будем придерживаться международной классификации.
Кому назначают энтеральное питание
На кормление через зонд переводят любых пациентов, от новорождённых до пожилых людей. Его применяют, если человек не может сам жевать, глотать или полностью потерял аппетит. Главное, чтобы желудок был способен переваривать еду.
Энтеральное питание могут назначить при таких заболеваниях:
- перенесённый инсульт;
- патологии, которые приводят к параличу;
- опухоли головы или шеи, затрудняющие глотание;
- болезни, при которых нарушается всасывание веществ: хронический панкреатит, энтерит, язва желудка;
- нервная анорексия и другие психические отклонения, при которых человек отказывается есть;
- болезни с тяжёлым нарушением обмена веществ: сахарный диабет, печёночная или почечная недостаточность.

Какие бывают смеси для энтерального питания
Врачи используют огромное количество питательных смесей, которые различаются по составу. А он зависит от болезни, из‑за которой понадобилось энтеральное питание. Бывают следующие виды смесей:
- Мономерные (глюкозно‑солевые). Такие питательные растворы готовят в аптеке под заказ. Их применяют, когда нужно поддержать баланс электролитов в организме или для восстановления функции тонкой кишки.
- Элементные. Это химически точные смеси, которые используют при нарушениях обмена определённых элементов.
- Полуэлементные. В состав включают пептиды и аминокислоты, которые частично расщеплены и легче перевариваются.
- Стандартные полимерные. Из выпускают в жидком и сухом виде. В их составе все необходимые вещества: белки, жиры, углеводы, аминокислоты, витамины и микроэлементы.
- Модульные. Это концентрат одного или нескольких типов самых необходимых питательных веществ.
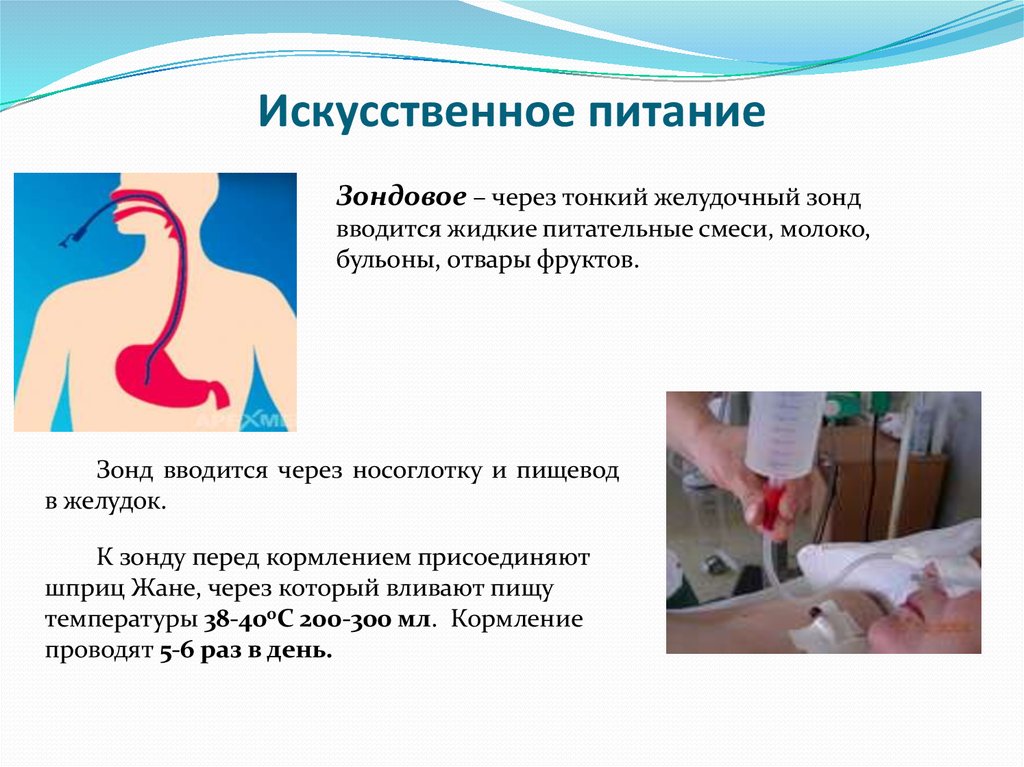
Как правильно кормить через зонд
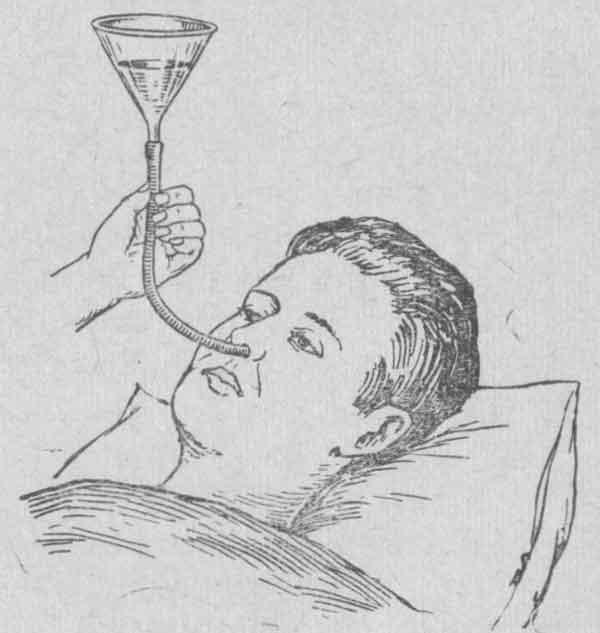
Кормление через зонд проводят двумя способами: болюсным и помповым. В первом случае на штатив подвешивают пакет со смесью и она медленно течёт в трубку. Во втором — раствор вводят шприцем. Но вне зависимости от метода энтерального питания к нему нужно правильно подготовиться. Для этого:
В первом случае на штатив подвешивают пакет со смесью и она медленно течёт в трубку. Во втором — раствор вводят шприцем. Но вне зависимости от метода энтерального питания к нему нужно правильно подготовиться. Для этого:
- Тщательно вымойте руки. Нельзя, чтобы в желудок ослабленного болезнью человеку попали микробы.
- Промойте зонд тёплой водой. Это поможет избежать засорения.
- Приготовьте тёплую смесь. Если это порошок, его растворяют по инструкции на упаковке или рекомендации врача. Жидкую смесь нужно только подогреть.
Нельзя использовать смесь, приготовленную более 4 часов назад. Это может вызвать расстройство желудка.
Когда всё готово, нужно присоединить к зонду шприц или пакет с раствором для болюсного введения. Сколько требуется смеси на один приём, врач рассчитает индивидуально.
Энтеральное питание не должно вызывать спазмы дыхательных путей или кашель. Если появились эти симптомы, срочно прекратите кормление и вызовите скорую помощь.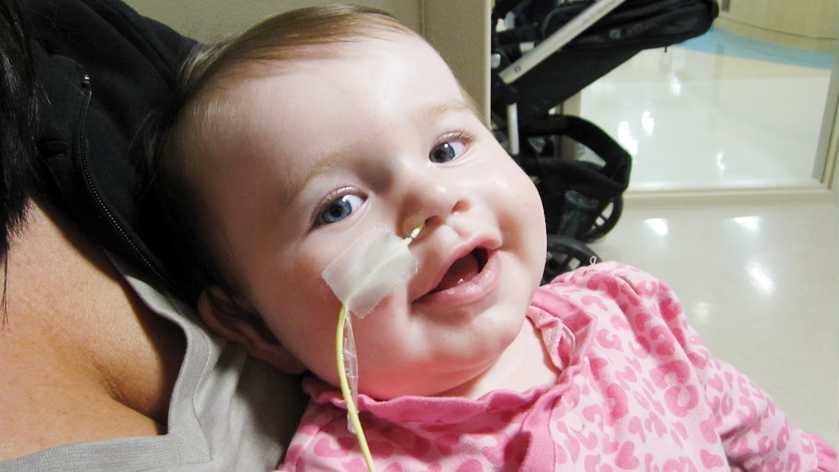
Как долго нужно питаться через зонд
Сколько времени человек будет на энтеральном питании, зависит от его состояния и основной патологии. Например, после перенесённого инсульта может понадобиться 2–3 недели, а иногда больше.
Если болезнь очень тяжёлая и человек из‑за неё не может глотать, энтеральное питание назначают на несколько месяцев или лет. Порой это становится пожизненным способом приёма пищи.
Читайте также 💉💊🛏
- Как распознать панкреатит и чем его лечить
- Почему печёночная недостаточность так опасна и как её распознать
- 8 простых правил профилактики инсульта
- 30 симптомов расстройства пищевого поведения
- Как не заработать язву желудка и чем её лечить, если это произошло
Зондовое и внутривенное (ВВ) питание
Если вы не можете есть или пить через рот, зондовое питание и внутривенное (ВВ) питание могут помочь вашему организму получить необходимые ему питательные вещества во время и после лечения рака. Кормление через зонд и внутривенное питание могут помочь вам сохранить или набрать вес, а также сохранить силу вашего тела, предотвращая разрушение мышц.
Кормление через зонд и внутривенное питание могут помочь вам сохранить или набрать вес, а также сохранить силу вашего тела, предотвращая разрушение мышц.
Зондовое и внутривенное питание можно использовать, если вы:
- не можете правильно усваивать питательные вещества или нуждаетесь в дополнительном питании, таком как большее количество белка и калорий
- не получают достаточного количества питательных веществ из пищи
- имеют проблемы с глотанием
- нельзя есть и пить во время или после лечения рака
- очень сильно болит рот или горло
Кормление через зонд — это способ подачи питания непосредственно в желудок или тонкую кишку. Некоторые люди с зондовым питанием продолжают принимать пищу и пить жидкости через рот. Вы также можете получать лекарства через зонд для кормления.
Зондовое питание предпочтительнее внутривенного, поскольку оно использует желудочно-кишечный тракт (ЖКТ) и с меньшей вероятностью приведет к инфекции. Вас можно кормить через зонд в желудок или тонкую кишку, только если ваш желудочно-кишечный тракт работает хорошо.
Вас можно кормить через зонд в желудок или тонкую кишку, только если ваш желудочно-кишечный тракт работает хорошо.
Зондовое питание также называют энтеральным питанием.
Существуют различные типы зондов для кормления. Используемый будет зависеть от:
- как долго вам понадобится трубка для кормления
- ваше общее состояние здоровья
- ваш риск случайного всасывания или вдыхания пищи или жидкости в легкие (так называемая аспирация)
- место в вашем желудочно-кишечном тракте, где можно безопасно давать пищу
Назогастральный, назодуоденальный и назоеюнальный зонды для кормления — длинные, тонкие, гибкие трубки, которые вставляются в ноздрю. Они спускаются по горлу в желудок (назогастральные), в первую часть тонкой кишки (назодуоденальные) или во вторую часть тонкой кишки (назоеюнальные). Вам не потребуется операция, чтобы установить эти питательные трубки на место. Как только назогастральный, назодуоденальный или назоеюнальный зонд находится в правильном положении, его прикрепляют скотчем к носу или щеке, чтобы он оставался на месте.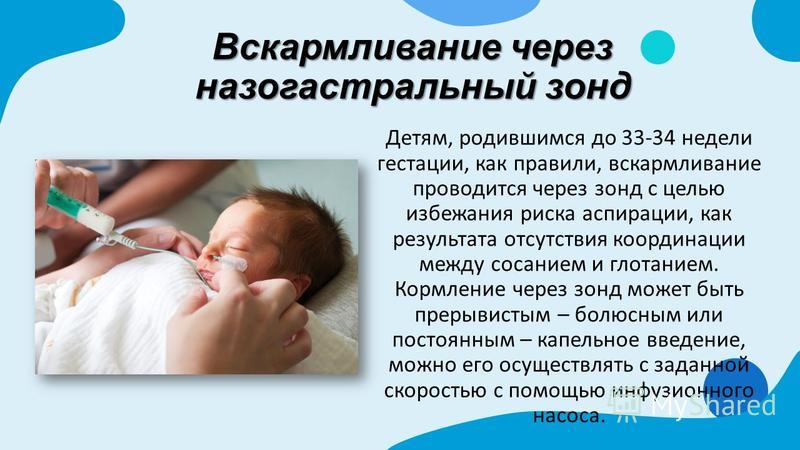 Размещение трубки будет проверено с помощью рентгена перед первым кормлением. Назогастральный, назодуоденальный и назоеюнальный зонды для кормления обычно используются, если вам требуется пищевая поддержка в течение менее 4–6 недель
Размещение трубки будет проверено с помощью рентгена перед первым кормлением. Назогастральный, назодуоденальный и назоеюнальный зонды для кормления обычно используются, если вам требуется пищевая поддержка в течение менее 4–6 недель
Чрескожная эндоскопическая гастростомия (ЧЭГ) и чрескожная эндоскопическая еюностомия (ЧЭГ) трубок вводятся через кожу непосредственно в желудок (ЧЭГ) или в тонкую кишку (ЧЭГ). Через нос не проходят. Вам потребуется хирургическое вмешательство, чтобы сделать отверстие (стому) в брюшной стенке, где трубка для питания входит в тело. Питательная трубка удерживается на месте с помощью шва или небольшого надутого баллона вокруг трубки прямо под кожей. Эндоскоп вводится через рот, вниз по горлу и в желудок или тонкую кишку, чтобы помочь направить трубку на место.
Зонды PEG и PEJ обычно вставляются во время очередной плановой операции. Они также могут быть установлены перед лечением, если маловероятно, что вы получите необходимое питание и жидкости (например, если у вас рак головы и шеи).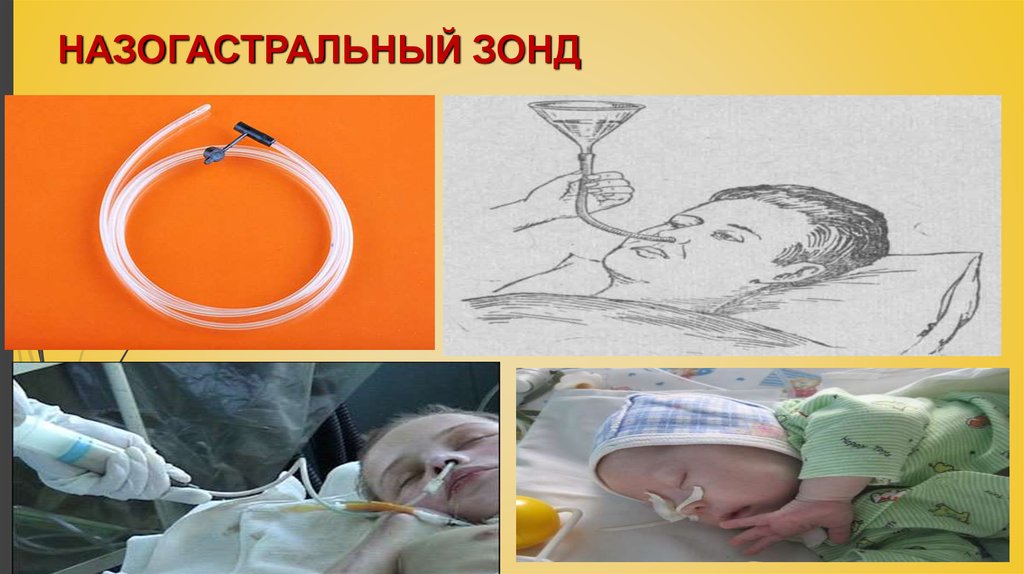
Зонды PEG и PEJ используются, если вы:
- нуждаетесь в нутритивной поддержке в течение длительного времени (более 4–6 недель)
- нельзя проводить трубку через рот или горло
- частая рвота
Существуют различные типы графиков кормления:
Прерывистое кормление через зонд в течение коротких периодов времени несколько раз в течение дня, часто в обычное время приема пищи. Этот график кормления обычно используется для питания через зонд в желудок. Его также можно назвать кормлением через болюсную трубку.
Непрерывное питание через зонд осуществляется с постоянной скоростью обычно в течение 24 часов.
Циклическая подача через трубку является альтернативой непрерывной подаче через трубку. Он дается более быстрыми темпами в течение более короткого периода времени. Его дают в одно и то же время каждый день в течение одного и того же времени. Циклическое кормление также можно назвать ночным кормлением, когда кормление через зонд осуществляется в ночное время (например, в течение 8–12 часов ночью, когда вы отдыхаете или спите).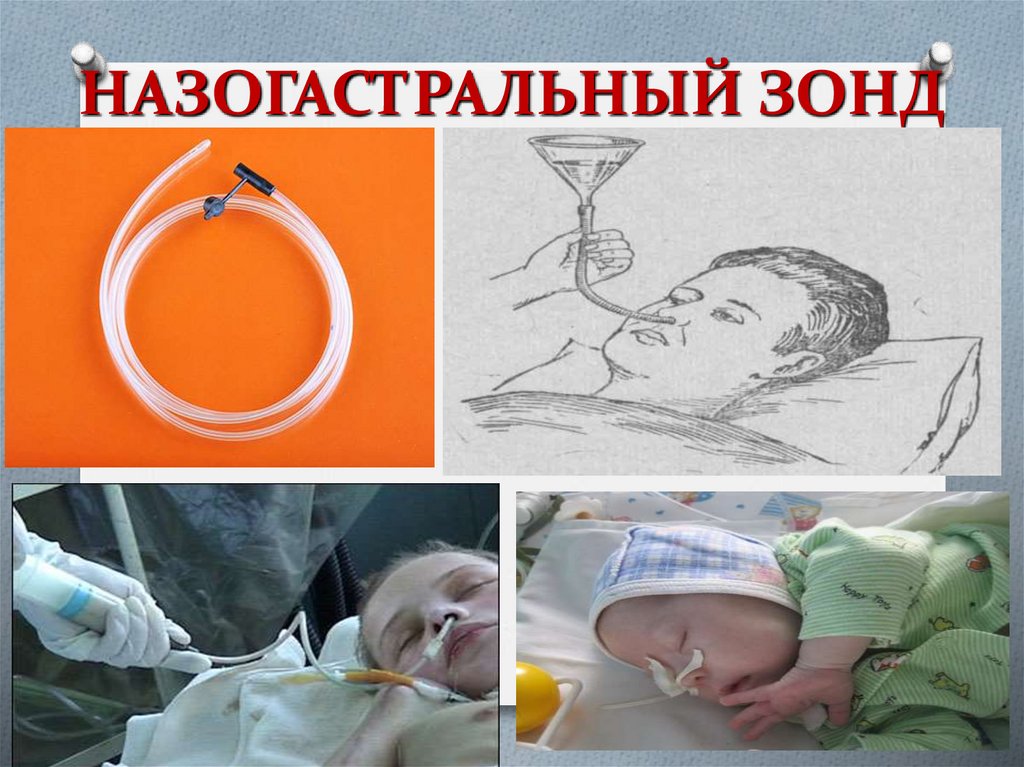 Этот график кормления обычно используется для питания через зонд в тонкую кишку.
Этот график кормления обычно используется для питания через зонд в тонкую кишку.
- Циклическое кормление через зонд полезно для людей, привыкающих к приему пищи через рот.
- Его можно использовать вместе с приемом пищи через рот, если вы не можете съесть достаточно.
- Это удобно, если вы не можете кормить через зонд в течение дня (например, из-за вашего графика лечения).
Если вы все еще в состоянии принимать пищу, вы можете принимать пищу через рот по любому графику.
Если вы не можете проглотить лекарство, некоторые лекарства можно растолочь и ввести через зонд для кормления. Ваша медицинская бригада будет работать с вами, чтобы убедиться, что вы получаете свои лекарства безопасным способом.
Питательная трубка и кожа вокруг нее требуют особого ухода. Перед выпиской из больницы медсестра покажет вам, как это сделать. Они покажут вам, как кормить и промывать трубку водой. Кожу вокруг трубки необходимо очистить.
Ваша медицинская бригада, включая зарегистрированного диетолога, поможет снизить риски кормления через зонд и справиться с побочными эффектами.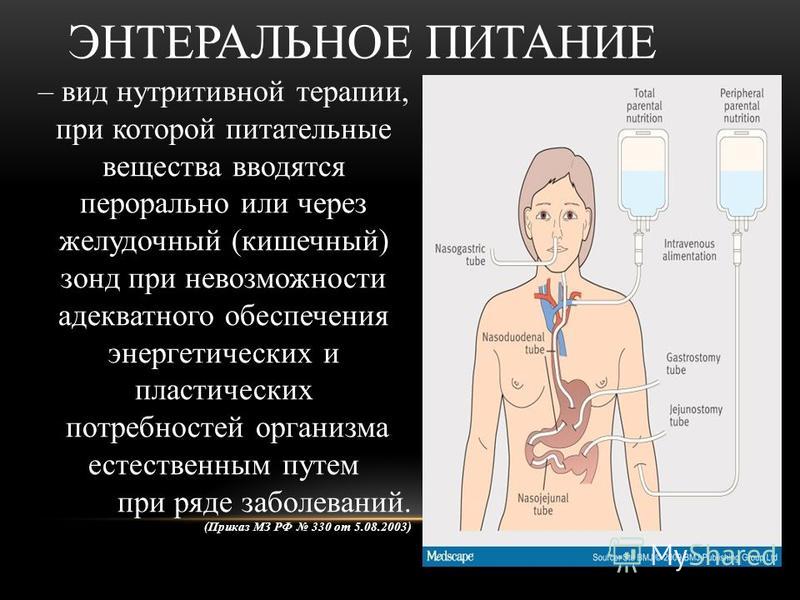
Побочные эффекты и риски зондового питания включают:
- аспирацию
- пища из желудка возвращается в зонд для кормления (так называемая регургитация)
- тошнота и рвота
- газы, вздутие живота или спазмы
- обезвоживание
- запор
- сухость во рту
- забитая трубка для кормления
- трубка для кормления, которая выпадает или перемещается
- кожная инфекция или раздражение в месте введения трубки в тело
- кровотечение
- диарея
- утечка жидкости вокруг трубки
- демпинг-синдром
Внутривенное (IV) питание обеспечивает поступление жидкостей и питательных веществ непосредственно в кровь через катетер, вставленный в вену. Внутривенное питание не использует желудок или кишечник для переваривания пищи. Внутривенное питание используется, если:
- ваш желудочно-кишечный тракт плохо работает
- ваш кишечник нуждается в отдыхе (пища не может попасть в желудочно-кишечный тракт)
- по какой-то причине вас нельзя кормить через зонд
Внутривенное питание также называют парентеральным питанием.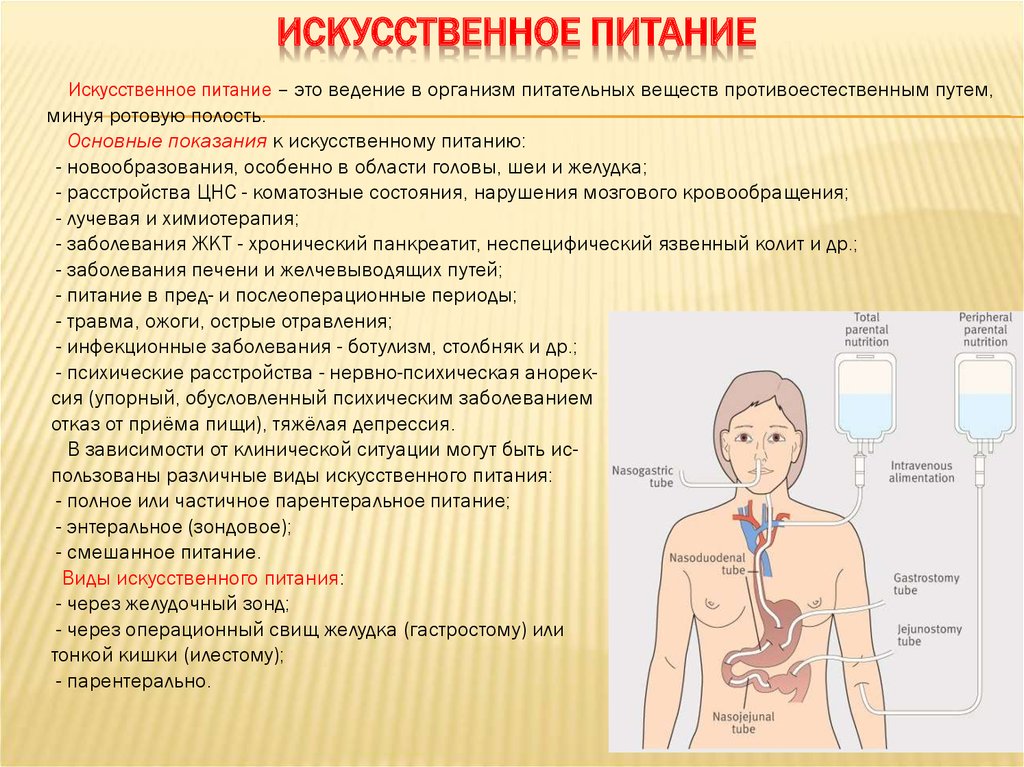
Внутривенное питание обеспечивает:
- углеводы (глюкозу и декстрозу)
- белок (аминокислоты)
- жиры (липиды)
- витамины (А, В, С, D и Е) и минералы (цинк, медь, хром, марганец, йодид и селен)
- электролиты (кальций, магний, фосфор, натрий, калий, ацетат и хлорид)
- витамин К, если вы не принимаете антикоагулянты
- жидкости
В/в питание готовится фармацевтом. Диетолог тесно сотрудничает с фармацевтом, чтобы убедиться, что раствор для внутривенного введения соответствует вашим конкретным потребностям в питании. Анализы крови проводятся для проверки уровня калия, сахара, натрия и других веществ в крови. Тесты помогают определить, сколько каждого питательного вещества необходимо для приготовления правильного раствора для внутривенного питания.
Катетер можно вводить в вену на груди или на руке. Маршрут зависит от того, потребуется ли вам внутривенное питание в течение длительного или короткого времени.
Полное парентеральное питание (ППП) — это когда центральный венозный катетер (в частности, периферически вставленный центральный катетер или линия PICC) помещается хирургом под кожу в крупную вену грудной клетки. TPN используется, когда вам потребуется внутривенное питание дольше недели.
Периферийное парентеральное питание (ППП) — катетер вводят в вену на руке. Вам не нужно хирургическое вмешательство, чтобы сделать это. PPN используется, когда вам потребуется внутривенное питание менее чем на неделю, и у вас еще нет центрального венозного катетера.
Внутривенное питание обычно начинают в больнице в виде непрерывной инфузии в течение 24 часов. Вас взвешивают каждое утро примерно в одно и то же время, чтобы контролировать баланс жидкости. Кровь берут каждый день, чтобы измерить уровень электролитов и посмотреть, насколько хорошо работают ваша печень и почки. Это помогает медицинскому персоналу решить, соответствует ли решение для внутривенного питания вашим потребностям в питании.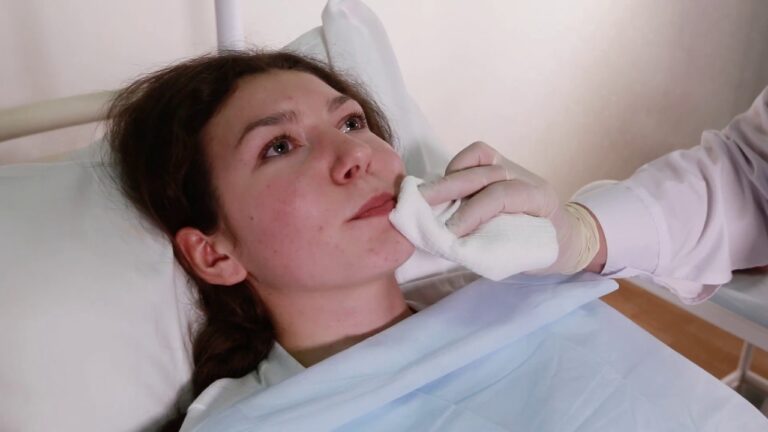 Как только ваше тело справится с внутривенным питанием, его можно будет делать дома в течение 10–14 часов в день. Ваша медицинская бригада даст вам инструкции о том, как давать внутривенное питание в домашних условиях.
Как только ваше тело справится с внутривенным питанием, его можно будет делать дома в течение 10–14 часов в день. Ваша медицинская бригада даст вам инструкции о том, как давать внутривенное питание в домашних условиях.
Ваша медицинская бригада, включая зарегистрированного диетолога, поможет снизить риски, связанные с внутривенным питанием, и справиться с побочными эффектами.
Побочные эффекты и риски внутривенного питания включают:
- инфекции
- низкий уровень сахара в крови (гипогликемия)
- высокий уровень сахара в крови (гипергликемия)
- перегрузка жидкости
- кровотечение
- трубка для внутривенных вливаний, которая выходит или перемещается
- сгустки крови
- воздушная эмболия
- скопление воздуха в пространстве между легким и грудной стенкой (называемое пневмотораксом)
- В/в заболевание печени или печеночная недостаточность, вызванные питанием
- ослабление клеток желудочно-кишечного тракта (так называемая желудочно-кишечная атрофия)
Кортни Маккей, RD
Даррен Агопсович, RD
Даводу СТ.
 Справочник Medscape: управление питанием в условиях реабилитации . 2018: https://emedicine.medscape.com/article/318180-overview. Понедельник, 29 апреля 2019 г.
Справочник Medscape: управление питанием в условиях реабилитации . 2018: https://emedicine.medscape.com/article/318180-overview. Понедельник, 29 апреля 2019 г.Исследование рака Великобритании. Типы зондового питания . 2020: https://www.cancerresearchuk.org/about-cancer/coping/physically/diet-problems/managing/drip-or-tube-feeding/types. Вторник, 15 декабря 2020 г.
Американское общество парентерального и энтерального питания. Надлежащая дозировка для парентерального питания: рекомендации ASPEN . 2020 г.: https://www.nutritioncare.org/uploadedFiles/Documents/Guidelines_and_Clinical_Resources/PN%20Dosing%201-Sheet-Nov%202020-FINAL.pdf. Вторник, 15 декабря 2020 г.
Национальный институт рака.
 Питание при лечении рака (PDQ) Версия для пациентов . Bethesda, MD: Национальный институт рака; 2018 г.: https://www.cancer.gov/about-cancer/treatment/side-effects/appetite-loss/nutrition-pdq. Пятница, 03 мая 2019 г.
Питание при лечении рака (PDQ) Версия для пациентов . Bethesda, MD: Национальный институт рака; 2018 г.: https://www.cancer.gov/about-cancer/treatment/side-effects/appetite-loss/nutrition-pdq. Пятница, 03 мая 2019 г.Август Д.А., Шах М.М., Хуманн М.Б. Поддержка питания. ДеВита В. Т. мл., Лоуренс Т. С., Розенберг С. А., ред. ДеВита, Хеллман и рак Розенберга: принципы и практика онкологии . 11-е изд. Филадельфия, Пенсильвания: Уолтерс Клювер; 2019: 139: 2212–2220.
Boullata JI, Gilbert K, Sacks G, Labossiere RJ, Crill C, Goday P, et al. А.С.П.Е.Н. клинические рекомендации: парентеральное питание заказ, просмотр заказа, рецептура, маркировка и дозирование. Американское общество парентерального и энтерального питания. Журнал парентерального и энтерального питания .
 2014: 38(3):334–377.
2014: 38(3):334–377.Национальный институт рака. Питание при лечении рака (PDQ®), версия Health Professional . Бестесда, доктор медицины: Национальный институт рака; 2017: https://www.cancer.gov/about-cancer/treatment/side-effects/appetite-loss/nutrition-hp-pdq.
Гастростомическая трубка (G-Tube) (для родителей)
en español: Sonda de gastrostomía
Отзыв: Лорен Берман, доктор медицины и Кейт М. Кронан, доктор медицины
Детская общая хирургия в Nemours Children’s Health
Что такое G-Tube?
У некоторых детей проблемы со здоровьем, из-за которых им трудно получать достаточно пищи через рот. Гастростомическая трубка (также называемая G-tube ) представляет собой трубку, вводимую через живот, которая доставляет питание непосредственно в желудок. Это один из способов, которым врачи могут убедиться, что дети, которые имеют проблемы с едой, получают необходимую им жидкость и калории.
Это один из способов, которым врачи могут убедиться, что дети, которые имеют проблемы с едой, получают необходимую им жидкость и калории.
Хирург вводит гастростому во время короткой процедуры, называемой гастростомией. G-образная трубка может оставаться на месте до тех пор, пока это необходимо ребенку.
Дети, перенесшие гастростому (ga-STROSS-teh-mee), могут довольно быстро вернуться к своей обычной деятельности после выздоровления.
Кому нужен G-Tube?
Детям необходимы гастростомические зонды при различных проблемах со здоровьем, включая:
- врожденные (присутствующие при рождении) заболевания полости рта, пищевода, желудка или кишечника
- Нарушения сосания и глотания (вследствие преждевременных родов, травмы, задержки развития или другого состояния)
- задержка развития (когда ребенок не может набирать вес и нормально расти)
- экстремальные проблемы с приемом лекарств
Что происходит перед установкой G-Tube?
Врачи часто назначают несколько анализов, прежде чем ребенку можно будет установить гастроэнтерологию. Наиболее распространенным тестом является рентген верхних отделов желудочно-кишечного тракта (ЖКТ). Это позволяет врачу увидеть верхнюю часть пищеварительной системы.
Наиболее распространенным тестом является рентген верхних отделов желудочно-кишечного тракта (ЖКТ). Это позволяет врачу увидеть верхнюю часть пищеварительной системы.
Иногда хирург просит членов семьи встретиться со специалистами, такими как гастроэнтеролог, диетолог или социальный работник. Это необходимо для подготовки плана ухода, чтобы все было готово, когда ребенок пойдет домой с гастроэнтерологической трубкой.
Чтобы подготовиться к процедуре, вам необходимо тщательно следовать инструкциям о том, когда ваш ребенок должен перестать есть и пить. Когда вы доберетесь до больницы, врач расскажет, что будет происходить, и ответит на любые вопросы. Бригада анестезиологов спросит о история болезни и когда ваш ребенок в последний раз ел и пил.
Перед началом процедуры команда по уходу устанавливает мониторы для отслеживания показателей жизнедеятельности вашего ребенка (таких как артериальное давление и уровень кислорода) и устанавливает внутривенный катетер (IV) для введения лекарств и анестезии.
Ваш ребенок пойдет в операционную, а вы пойдете в зону ожидания. Сотрудник больницы сообщит вам об окончании процедуры.
Что происходит во время установки G-Tube?
Врачи могут вставить G-образную трубку тремя способами. Иногда используется комбинация методов.
- Лапароскопическая техника выполняется путем выполнения двух небольших надрезов (надрезов) на животе. Один предназначен для введения G-трубки, а другой — место, куда хирург вводит крошечный телескоп, называемый лапароскопом. Лапароскоп помогает хирургу увидеть желудок и другие органы и направить G-трубку на место.
- Открытая хирургия проводится с большими разрезами. Хирурги выбирают этот метод, чтобы провести G-трубку на место, когда другие методы не являются хорошим выбором, например, если есть рубцовая ткань от прошлой операции или если ребенку требуется еще одна операция, проводимая в то же время.
- Процедура ЧЭГ означает чрескожную (через кожу) эндоскопическую гастростомию.
 Хирург вводит эндоскоп (тонкую гибкую трубку с крошечной камерой и светом на конце) через рот в желудок, чтобы направить G-трубку на место.
Хирург вводит эндоскоп (тонкую гибкую трубку с крошечной камерой и светом на конце) через рот в желудок, чтобы направить G-трубку на место.
Сколько времени занимает установка G-Tube?
Установка G-образной трубки занимает от 30 до 45 минут.
Что происходит после установки G-Tube?
Дети обычно остаются в больнице на 1 или 2 дня. Большинство больниц позволяют родителю оставаться с ребенком. Находясь в больнице, ваш ребенок будет получать обезболивающее по мере необходимости.
Медсестры научат вас:
- Ухаживать за трубкой и кожей вокруг нее, чтобы она оставалась чистой и не содержала инфекций.
- Устранение потенциальных проблем, таких как случайное выпадение трубки.
- Кормите через зонд. Вы также узнаете, чем кормить.
- Помогите ребенку есть самостоятельно, если врач разрешит.
К тому времени, когда ваш ребенок будет готов пойти домой, у вас должны быть:
- подробные инструкции по уходу на дому, включая купание, одевание, физическую активность, введение лекарств через зонд и вентиляцию (выпуск газов из) через зонд
- запланирован визит медсестры по уходу на дому, чтобы убедиться, что все идет гладко
- запланированных визитов к врачу для проверки зонда и веса ребенка
Существуют ли какие-либо риски при установке G-Tube?
Все операции сопряжены с определенным риском. Хирургическая бригада обсудит их с вами перед процедурой и сделает все возможное, чтобы свести их к минимуму. Если у вас есть какие-либо опасения, обязательно сообщите о них перед процедурой.
Хирургическая бригада обсудит их с вами перед процедурой и сделает все возможное, чтобы свести их к минимуму. Если у вас есть какие-либо опасения, обязательно сообщите о них перед процедурой.
Осложнения операции могут включать:
- образование дополнительной ткани (грануляционной ткани) в месте установки трубки
- утечка
- проблемы от анестезии
- кровотечение
- аллергическая реакция
- инфекция
Грануляционная ткань или подтекание обычно могут быть устранены путем ухода за раной в соответствии с инструкциями или изменения графика кормления. Иногда требуется хирургическое вмешательство, чтобы решить проблему в месте операции.
Как родители могут помочь после установки G-Tube?
Поначалу немного нервничать из-за G-трубки — это нормально, но важно, чтобы вы чувствовали себя комфортно, ухаживая за ней. Вот несколько советов:
- Всегда тщательно мойте руки перед уходом за G-образной трубкой.
- Всегда следите за тем, чтобы трубка набора для кормления не мешала младенцам и детям. Существует риск того, что трубка набора для кормления может намотаться на шею ребенка, что может привести к удушению или смерти.
- Знайте, чего ожидать после заживления G-трубки. Поговорите с командой по уходу за вашим ребенком, если у вас есть вопросы.
- Получите поддержку от других родителей. Это может помочь связаться с другими родителями, у детей которых есть гастротрубки. Спросите врача вашего ребенка о группе поддержки или поищите информацию в Интернете.
- Поговорите с социальным работником. Некоторые дети с G-трубкой беспокоятся о том, как выглядит трубка и как другие могут на нее отреагировать. Если ваш ребенок обеспокоен, попросите свою команду по уходу порекомендовать социального работника, который может помочь.
Когда следует звонить врачу?
Позвоните своему врачу, если у вашего ребенка есть какие-либо из следующих проблем:
- смещенная трубка
- забитая трубка
- любые признаки инфекции (в том числе покраснение, припухлость или повышение температуры в месте введения трубки; выделения желтого, зеленого или неприятного запаха; лихорадка)
- чрезмерное кровотечение или дренаж из места установки трубки
- сильная боль в животе
- рвота или диарея, которые продолжаются
- проблемы с газообразованием или дефекацией
- розово-красная ткань, выходящая из трубки
Большинство проблем можно решить быстро, если они обнаружены на ранней стадии.