Какие продукты разрешены при панкреатите. Какие продукты запрещены при воспалении поджелудочной железы. Как правильно питаться при остром и хроническом панкреатите. Рекомендации по диете от врачей.
Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы, органа, который вырабатывает ферменты для переваривания пищи и гормоны для регуляции уровня сахара в крови. При панкреатите нарушается нормальная работа поджелудочной железы, что приводит к серьезным проблемам с пищеварением.
Основные виды панкреатита:
- Острый панкреатит — внезапное воспаление, которое обычно проходит через несколько дней при правильном лечении
- Хронический панкреатит — длительное воспаление, которое приводит к необратимому повреждению поджелудочной железы
Симптомы панкреатита включают сильную боль в верхней части живота, тошноту, рвоту, повышение температуры. При хроническом панкреатите также наблюдается потеря веса, диарея, нарушение пищеварения.

Почему важна диета при панкреатите
Правильное питание играет ключевую роль в лечении панкреатита и предотвращении обострений. Диета при панкреатите направлена на:
- Снижение нагрузки на поджелудочную железу
- Уменьшение воспаления
- Предотвращение осложнений
- Восстановление нормальной работы органа
Соблюдение диеты особенно важно в острой фазе заболевания и при хроническом панкреатите. Правильное питание помогает облегчить симптомы и ускорить выздоровление.
Основные принципы диеты при панкреатите
Диета при панкреатите основана на следующих принципах:
- Частое дробное питание небольшими порциями (5-6 раз в день)
- Ограничение жиров
- Исключение острой, жареной, копченой пищи
- Отказ от алкоголя
- Употребление достаточного количества белка
- Ограничение простых углеводов
Диета должна быть щадящей для поджелудочной железы, но при этом обеспечивать организм необходимыми питательными веществами.
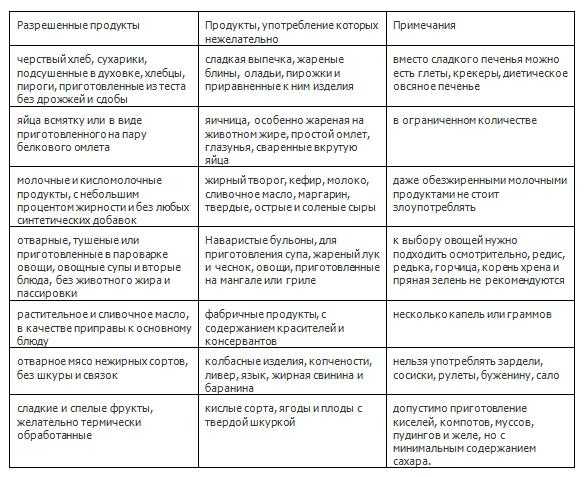
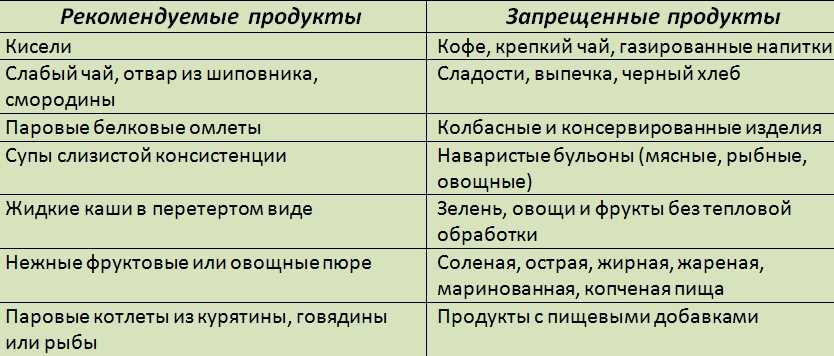
Что можно есть при панкреатите
При панкреатите разрешены следующие продукты:
- Нежирные сорта мяса (курица, индейка, кролик)
- Нежирная рыба (треска, судак, хек)
- Яичный белок
- Обезжиренные молочные продукты
- Каши на воде (овсяная, гречневая, рисовая)
- Отварные овощи (морковь, кабачки, тыква, свекла)
- Печеные яблоки, бананы
- Несладкий чай, отвар шиповника
Все блюда должны быть отварными, приготовленными на пару или запеченными. Пища должна быть теплой, но не горячей.

Что нельзя есть при панкреатите
При панкреатите строго запрещены:
- Жирные сорта мяса и рыбы
- Копчености, колбасы
- Жареные блюда
- Острые приправы, специи
- Консервы
- Маринады, соленья
- Свежий хлеб, выпечка
- Шоколад, конфеты
- Газированные напитки
- Алкоголь
Также следует исключить грубую клетчатку, бобовые, капусту, редис, щавель, шпинат.
Особенности питания при остром панкреатите
В острой фазе заболевания рекомендуется:
- Голод в первые 1-2 дня
- Обильное питье (минеральная вода без газа, отвар шиповника)
- Постепенное введение жидкой и полужидкой пищи
- Диета №5п по Певзнеру
Питание расширяют очень осторожно под контролем врача. Возвращение к обычному рациону происходит постепенно в течение нескольких недель.
Питание при хроническом панкреатите
При хроническом панкреатите в стадии ремиссии разрешается более разнообразное питание:
- Нежирное отварное мясо
- Рыба нежирных сортов
- Омлет из белков
- Каши на воде или обезжиренном молоке
- Овощные супы
- Отварные и запеченные овощи
- Несладкие фрукты и ягоды
Диету необходимо соблюдать постоянно, чтобы избежать обострений. При ухудшении состояния возвращаются к более строгому варианту питания.

Рекомендации врачей по питанию при панкреатите
Врачи дают следующие советы пациентам с панкреатитом:
- Питайтесь часто и небольшими порциями
- Исключите жирную, жареную, острую пищу
- Откажитесь от алкоголя
- Ешьте медленно, тщательно пережевывая пищу
- Не переедайте
- Ведите дневник питания
При соблюдении диеты и рекомендаций врача можно добиться длительной ремиссии и улучшить качество жизни.
Заключение
Правильное питание — важнейшая часть лечения панкреатита. Диета помогает снизить нагрузку на поджелудочную железу и уменьшить воспаление. Строгое соблюдение рекомендаций по питанию позволяет облегчить симптомы, ускорить выздоровление и предотвратить обострения заболевания. При панкреатите необходимо полностью пересмотреть свой рацион и придерживаться здорового питания на постоянной основе.
Как вылечить панкреатит?
Панкреатит: симптомы, лечение, особенности питания.
Что собой представляет панкреатит, в каких симптомах проявляется заболевание, какие стадии панкреатита выделяют в медицине и каковы методы лечения каждой из них, что входит в рацион питания больных панкреатитом?
Панкреатит представляет собой совокупность синдромов и заболеваний, которые проявляются в воспалении поджелудочной железы. Эта железа играет в организме очень существенную роль: она отвечает за нормализацию пищеварительных процессов, регулирует обмен веществ, обеспечивает переваривание белков, жиров и углеводов.
При развитии воспалительного процесса выделяемые железой ферменты не переносятся в двенадцатиперстную кишку, а продолжают активироваться непосредственно в железе, тем самым, разрушая ее изнутри.

Сегодня панкреатит считается довольно распространенным заболеванием – за последние 30-40 лет количество случаев диагностирования воспаления поджелудочной железы возросло в 2 раза. Особенно подвержены заболеванию лица с вредными привычками, склонные к чрезмерному приему острой, копченой и жирной пищи.
Виды панкреатита поджелудочной железы
В медицине выделяют три основных вида поджелудочного панкреатита, симптомы и лечение которых могут отличаться:
- острый панкреатит – отличается сегментальным или полным воспалением железы, сопровождается нагноением, разрушением тканевых структур, в особо тяжелых случаях кровоизлиянием;
- реактивный панкреатит – является результатом обострения панкреатита острой формы и приступа болезней внутренних органов;
- хронический панкреатит – отличается медленным характером протекания, при несвоевременном лечении может прогрессировать. Диета при панкреатите позволяет уменьшить болевые ощущения, при нарушении предписаний врача боль снова вернется.

Панкреатит: симптомы
Самые сильные боли наблюдаются при остром панкреатите, симптомы в этом случае такие:
- болевые ощущения вверху живота, которые отдают в спину;
- тошнота, в некоторых случаях с рвотой;
- повышение температуры;
- нарушение при испражнении кишечника;
- иногда – желтуха.
Хронической стадии присущи потеря аппетита и уменьшение веса тела, также наблюдаются такие признаки:
- нарушение стула, сопровождающееся отвратительным запахом;
- тошнота и рвота при употреблении жидкой пищи;
- метеоризм, вздутие и урчание в животе;
- авитаминоз.

Лечение панкреатита поджелудочной железы
При обнаружении первых симптомов поджелудочного панкреатита нужно обязательно вызвать «Скорую помощь». До приезда врачей необходимо ограничить себя в приеме пищи и питья, поскольку это может вызвать осложнения. Рекомендуется занять горизонтальное положение. Для уменьшения боли можно приложить грелку с холодной водой или лед к больному месту. Нельзя самостоятельно принимать какие-либо лекарственные препараты.
Если панкреатит имеет хроническую форму, лечение будет заключаться в соблюдении специальной диеты, контроле над эмоциями и отказе от спиртного.
Острая форма предполагает лечение голодом, холодом и полным покоем. В течение 2-3 дней пациенту необходимо полностью отказаться от пищи, разрешается пить воду без газа, слабый чай без сахара, кушать можно лишь на 4-6 день после обострения панкреатита.
Для снижения риска рецидива панкреатита назначаются лекарственные препараты в виде ферментов, спазмолитиков, обезболивающего, препаратов для снижения уровня кислотности.
Обострение панкреатита приводит к необходимости в хирургическом вмешательстве, суть которого заключается в промывании брюшной полости и удалении пораженных тканей железы.
Диета при поджелудочном панкреатите
Диета при панкреатите поджелудочной железы – основной метод лечения болезни. При этом хронический панкреатит предполагает пожизненное соблюдение диеты.
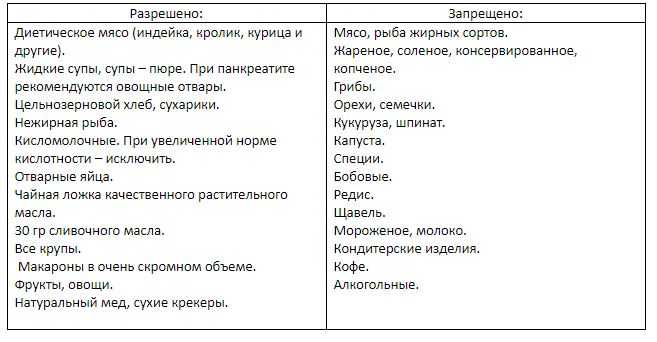
Что можно при панкреатите?
Меню при панкреатите обязательно должно содержать продукты, богатые витаминами и белками с минимальным количеством жиров и углеводов. В это число входят:
- супы на основе круп, нежирного мяса и овощей;
- омлет на куриных яйцах, нежирные сорта рыбы и мяса;
- крупы, макароны, сухарики, несвежий хлеб, растительное масло в ограниченных количествах;
- слабо-кислая и молочная продукция, нежирный сыр и молоко, сливочное масло;
- овощи и фрукты;
- соки из фруктов и овощей, отвар из шиповника, чай с молоком, небольшое количество рассола;
- мед, варенье, ограниченное количество шоколада, ягодное желе, сахар.

Все ингредиенты необходимо измельчать, способ приготовление – варка, запекание, готовка на пару.
Питание лучше разделить на 5-6 приемов, употреблять можно в теплом виде.
Что нельзя есть во время диеты при панкреатите?
При панкреатите необходимо полностью исключить из рациона жирную, острую, жареную, соленую, копченую пищу, фаст-фуд, продукты, повышающие образование газов и секрецию сока желудка. Категорически запрещено употребление алкогольных и даже слабоалкогольных напитков.
Нельзя употреблять такие блюда, как грибы, жирные крема, жирные сорта мяса и рыбы, шашлыки, цельные яйца, сметану, маринады и соленья, приправы и уксус, шпинат, редьку, лук и чеснок, бананы, мороженое, какао и кофе, виноград и сок из него, инжир и финики, щавель.
Желательно не употреблять молоко в чистом виде, лучше добавлять его в каши или чай.
Лечение панкреатита в медицинском центре «Энерго»
Медицинский центр «Энерго» в Санкт-Петербурге – это многопрофильное медицинское учреждение, работающее по европейским стандартам. На базе нашей клинике основан Институт гастроэнтерологии, где вы сможете пройти полное диагностическое обследование при подозрении на панкреатит. Квалифицированные специалисты с многолетним опытом работы быстро поставят точный диагноз и назначат эффективное лечение, а также разработают для вас специальное меню при панкреатите.
На базе нашей клинике основан Институт гастроэнтерологии, где вы сможете пройти полное диагностическое обследование при подозрении на панкреатит. Квалифицированные специалисты с многолетним опытом работы быстро поставят точный диагноз и назначат эффективное лечение, а также разработают для вас специальное меню при панкреатите.
При точном соблюдении диеты человек может спокойно жить долгие годы и прекрасно себя чувствовать, забыв о приступах боли.
В нашем центре успешно практикуется электронная система регистрации пациентов и ведения карточек, а доверительное общение между пациентами и врачами способствует скорейшему выздоровлению.
Клиника «Энерго» – Ваш главный помощник при борьбе с панкреатитом поджелудочной железы!
Диета при панкреатите-что можно и нельзя есть
Ежегодно в больницы по всему миру поступает большое количество пациентов с панкреатитом. Это очень болезненное и серьезное состояние, которое требует тщательного медицинского наблюдения. В первые дни нельзя ничего есть и пить, а вся жидкость вводится через капельницу. Когда поджелудочная железа заново начинает правильно работать и заживает, разрешается пить легкие напитки после чего добавляются обезжиренные продукты под руководством медперсонала. Острый панкреатит может быть опасным для жизни, и обращение за медицинской помощью является обязательным. Большинство людей отлично справляются с острым панкреатитом и выздоравливают. Однако, достаточно часто острый панкреатит способен перерасти в хронический или повторяющийся заново. При хроническом панкреатите риск состоит в развитии таких серьезных заболеваний, как рак поджелудочной железы, печеночной недостаточности, диабета и других опасных для жизни болезней. Диета и правильное питание при панкреатите необходимы для выздоровления и для того, чтобы острая форма не перешла в хроническую. Помимо этого, необходим полный отказ от алкоголя и курения. Независимо от того, как долго вы болеете панкреатитом, нужно в первую очередь разработать план здоровой диеты и выбрать для себя продукты при панкреатите для ежедневного употребления.
В первые дни нельзя ничего есть и пить, а вся жидкость вводится через капельницу. Когда поджелудочная железа заново начинает правильно работать и заживает, разрешается пить легкие напитки после чего добавляются обезжиренные продукты под руководством медперсонала. Острый панкреатит может быть опасным для жизни, и обращение за медицинской помощью является обязательным. Большинство людей отлично справляются с острым панкреатитом и выздоравливают. Однако, достаточно часто острый панкреатит способен перерасти в хронический или повторяющийся заново. При хроническом панкреатите риск состоит в развитии таких серьезных заболеваний, как рак поджелудочной железы, печеночной недостаточности, диабета и других опасных для жизни болезней. Диета и правильное питание при панкреатите необходимы для выздоровления и для того, чтобы острая форма не перешла в хроническую. Помимо этого, необходим полный отказ от алкоголя и курения. Независимо от того, как долго вы болеете панкреатитом, нужно в первую очередь разработать план здоровой диеты и выбрать для себя продукты при панкреатите для ежедневного употребления. Это могут быть нежирные белки, овощи, фрукты и цельнозерновые.
Это могут быть нежирные белки, овощи, фрукты и цельнозерновые.
Панкреатит-это воспаление поджелудочной железы. В этом органе вырабатываются необходимые ферменты, помогающие переваривать пищу, а также гормоны, которые перерабатывают сахар. Поджелудочная железа перестает правильно функционировать. В результате этого пищеварительные ферменты активируются при этом находясь в поджелудочной железе, а не в пищеварительном тракте. Все эти факторы приводят к воспалению и панкреатиту. Также часто образовывается рубцовая ткань, из-за которой поджелудочная железа не может нормально работать.
Острый панкреатит-это внезапное воспаление поджелудочной железы, которое вызывает боль, отек и затруднение в работе пищеварения. В результате него могут быть серьезные осложнения, особенно при появлении инфекции в поджелудочной железе.
Симптомы острого панкреатита:- Боль в верхней части живота
- Мигрирующая боль от верхней части живота к спине или плечам
- Боль усиливается после еды
- Повышение температуры тела или озноб
- Учащенный пульс
- Тошнота и рвота
Обычно острое воспаление проходит при нахождении в больнице в течение нескольких дней. Основной причиной острого панкреатита у взрослых являются камни в желчном пузыре.
Основной причиной острого панкреатита у взрослых являются камни в желчном пузыре.
Хронический панкреатит–это стойкое и возвращающееся воспаление поджелудочной железы, которое вызывает повреждение данного органа.
Симптомы хронического панкреатита:- Не проходящая боль в верхней части живота, которая может периодически возвращаться
- Резкое снижение веса
- Жидкий стул
Хронический панкреатит сложно поддается лечению. В редких случаях при нем могут возникнуть опасные для жизни заболевания, как рак поджелудочной железы, диабет и почечная недостаточность.
Панкреатит может повредить клетки, вырабатывающие инсулин. Этот гормон производится поджелудочной железой и ответственен за регулирование количества сахара в крови. Примерно у 45% людей с хроническим панкреатитом наблюдается диабет. В случае длительного употребления алкоголя у 70% взрослых наблюдается хронический панкреатит.
Среди причин панкреатита можно перечислить:- Камни в желчном пузыре
- Употребление некоторых лекарств
- Питье алкоголя в большом количестве
- Курение сигарет
- Панкреатический рак
- Инфекции
- Абдоминальная хирургия
- Кистозный фиброз
- Травма живота
- Высокий уровень кальция и триглицеридов в крови
- Генетика
- Диета с высоким содержанием жиров, особенно для людей с диабетом 2 типа
Панкреатит необходимо лечить иначе он способен вызвать серьезные заболевания и даже смерть. Есть вероятность образования псевдокисты поджелудочной железы из-за воспаления в органе. Если она разорвется, может развиться инфекция и внутреннее кровотечение. Также есть риск возникновения почечной недостаточности, которая в дальнейшем потребует диализа. Помимо вышеперечисленного такое воспаление способно вызвать диабет из-за повреждения клеток, которые вырабатывают инсулин. И в редких случаях длительное воспаление может спровоцировать рак поджелудочной железы. Поэтому, при появлении острых симптомов необходимо обратиться за неотложной медицинской помощью. Если же симптомы легкие и умеренные, то посетите своего лечащего врача в ближайшее время.
Есть вероятность образования псевдокисты поджелудочной железы из-за воспаления в органе. Если она разорвется, может развиться инфекция и внутреннее кровотечение. Также есть риск возникновения почечной недостаточности, которая в дальнейшем потребует диализа. Помимо вышеперечисленного такое воспаление способно вызвать диабет из-за повреждения клеток, которые вырабатывают инсулин. И в редких случаях длительное воспаление может спровоцировать рак поджелудочной железы. Поэтому, при появлении острых симптомов необходимо обратиться за неотложной медицинской помощью. Если же симптомы легкие и умеренные, то посетите своего лечащего врача в ближайшее время.
После постановки диагноза врачом об остром или хроническом панкреатите следует сконцентрировать свое внимание на правильном питании при панкреатите и диете.
Диета при панкреатите.Диета при панкреатите должна быть подобрана таким образом, чтобы предотвратить недоедание, дефицит питательных веществ и оптимизировать уровень сахара в крови. При этом стоит обратить внимания на защиту почек, печени и предотвращение рака поджелудочной железы.
При этом стоит обратить внимания на защиту почек, печени и предотвращение рака поджелудочной железы.
Диета при панкреатите должна быть с высоким содержанием постного белка, фруктов, овощей, цельного зерна и нежирных молочных продуктов. Следует избегать жирную, жареную пищу и алкоголь. Эта диета схожа со Средиземноморской диетой, которой давно придерживаются в Италии, Испании и Греции. Такой способ питания помогает снизить риск диабета 2 типа, защищает от болезни Альцгеймера и болезней сердца, а также многих видов рака желудочно-кишечного тракта и рака поджелудочной железы.
Однако, традиционная средиземноморская диета может содержать слишком много жиров для некоторых больных панкреатитом. Первым делом стоит прислушиваться к своему телу и выявить продукты, употребление которых не вызывает боль в животе.
Что можно есть при панкреатите.Для того, чтобы ваша поджелудочная железа чувствовала себя лучше, сосредоточьтесь на богатых белком продуктах, которые содержат низкий процент животных жиров и большим количеством антиоксидантов. Стоит обратить внимание на постное мясо, чечевицу и бобы, прозрачные супы и нежирные молочные продукты (например, льняное молоко). Таким образом, вашей поджелудочной железе не придется так много работать для переработки этих продуктов.
Стоит обратить внимание на постное мясо, чечевицу и бобы, прозрачные супы и нежирные молочные продукты (например, льняное молоко). Таким образом, вашей поджелудочной железе не придется так много работать для переработки этих продуктов.
Черника, шпинат, цельнозерновые продукты и черешня защищают пищеварение и борются со свободными радикалами, повреждающими органы. Богатые антиоксидантами продукты включают темные листовые овощи, красные ягоды, морковь, виноград и гранаты.
Если же вы хотите что-то сладкое, то съешьте фрукты, так как люди с панкреатитом легко подвержены риску диабета.
В виде закуски можно использовать помидоры черри, хумус, огурцы и фрукты.
Среди овощей стоит обратить внимание на шпинат, свеклу, цветную капусту, брокколи, морковь, зеленый лук, кабачки, сладкий картофель, перец, зеленую фасоль, помидоры, грибы, капусту, листовую зелень, брюссельскую капусту и стручковую фасоль.
Среди фруктов ешьте яблоки, апельсины, черешню, чернику, арбуз, черные сливы, бананы, гранаты, красный виноград, манго, сухофрукты или консервированные фрукты.
Продукты, богатые высококачественным белком, как рыба, бобовые, нежирное мясо и нежирные молочные продукты, яичные белки способствуют восстановлению тканей и предают силы для восстановления. Жирная рыба, как лосось и тунец, содержит жирные кислоты омега-3, которые способны уменьшить воспаление в пищеварительном тракте.
Среди цельнозерновых стоит обратить внимание на коричневый рис, гречку, поленту, просо и амарант.
Лучшими орехами и семенами будут миндаль, грецкие орехи, семена подсолнечника, тыквенные семечки и фисташки.
Среди основного источника постного белка можно перечислить выловленную в дикой природе рыбу как лосось, нежирные куски курицы и индейки, яйца и бобовые.
Лучшими молочными продуктами с низким содержанием жира будут греческий йогурт, творог и кефир.
При приготовлении пищи следует по возможности избегать использования традиционных растительных масел из-за того, что жирные масла не помогают при панкреатите. Заменой может быть кокосовое масло и другие альтернативные масла, которые имеют лучший баланс жирных кислот омега-3 и омега-6 и помогают предотвратить воспаление при этом заболевании.
Рекомендуется есть от шести до восьми небольших приемов пищи в течение дня для выздоровления от панкреатита. Это легче переносится вашей поджелудочной железой нежели 2-3 больших приема пищи.
Возьмите 1 банан, 1 яблоко, 1 стакан обезжиренного простого йогурта, ½ стакана воды, 1 ст. ложку зародышей пшеницы или пшеничных отрубей. Смешайте в блендере и наслаждайтесь вкусом!
Что нельзя есть при панкреатите.Продукты, которые стоит ограничить при заболевании, включают в себя:
- Красное мясо и колбасы
- Жареную еду
- Субпродукты
- Картофельные чипсы и картофель фри
- Майонез
- Масло и маргарин
- Десерты и выпечка с добавлением сахара
- Белый хлеб и макароны (продукты из белой муки)
- Жирные молочные продукты и сыр
- Напитки с добавлением сахара
- Трансжирные кислоты
- Алкоголь
- Орехи, арахисовое масло, авокадо
Принимайте поливитаминные добавки для получения достаточного количества питательных веществ. Также рекомендуется пить 3 литра воды каждый день.
Также рекомендуется пить 3 литра воды каждый день.
Улучшение метаболизма является ключом к общему состоянию здоровья и регулированию функции поджелудочной железы. При регулярных занятиях спортом ваше тело естественным способом сжигает калории и предотвращает чрезмерное накопление жира, что значительно снижает риск воспаления поджелудочной железы.
Диета при панкреатите важна для здорового поддержания поджелудочной железы. Вместе с медицинскими препаратами ваш врач может назначить дополнительные ферменты поджелудочной железы, которые вы должны принимать с каждым приемом пищи. Если вы все еще испытываете боль от хронического панкреатита, можно рассмотреть альтернативную терапию, как иглоукалывание, в дополнение к назначенному вашим врачом лечению.
Все о панкреатите в видеообзоре
Другие Продукты при Болезнях
Последние статьи на сайте
Как лечится острый панкреатит? — InformedHealth.
 org
orgСоздано: 22 апреля 2015 г.; Последнее обновление: 6 сентября 2018 г.; Следующее обновление: 2021.
Острый панкреатит обычно проходит в течение одной-двух недель. Как правило, на некоторое время избегают твердой пищи, чтобы уменьшить нагрузку на поджелудочную железу. Поддерживающие меры, такие как инфузия (внутривенная капельница) для обеспечения жидкости и обезболивающих, могут помочь облегчить симптомы и предотвратить осложнения.
Основными признаками острого панкреатита являются внезапная и сильная боль в верхней части живота, тошнота и рвота. Обычно это вызвано камнями в желчном пузыре, блокирующими отверстие поджелудочной железы, или употреблением слишком большого количества алкоголя.
У 80% людей с острым панкреатитом воспаление либо полностью проходит, либо значительно улучшается в течение одной-двух недель. Но иногда приводит к серьезным осложнениям, поэтому обычно лечится в стационаре.
Какой самый важный первый шаг в лечении панкреатита?
При остром панкреатите организм быстро теряет много жидкости, что также приводит к потере важных минералов.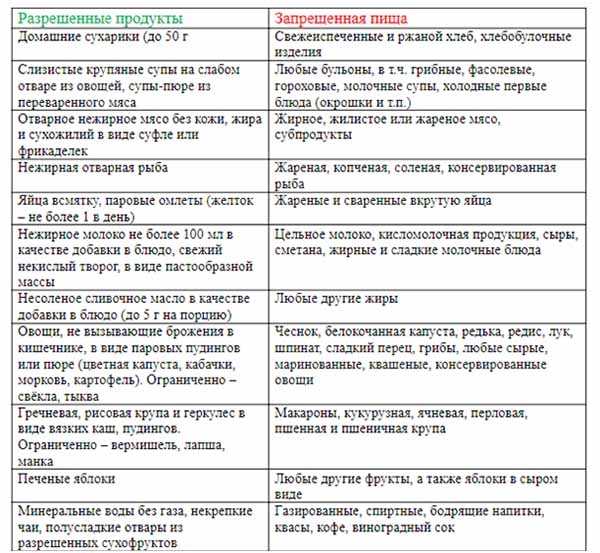 Тошнота и рвота также затрудняют получение достаточного количества жидкости. Обезвоживание может вызвать такие осложнения, как низкое кровяное давление или даже недостаточность кровообращения. Чтобы этого не произошло, больному ставят капельницу, которая снабжает его жидкостью и электролитами.
Тошнота и рвота также затрудняют получение достаточного количества жидкости. Обезвоживание может вызвать такие осложнения, как низкое кровяное давление или даже недостаточность кровообращения. Чтобы этого не произошло, больному ставят капельницу, которая снабжает его жидкостью и электролитами.
Облегчение боли
Острый панкреатит обычно очень болезненный. Существует ряд препаратов для облегчения боли. Часто необходимы сильные обезболивающие (опиоиды). Обезболивающие также обычно вводят через капельницу или катетер (эпидурально).
Иногда дозу обезболивающего можно скорректировать самостоятельно. Это называется «контролируемой пациентом анальгезией» или PCA. Вы используете помпу, чтобы контролировать, сколько лекарства доставляется. Существуют проверки для предотвращения передозировки.
В прошлом опиоиды, такие как морфин, применялись с осторожностью, поскольку опасались, что они еще больше затруднят отток пищеварительного сока из поджелудочной железы. Но исследования не подтвердили это. В настоящее время нет известных причин отказа от лечения боли при остром панкреатите опиоидами.
В настоящее время нет известных причин отказа от лечения боли при остром панкреатите опиоидами.
Более слабые болеутоляющие средства, такие как ацетаминофен (парацетамол) или НПВП, такие как ибупрофен, можно использовать, как только боль начнет стихать.
Когда ты снова сможешь есть?
Пациентам больше не рекомендуется полностью прекращать прием пищи. Исследования показали, что многие люди могут снова начать есть понемногу, как только их симптомы улучшатся и они почувствуют голод. Это справедливо даже для людей с более высоким риском осложнений.
Часто можно начать есть твердую пищу через один-два дня, но врачи рекомендуют начинать с легкоусвояемой пищи с низким содержанием жира. Тем не менее, если кто-то чувствует тошноту, рвоту или осложнения, такие как непроходимость кишечника, ему лучше подождать, прежде чем снова есть твердую пищу.
Когда необходимо использовать зонд для кормления?
Если невозможно снова начать есть в течение нескольких дней, можно использовать питательный зонд для подачи важных питательных веществ, таких как белки, углеводы, жиры, витамины и минералы, в виде специально приготовленной жидкой пищи. Питательные зонды вставляются через нос и осторожно продвигаются по пищеводу в желудок или тонкую кишку.
Питательные зонды вставляются через нос и осторожно продвигаются по пищеводу в желудок или тонкую кишку.
В редких случаях может потребоваться парентеральное питание. Он доставляет питательные вещества непосредственно в кровоток с помощью капельницы. Это может быть сделано, если, например, кто-то вообще не может есть, потому что пищеварение вызывает немедленную боль. По возможности вместо капельницы используется зонд для кормления. Это связано с тем, что многие исследования показали, что парентеральное питание через капельницу связано с большим количеством инфекций и осложнений и даже с большим количеством смертей.
Могут ли антибиотики или другие лекарства предотвратить осложнения?
Острый панкреатит может привести к инфекциям. Они могут повлиять на саму поджелудочную железу или другие органы, такие как легкие или желчные протоки. Инфекции лечат антибиотиками.
Однако было бы лучше предотвратить их появление. Антибиотики часто использовались в качестве превентивной меры в прошлом, особенно если часть ткани поджелудочной железы погибла (некротизирующий панкреатит). Это было сделано для того, чтобы мертвые ткани не заразились и не вызвали состояние, называемое инфицированным панкреонекрозом. Но исследования четко не показали, что прием антибиотиков в качестве меры предосторожности может предотвратить осложнения. Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют рутинное использование антибиотиков в качестве меры предосторожности.
Это было сделано для того, чтобы мертвые ткани не заразились и не вызвали состояние, называемое инфицированным панкреонекрозом. Но исследования четко не показали, что прием антибиотиков в качестве меры предосторожности может предотвратить осложнения. Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют рутинное использование антибиотиков в качестве меры предосторожности.
В нескольких исследованиях изучалось, может ли использование пребиотиков или пробиотиков предотвратить осложнения или повлиять на тяжесть течения панкреатита. Считается, что эти вещества способствуют росту безвредных молочнокислых бактерий, снижая риск инфекций. Но исследования не подтвердили это.
Как лечат камни в желчном пузыре?
Если острый панкреатит вызван камнями в желчном пузыре, камни можно удалить с помощью эндоскопической ретроградной холангиографии (ЭРХ). Это включает в себя осторожное введение эндоскопа через пищевод, желудок и первую часть тонкой кишки к отверстию желчного протока. Затем в желчный проток вводят контрастное вещество, чтобы любые камни, находящиеся там, были видны на рентгеновском снимке. С помощью небольшого корзинообразного проволочного инструмента на конце эндоскопа эти камни также можно удалить во время процедуры.
Затем в желчный проток вводят контрастное вещество, чтобы любые камни, находящиеся там, были видны на рентгеновском снимке. С помощью небольшого корзинообразного проволочного инструмента на конце эндоскопа эти камни также можно удалить во время процедуры.
Если панкреатит был вызван камнями в желчном пузыре, желчный пузырь обычно удаляют в более поздние сроки. Это снижает риск образования большего количества камней в желчном пузыре и повторного воспаления поджелудочной железы. Примерно у 20 из 100 человек, которым не удалили желчный пузырь, в течение нескольких месяцев возникает повторное воспаление поджелудочной железы. При отсутствии осложнений желчный пузырь можно удалить в течение нескольких дней после госпитализации. Чем раньше она будет удалена, тем раньше вы сможете покинуть больницу. Согласно исследованиям, нет никаких недостатков в раннем удалении желчного пузыря при неосложненных случаях панкреатита. В тяжелых случаях или при наличии осложнений лучше подождать, пока больной не выздоровеет. В противном случае риск осложнений во время процедуры слишком высок.
В противном случае риск осложнений во время процедуры слишком высок.
Тяжелые случаи панкреатита
Примерно в 15–20 случаях из 100 острый панкреатит приводит к осложнениям, поражающим поджелудочную железу или другие органы. Псевдокисты (заполненные жидкостью кистозные пузыри в поджелудочной железе) являются частым осложнением. Если они небольшие и не вызывают никаких симптомов, их не нужно лечить. Более крупные псевдокисты могут вскрываться и кровоточить или инфицироваться и образовывать абсцесс. Чтобы этого не произошло, кисту можно проколоть и дренировать снаружи с помощью полой иглы. В некоторых случаях требуется хирургическое вмешательство.
Мертвая ткань не всегда нуждается в лечении, если она не инфицирована. Однако инфицированные мертвые ткани необходимо лечить антибиотиками. Также может потребоваться удаление мертвой ткани. В зависимости от того, какая часть поджелудочной железы поражена, используются различные процедуры. Если мертвая ткань не вызывает острых проблем, лучше подождать около четырех недель, прежде чем удалять ее, чтобы пациент мог сначала оправиться от болезни. К тому времени мертвая ткань также затвердеет, и ее будет легче отличить от здоровой ткани и удалить.
К тому времени мертвая ткань также затвердеет, и ее будет легче отличить от здоровой ткани и удалить.
Очень тяжелые случаи панкреатита могут привести к воспалению всего тела, известному как синдром системной воспалительной реакции (SIRS). SIRS может вызвать отказ одного или нескольких органов, и его необходимо лечить в отделении интенсивной терапии. Там врачи и медсестры стараются поддерживать работу органов, пока воспаление не пройдет.
Что происходит после восстановления?
Если обнаружена конкретная причина острого панкреатита, например камни в желчном пузыре или (редкое) нарушение обмена веществ, проводится лечение этой причины. В противном случае после неосложненного острого панкреатита никакие другие методы лечения не требуются. Если панкреатит был связан с алкоголем, после него рекомендуется пить намного меньше алкоголя. Некоторые специалисты рекомендуют вообще не употреблять алкоголь в течение 6–12 месяцев после каждого эпизода панкреатита. Но не проводилось исследований того, может ли отказ от алкоголя помочь предотвратить новые случаи панкреатита, если причина не связана с алкоголем.
Людям, перенесшим тяжелый острый панкреатит с осложнениями, после выписки из больницы может потребоваться дальнейшее лечение. Экстремальная потеря веса характерна для острого панкреатита. Иногда может потребоваться несколько недель, чтобы к вам вернулся аппетит и снова набрался вес. В это время могут помочь советы диетолога. У некоторых людей поджелудочная железа не вырабатывает достаточно пищеварительных соков (какое-то время) после того, как панкреатит прошел. Если это произойдет, искусственные ферменты поджелудочной железы можно принимать во время еды, чтобы помочь организму усваивать пищевые жиры. Люди, перенесшие острый панкреатит, также более склонны к развитию диабета, который затем необходимо лечить.
Источники
Аль-Омран М., Албалави З.Х., Ташканди М.Ф., Аль-Ансари Л.А. Энтеральное и парентеральное питание при остром панкреатите. Кокрановская система баз данных, ред. 2010 г.; (1): CD002837. [Бесплатная статья PMC: PMC7120370] [PubMed: 20091534]
Bakker OJ, van Brunschot S, van Santvoort HC, Besselink MG, Bollen TL, Boermeester MA et al.
 Раннее кормление через назоэнтеральный зонд по сравнению с кормлением по требованию при остром панкреатите. N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]
Раннее кормление через назоэнтеральный зонд по сравнению с кормлением по требованию при остром панкреатите. N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]Basurto Ona X, Rigau Comas D, Urrutia G. Опиоиды при остром панкреатите. Кокрановская система базы данных, ред. 2013 г.; (7): CD009179. [PubMed: 23888429]
Бесселинк М., ван Сантвоорт Х., Фриман М., Гарднер Т., Майерле Дж., Веге С.С. и др. Доказательные рекомендации IAP/APA по ведению острого панкреатита. Панкреатология 2013; 13(4 Дополнение 2): e1-15.
Gou S, Yang Z, Liu T, Wu H, Wang C. Применение пробиотиков при лечении тяжелого острого панкреатита: систематический обзор и метаанализ рандомизированных контролируемых исследований. Крит Уход 2014; 18(2): Р57. [Бесплатная статья PMC: PMC4056604] [PubMed: 24684832]
Джонсон К.Д., Бесселинк М.Г., Картер Р. Острый панкреатит. БМЖ 2014; 349: g4859. [PubMed: 25116169]
Мэн В., Юань Дж.
 , Чжан С., Бай З., Чжоу В., Ян Дж. и др. Парентеральные анальгетики для облегчения боли при остром панкреатите: систематический обзор. Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]
, Чжан С., Бай З., Чжоу В., Ян Дж. и др. Парентеральные анальгетики для облегчения боли при остром панкреатите: систематический обзор. Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]Мэн В.Б., Ли С., Ли Ю.М., Чжоу В.К. Три начальные диеты для лечения легкого острого панкреатита: метаанализ. World J Gastroenterol 2011; 17(37): 4235-4241. [Бесплатная статья PMC: PMC3208370] [PubMed: 22072857]
Nordback I, Pelli H, Lappalainen-Lehto R, Jarvinen S, Raty S, Sand J. Повторение острого алкогольного панкреатита можно уменьшить: рандомизированное контролируемое исследование. Гастроэнтерология 2009; 136(3): 848-855. [PubMed: 19162029]
Ockenga J, Löser C, Kraft M, Madl C. S3-Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM) в Zusammenarbeit mit der GESKES, der AKE und der DGVS. Klinische Ernährung in der Gastroenterologie (Часть 2) — Поджелудочная железа. Регистрационный номер AWMF: 073-025. 2014.
Поропат Г.
 , Гиляка В., Хаузер Г., Тимак Д. Составы для энтерального питания при остром панкреатите. Кокрановская система базы данных, ред. 2015 г.; (3): CD010605. [PubMed: 25803695]
, Гиляка В., Хаузер Г., Тимак Д. Составы для энтерального питания при остром панкреатите. Кокрановская система базы данных, ред. 2015 г.; (3): CD010605. [PubMed: 25803695]Теннер С., Бейли Дж., ДеВитт Дж., Веге С.С. Рекомендации Американского колледжа гастроэнтерологов: лечение острого панкреатита. Am J Gastroenterol 2013; 108(9): 1400-1415; 1416. [PubMed: 23896955]
Vaughn VM, Shuster D, Rogers MAM, Mann J, Conte ML, Saint S et al. Раннее и отсроченное кормление у пациентов с острым панкреатитом: систематический обзор. Энн Интерн Мед 2017; 166(12): 883-892. [PubMed: 28505667]
Чжан М.М., Ченг Дж.К., Лу Ю.Р., Йи Ч.Х. Применение пре-, про- и синбиотиков у больных острым панкреатитом: метаанализ. World J Gastroenterol 2010; 16(31): 3970-3978. [Бесплатная статья PMC: PMC2923773] [PubMed: 20712060]
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.

Поскольку IQWiG является немецким институтом, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения. Пригодность любого из описанных вариантов у конкретного случае можно определить, поговорив с врачом. Мы не предлагаем индивидуальные консультации.
Наша информация основана на результатах качественных исследований. Это написано команда медицинских работников, ученых и редакторов, а также проверенных внешними экспертами. Ты можешь найти подробное описание того, как наша медицинская информация создается и обновляется в наши методы.
Как лечится острый панкреатит? — InformedHealth.org
Создано: 22 апреля 2015 г.; Последнее обновление: 6 сентября 2018 г.; Следующее обновление: 2021.
Острый панкреатит обычно проходит в течение одной-двух недель. Как правило, на некоторое время избегают твердой пищи, чтобы уменьшить нагрузку на поджелудочную железу. Поддерживающие меры, такие как инфузия (внутривенная капельница) для обеспечения жидкости и обезболивающих, могут помочь облегчить симптомы и предотвратить осложнения.
Основными признаками острого панкреатита являются внезапная и сильная боль в верхней части живота, тошнота и рвота. Обычно это вызвано камнями в желчном пузыре, блокирующими отверстие поджелудочной железы, или употреблением слишком большого количества алкоголя.
У 80% людей с острым панкреатитом воспаление либо полностью проходит, либо значительно улучшается в течение одной-двух недель. Но иногда приводит к серьезным осложнениям, поэтому обычно лечится в стационаре.
Какой самый важный первый шаг в лечении панкреатита?
При остром панкреатите организм быстро теряет много жидкости, что также приводит к потере важных минералов. Тошнота и рвота также затрудняют получение достаточного количества жидкости. Обезвоживание может вызвать такие осложнения, как низкое кровяное давление или даже недостаточность кровообращения. Чтобы этого не произошло, больному ставят капельницу, которая снабжает его жидкостью и электролитами.
Обезболивание
Острый панкреатит обычно очень болезненный. Существует ряд препаратов для облегчения боли. Часто необходимы сильные обезболивающие (опиоиды). Обезболивающие также обычно вводят через капельницу или катетер (эпидурально).
Существует ряд препаратов для облегчения боли. Часто необходимы сильные обезболивающие (опиоиды). Обезболивающие также обычно вводят через капельницу или катетер (эпидурально).
Иногда дозу обезболивающего можно отрегулировать самостоятельно. Это называется «контролируемой пациентом анальгезией» или PCA. Вы используете помпу, чтобы контролировать, сколько лекарства доставляется. Существуют проверки для предотвращения передозировки.
В прошлом опиоиды, такие как морфин, использовались с осторожностью, поскольку опасались, что они еще больше затруднят отток пищеварительных соков из поджелудочной железы. Но исследования не подтвердили это. В настоящее время нет известных причин отказа от лечения боли при остром панкреатите опиоидами.
Более слабые болеутоляющие средства, такие как ацетаминофен (парацетамол) или НПВП, такие как ибупрофен, можно использовать, как только боль начнет стихать.
Когда ты снова сможешь есть?
Пациентам больше не рекомендуется полностью прекращать прием пищи. Исследования показали, что многие люди могут снова начать есть понемногу, как только их симптомы улучшатся и они почувствуют голод. Это справедливо даже для людей с более высоким риском осложнений.
Исследования показали, что многие люди могут снова начать есть понемногу, как только их симптомы улучшатся и они почувствуют голод. Это справедливо даже для людей с более высоким риском осложнений.
Часто можно начать есть твердую пищу через один-два дня, но врачи рекомендуют начинать с легкоусвояемой пищи с низким содержанием жира. Тем не менее, если кто-то чувствует тошноту, рвоту или осложнения, такие как непроходимость кишечника, ему лучше подождать, прежде чем снова есть твердую пищу.
Когда необходимо использовать зонд для кормления?
Если невозможно снова начать есть в течение нескольких дней, можно использовать питательный зонд для подачи важных питательных веществ, таких как белки, углеводы, жиры, витамины и минералы, в виде специально приготовленной жидкой пищи. Питательные зонды вставляются через нос и осторожно продвигаются по пищеводу в желудок или тонкую кишку.
В редких случаях может потребоваться парентеральное питание. Он доставляет питательные вещества непосредственно в кровоток с помощью капельницы. Это может быть сделано, если, например, кто-то вообще не может есть, потому что пищеварение вызывает немедленную боль. По возможности вместо капельницы используется зонд для кормления. Это связано с тем, что многие исследования показали, что парентеральное питание через капельницу связано с большим количеством инфекций и осложнений и даже с большим количеством смертей.
Это может быть сделано, если, например, кто-то вообще не может есть, потому что пищеварение вызывает немедленную боль. По возможности вместо капельницы используется зонд для кормления. Это связано с тем, что многие исследования показали, что парентеральное питание через капельницу связано с большим количеством инфекций и осложнений и даже с большим количеством смертей.
Могут ли антибиотики или другие лекарства предотвратить осложнения?
Острый панкреатит может привести к инфекциям. Они могут повлиять на саму поджелудочную железу или другие органы, такие как легкие или желчные протоки. Инфекции лечат антибиотиками.
Однако было бы лучше предотвратить их появление. Антибиотики часто использовались в качестве превентивной меры в прошлом, особенно если часть ткани поджелудочной железы погибла (некротизирующий панкреатит). Это было сделано для того, чтобы мертвые ткани не заразились и не вызвали состояние, называемое инфицированным панкреонекрозом. Но исследования четко не показали, что прием антибиотиков в качестве меры предосторожности может предотвратить осложнения. Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют рутинное использование антибиотиков в качестве меры предосторожности.
Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют рутинное использование антибиотиков в качестве меры предосторожности.
В нескольких исследованиях изучалось, может ли использование пребиотиков или пробиотиков предотвратить осложнения или повлиять на тяжесть течения панкреатита. Считается, что эти вещества способствуют росту безвредных молочнокислых бактерий, снижая риск инфекций. Но исследования не подтвердили это.
Как лечат камни в желчном пузыре?
Если острый панкреатит вызван камнями в желчном пузыре, камни можно удалить с помощью эндоскопической ретроградной холангиографии (ЭРХ). Это включает в себя осторожное введение эндоскопа через пищевод, желудок и первую часть тонкой кишки к отверстию желчного протока. Затем в желчный проток вводят контрастное вещество, чтобы любые камни, находящиеся там, были видны на рентгеновском снимке. С помощью небольшого корзинообразного проволочного инструмента на конце эндоскопа эти камни также можно удалить во время процедуры.
Если панкреатит был вызван камнями в желчном пузыре, желчный пузырь обычно удаляют в более поздние сроки. Это снижает риск образования большего количества камней в желчном пузыре и повторного воспаления поджелудочной железы. Примерно у 20 из 100 человек, которым не удалили желчный пузырь, в течение нескольких месяцев возникает повторное воспаление поджелудочной железы. При отсутствии осложнений желчный пузырь можно удалить в течение нескольких дней после госпитализации. Чем раньше она будет удалена, тем раньше вы сможете покинуть больницу. Согласно исследованиям, нет никаких недостатков в раннем удалении желчного пузыря при неосложненных случаях панкреатита. В тяжелых случаях или при наличии осложнений лучше подождать, пока больной не выздоровеет. В противном случае риск осложнений во время процедуры слишком высок.
Тяжелые случаи панкреатита
Примерно в 15–20 случаях из 100 острый панкреатит приводит к осложнениям, поражающим поджелудочную железу или другие органы. Псевдокисты (заполненные жидкостью кистозные пузыри в поджелудочной железе) являются частым осложнением. Если они небольшие и не вызывают никаких симптомов, их не нужно лечить. Более крупные псевдокисты могут вскрываться и кровоточить или инфицироваться и образовывать абсцесс. Чтобы этого не произошло, кисту можно проколоть и дренировать снаружи с помощью полой иглы. В некоторых случаях требуется хирургическое вмешательство.
Псевдокисты (заполненные жидкостью кистозные пузыри в поджелудочной железе) являются частым осложнением. Если они небольшие и не вызывают никаких симптомов, их не нужно лечить. Более крупные псевдокисты могут вскрываться и кровоточить или инфицироваться и образовывать абсцесс. Чтобы этого не произошло, кисту можно проколоть и дренировать снаружи с помощью полой иглы. В некоторых случаях требуется хирургическое вмешательство.
Мертвая ткань не всегда нуждается в лечении, если она не инфицирована. Однако инфицированные мертвые ткани необходимо лечить антибиотиками. Также может потребоваться удаление мертвой ткани. В зависимости от того, какая часть поджелудочной железы поражена, используются различные процедуры. Если мертвая ткань не вызывает острых проблем, лучше подождать около четырех недель, прежде чем удалять ее, чтобы пациент мог сначала оправиться от болезни. К тому времени мертвая ткань также затвердеет, и ее будет легче отличить от здоровой ткани и удалить.
Очень тяжелые случаи панкреатита могут привести к воспалению всего тела, известному как синдром системной воспалительной реакции (SIRS).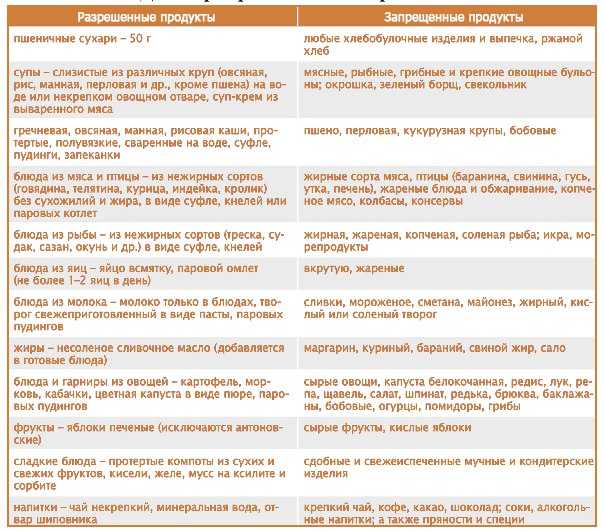 SIRS может вызвать отказ одного или нескольких органов, и его необходимо лечить в отделении интенсивной терапии. Там врачи и медсестры стараются поддерживать работу органов, пока воспаление не пройдет.
SIRS может вызвать отказ одного или нескольких органов, и его необходимо лечить в отделении интенсивной терапии. Там врачи и медсестры стараются поддерживать работу органов, пока воспаление не пройдет.
Что происходит после восстановления?
Если обнаружена конкретная причина острого панкреатита, например камни в желчном пузыре или (редкое) нарушение обмена веществ, проводится лечение этой причины. В противном случае после неосложненного острого панкреатита никакие другие методы лечения не требуются. Если панкреатит был связан с алкоголем, после него рекомендуется пить намного меньше алкоголя. Некоторые специалисты рекомендуют вообще не употреблять алкоголь в течение 6–12 месяцев после каждого эпизода панкреатита. Но не проводилось исследований того, может ли отказ от алкоголя помочь предотвратить новые случаи панкреатита, если причина не связана с алкоголем.
Людям, перенесшим тяжелый острый панкреатит с осложнениями, после выписки из больницы может потребоваться дальнейшее лечение. Экстремальная потеря веса характерна для острого панкреатита. Иногда может потребоваться несколько недель, чтобы к вам вернулся аппетит и снова набрался вес. В это время могут помочь советы диетолога. У некоторых людей поджелудочная железа не вырабатывает достаточно пищеварительных соков (какое-то время) после того, как панкреатит прошел. Если это произойдет, искусственные ферменты поджелудочной железы можно принимать во время еды, чтобы помочь организму усваивать пищевые жиры. Люди, перенесшие острый панкреатит, также более склонны к развитию диабета, который затем необходимо лечить.
Экстремальная потеря веса характерна для острого панкреатита. Иногда может потребоваться несколько недель, чтобы к вам вернулся аппетит и снова набрался вес. В это время могут помочь советы диетолога. У некоторых людей поджелудочная железа не вырабатывает достаточно пищеварительных соков (какое-то время) после того, как панкреатит прошел. Если это произойдет, искусственные ферменты поджелудочной железы можно принимать во время еды, чтобы помочь организму усваивать пищевые жиры. Люди, перенесшие острый панкреатит, также более склонны к развитию диабета, который затем необходимо лечить.
Источники
Аль-Омран М., Албалави З.Х., Ташканди М.Ф., Аль-Ансари Л.А. Энтеральное и парентеральное питание при остром панкреатите. Кокрановская система баз данных, ред. 2010 г.; (1): CD002837. [Бесплатная статья PMC: PMC7120370] [PubMed: 20091534]
Bakker OJ, van Brunschot S, van Santvoort HC, Besselink MG, Bollen TL, Boermeester MA et al. Раннее кормление через назоэнтеральный зонд по сравнению с кормлением по требованию при остром панкреатите.
 N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]
N Engl J Med 2014; 371(21): 1983-1993 гг. [В паблике: 25409371]Basurto Ona X, Rigau Comas D, Urrutia G. Опиоиды при остром панкреатите. Кокрановская система базы данных, ред. 2013 г.; (7): CD009179. [PubMed: 23888429]
Бесселинк М., ван Сантвоорт Х., Фриман М., Гарднер Т., Майерле Дж., Веге С.С. и др. Доказательные рекомендации IAP/APA по ведению острого панкреатита. Панкреатология 2013; 13(4 Дополнение 2): e1-15.
Gou S, Yang Z, Liu T, Wu H, Wang C. Применение пробиотиков при лечении тяжелого острого панкреатита: систематический обзор и метаанализ рандомизированных контролируемых исследований. Крит Уход 2014; 18(2): Р57. [Бесплатная статья PMC: PMC4056604] [PubMed: 24684832]
Джонсон К.Д., Бесселинк М.Г., Картер Р. Острый панкреатит. БМЖ 2014; 349: g4859. [PubMed: 25116169]
Мэн В., Юань Дж., Чжан С., Бай З., Чжоу В., Ян Дж. и др. Парентеральные анальгетики для облегчения боли при остром панкреатите: систематический обзор.
 Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]
Панкреатология 2013; 13(3): 201-206. [PubMed: 23719588]Мэн В.Б., Ли С., Ли Ю.М., Чжоу В.К. Три начальные диеты для лечения легкого острого панкреатита: метаанализ. World J Gastroenterol 2011; 17(37): 4235-4241. [Бесплатная статья PMC: PMC3208370] [PubMed: 22072857]
Nordback I, Pelli H, Lappalainen-Lehto R, Jarvinen S, Raty S, Sand J. Повторение острого алкогольного панкреатита можно уменьшить: рандомизированное контролируемое исследование. Гастроэнтерология 2009; 136(3): 848-855. [PubMed: 19162029]
Ockenga J, Löser C, Kraft M, Madl C. S3-Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM) в Zusammenarbeit mit der GESKES, der AKE und der DGVS. Klinische Ernährung in der Gastroenterologie (Часть 2) — Поджелудочная железа. Регистрационный номер AWMF: 073-025. 2014.
Поропат Г., Гиляка В., Хаузер Г., Тимак Д. Составы для энтерального питания при остром панкреатите. Кокрановская система базы данных, ред.
 2015 г.; (3): CD010605. [PubMed: 25803695]
2015 г.; (3): CD010605. [PubMed: 25803695]Теннер С., Бейли Дж., ДеВитт Дж., Веге С.С. Рекомендации Американского колледжа гастроэнтерологов: лечение острого панкреатита. Am J Gastroenterol 2013; 108(9): 1400-1415; 1416. [PubMed: 23896955]
Vaughn VM, Shuster D, Rogers MAM, Mann J, Conte ML, Saint S et al. Раннее и отсроченное кормление у пациентов с острым панкреатитом: систематический обзор. Энн Интерн Мед 2017; 166(12): 883-892. [PubMed: 28505667]
Чжан М.М., Ченг Дж.К., Лу Ю.Р., Йи Ч.Х. Применение пре-, про- и синбиотиков у больных острым панкреатитом: метаанализ. World J Gastroenterol 2010; 16(31): 3970-3978. [Бесплатная статья PMC: PMC2923773] [PubMed: 20712060]
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG является немецким институтом, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения.

