Какие бывают виды шишек и новообразований на коже. Почему они возникают. Как их диагностируют. Какие методы лечения применяют. Когда нужно обратиться к врачу.
Виды шишек и новообразований на коже
Шишки и новообразования на коже могут иметь различную природу и причины возникновения. Наиболее распространенными видами являются:
- Халязион — уплотнение в области века, возникающее при закупорке сальной железы
- Фурункул — гнойное воспаление волосяного фолликула и окружающих тканей
- Ячмень — воспаление луковицы ресницы
- Милиум — белые угри, образующиеся из-за закупорки сальных желез
- Липома — доброкачественная опухоль из жировой ткани
- Гистиоцитома — доброкачественная опухоль кожи
- Гиперплазия сальных желез — разрастание сальных желез
- Кисты — полость с жидким или полужидким содержимым
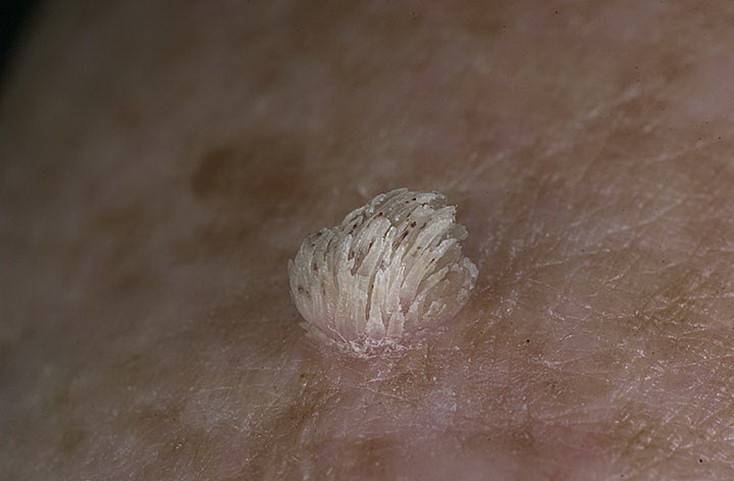
- Папилломы — доброкачественные эпителиальные опухоли
Причины возникновения шишек на коже
Появление различных новообразований на коже может быть вызвано следующими факторами:
- Нарушения обмена веществ
- Генетическая предрасположенность
- Вирусные инфекции (например, вирус папилломы человека)
- Чрезмерное воздействие ультрафиолетового излучения
- Гормональные нарушения
- Травмы и повреждения кожи
- Воспалительные процессы
- Закупорка протоков сальных и потовых желез
- Ослабление иммунной системы
Как диагностируют новообразования на коже?
Диагностика шишек и новообразований на коже включает следующие методы:
- Визуальный осмотр и пальпация — врач оценивает внешний вид, размер, консистенцию образования
- Дерматоскопия — исследование кожи под увеличением с помощью специального прибора
- Биопсия — забор небольшого фрагмента ткани для гистологического исследования
- УЗИ — ультразвуковое исследование для оценки структуры и глубины образования
- Компьютерная и магнитно-резонансная томография — для исключения распространения процесса в глубокие ткани
Методы лечения новообразований на коже
Тактика лечения зависит от вида и характера новообразования. Применяются следующие методы:
Консервативное лечение:
- Антибактериальные и противовоспалительные препараты
- Гормональные мази
- Компрессы и примочки
- Физиотерапевтические процедуры
Хирургическое лечение:
- Криодеструкция (воздействие жидким азотом)
- Электрокоагуляция
- Радиоволновой метод
- Классическое хирургическое иссечение
Когда нужно обратиться к врачу?
Появление любого нового образования на коже является поводом для обращения к дерматологу или онкологу. Особенно важно проконсультироваться со специалистом при наличии следующих признаков:

- Быстрый рост новообразования
- Изменение цвета, формы, размера существующей родинки
- Появление зуда, болезненности, кровоточивости
- Асимметричная форма и неровные края образования
- Диаметр более 6 мм
- Отсутствие эффекта от самолечения в течение 2 недель
Профилактика новообразований на коже
Для снижения риска появления новообразований на коже рекомендуется:
- Ограничить пребывание на солнце, особенно в пиковые часы
- Использовать солнцезащитные средства с высоким фактором защиты
- Отказаться от посещения солярия
- Соблюдать правила личной гигиены
- Вести здоровый образ жизни, правильно питаться
- Укреплять иммунитет
- Своевременно лечить хронические заболевания
- Регулярно проводить самоосмотр кожи
- Ежегодно посещать дерматолога для профилактического осмотра
Особенности новообразований у детей
У детей также могут появляться различные новообразования на коже. Наиболее часто встречаются:
- Гемангиомы — доброкачественные опухоли из кровеносных сосудов
- Невусы — родимые пятна
- Дермоидные и эпидермоидные кисты
- Папилломы
- Мастоцитомы — скопления тучных клеток
Большинство детских новообразований имеют доброкачественную природу, но требуют наблюдения врача. При появлении любого нового образования на коже ребенка необходимо обратиться к педиатру или детскому дерматологу.
Новообразования кожи у пожилых людей
- Себорейный кератоз
- Актинический кератоз
- Базальноклеточный рак кожи
- Плоскоклеточный рак кожи
- Меланома
Пожилым людям особенно важно регулярно проводить самоосмотр кожи и посещать дерматолога для профилактических осмотров. При появлении любых новых или изменении существующих образований на коже необходимо незамедлительно обратиться к врачу.
Заключение
Шишки и новообразования на коже — распространенная проблема, с которой может столкнуться каждый человек. Большинство из них имеют доброкачественную природу, но некоторые могут быть опасными. Своевременное обращение к врачу при обнаружении любого нового образования на коже позволит поставить точный диагноз и назначить правильное лечение. Регулярные профилактические осмотры у дерматолога и соблюдение мер профилактики помогут снизить риск развития серьезных заболеваний кожи.
причины заболевания, методы диагностики и лечения – статьи о здоровье
Шишки на верхнем или нижнем веке являются довольно распространенным поводом для обращения к офтальмологу. В некоторых случаях они приводят исключительно к нарушению эстетики, в других становятся еще и источником выраженного дискомфорта, так как могут болеть, гноиться, приводить к повышенному слезотечению и др.
Рассмотрим причины появления таких образований, основные их виды, а также методы диагностики и лечения.
Почему появляются шишки на верхнем или нижнем веке?
К причинам появления образований относят:
- нарушения обмена веществ
- наследственные факторы
- вирус папилломы человека
- чрезмерное воздействие ультрафиолетового излучения
Особенно склонны к таким новообразованиям люди со светлым или рыжим цветом волос, большим количеством веснушек на лице и невусов на коже. Также в группу риска входят пациенты с раком кожи. Нередко шишки появляются у тех, кто много загорает или просто часто находится на улице под прямыми лучами солнца.
Нередко шишки появляются у тех, кто много загорает или просто часто находится на улице под прямыми лучами солнца.
Классификация
Существует большое количество различных новообразований. Вид шишек имеют:
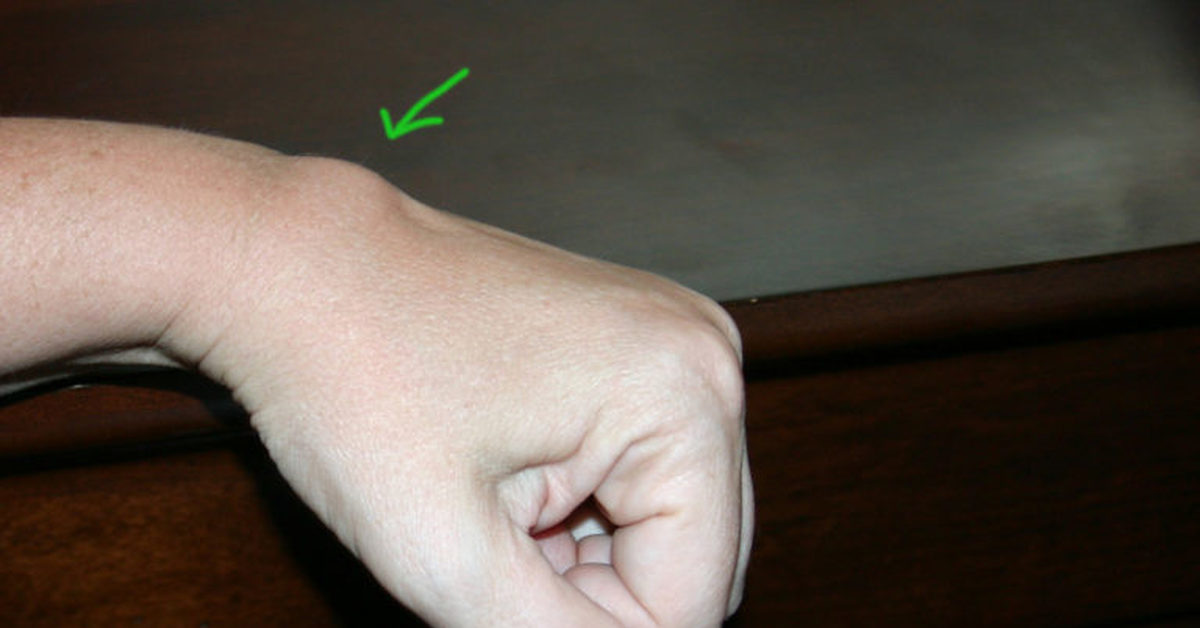
- Халязион. Он образуется при закупоривании сальной железы и фиксируется под кожей. При прощупывании халязион напоминает шарик, который способен перекатываться при движении по нему пальцев. Неприятные ощущения у пациента появляются обычно после образования капсулы. Важно! Обратиться к врачу следует, даже если халязион не доставляет дискомфорта. Это обусловлено тем, что в любой момент образование может нагноиться
- Фурункул. Это образование особенно опасно. Такая шишка является следствием гнойного воспаления сальных желез или волосяного мешочка ресниц. Как правило, фурункулы появляются на верхнем веке недалеко от бровей. Развиваются они постепенно, из небольшого узелка. Со временем образование отекает. В некоторых случаях возможны повышение температуры тела, общая слабость и головная боль.

- Ячмень. Такое новообразование известно многим. Причиной появления шишки является воспаление луковицы ресницы, возникающее на фоне закупоривания сальной железы. Пациенты обычно жалуются на боль и ощущение инородного тела в глазу. Если вовремя не начать терапию, кожа покраснеет и может начать гноиться
Диагностика
Обследование пациента с шишками на нижнем или верхнем веке глаза начинается с простого осмотра. Обычно опытному офтальмологу его достаточно для постановки диагноза. Если требуется дифференциация образования, может проводиться биопсия. Она позволит выполнить лабораторное исследование и определить характер образования.
Если требуется дифференциация образования, может проводиться биопсия. Она позволит выполнить лабораторное исследование и определить характер образования.
При подозрении на распространение опухолевого процесса в орбиту назначают компьютерную или магнитно-резонансную томографию. Чтобы оценить динамику процесса развития образования, выполняют фотодокументацию. Благодаря снимкам офтальмолог может сравнить особенности шишек сейчас и спустя некоторое время, оценить их рост и другие параметры.
Лечение
Консервативные методы
Такое лечение актуально, если шишки на веке спровоцированы воспалительным процессом или бактериальной инфекцией. Для терапии назначаются антибактериальные и иные средства. Выпускаются такие продукты в виде мазей и капель, назначаются офтальмологом.
Важно! При применении лекарственных препаратов очень важно соблюдать их дозировку и другие особенности использования.
В некоторых случаях врач может порекомендовать физиотерапию или медицинский массаж век.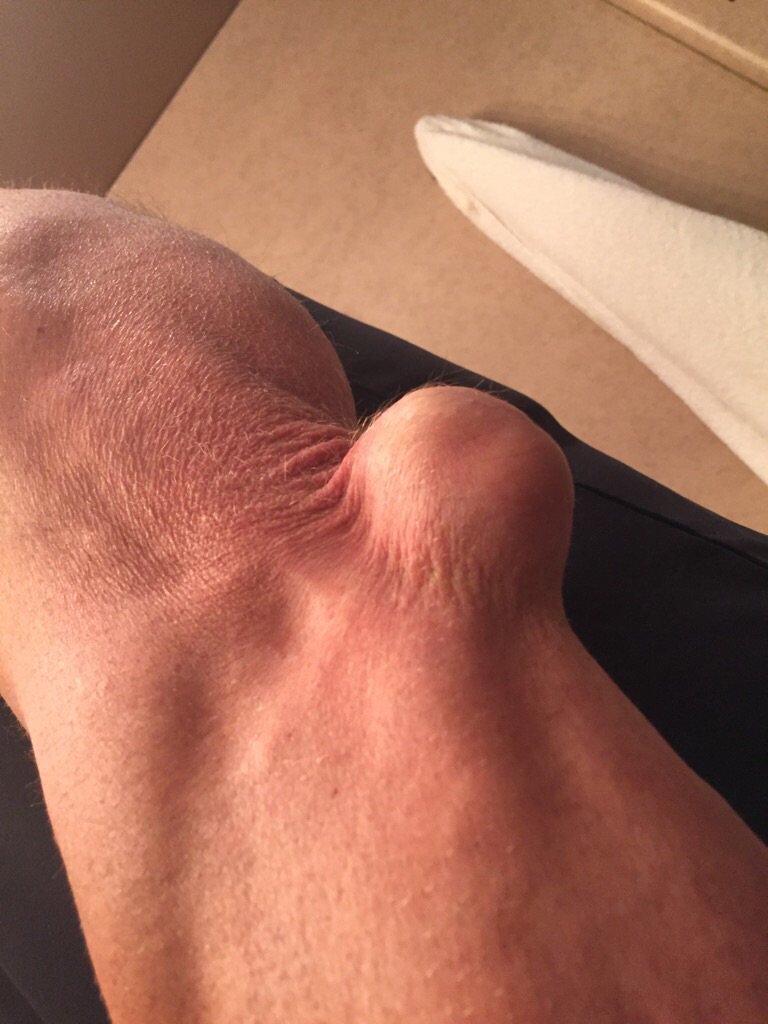 Они проводятся курсами, длительность которых определяется врачом.
Они проводятся курсами, длительность которых определяется врачом.
Хирургическое лечение шишек на веках
Оно может проводиться с использованием целого ряда современных методик.
В их числе:
- Лазерное удаление
- Удаление аппаратом «Сургитрон»
- Криодеструкция и др.
Также может выполняться традиционное хирургическое удаление скальпелем.
Предпочтение сегодня отдается малоинвазивным вмешательствам. После них не остается крупных шрамов, во время таких манипуляций сокращены риски осложнений и побочных эффектов. Кроме того, период реабилитации является максимально коротким.
Подходящую методику для удаления шишки на веке подбирает врач. При этом он ориентируется на размер новообразования, его расположение и иные особенности.
Важно! Ни в коем случае не пытайтесь провести удаление самостоятельно. Не царапайте образование и не выдавливайте его.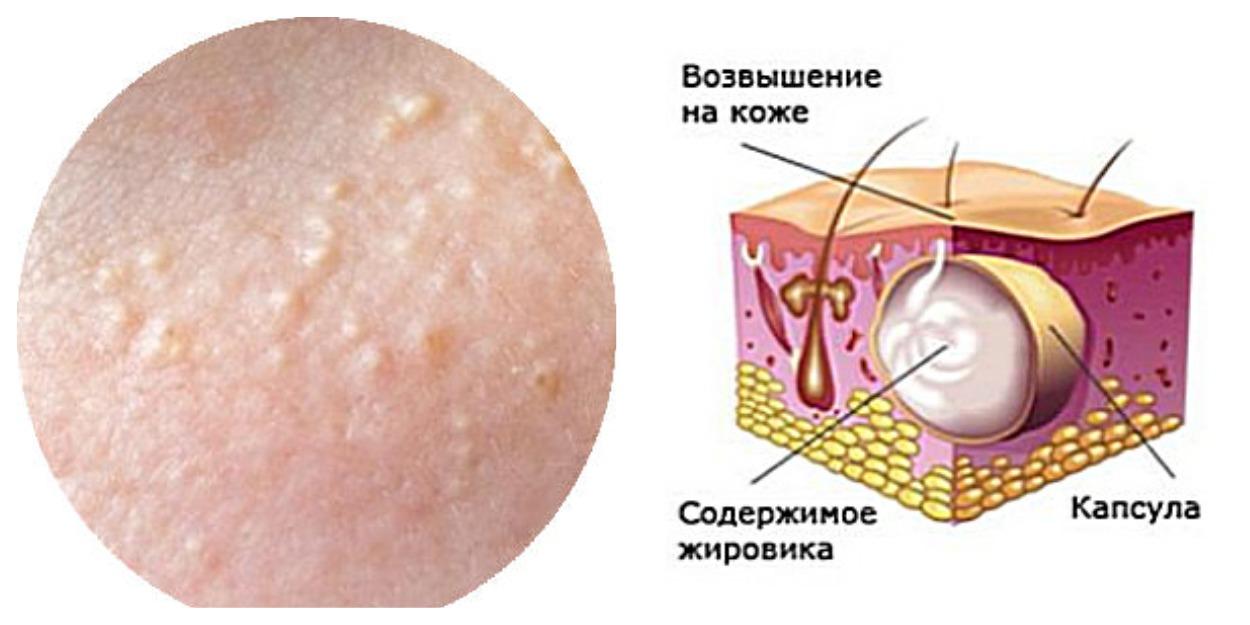 Это может привести к усилению воспаления и распространению инфекции, нагноению и иным осложнениям (вплоть до ухудшения зрения).
Это может привести к усилению воспаления и распространению инфекции, нагноению и иным осложнениям (вплоть до ухудшения зрения).
Преимущества обращения в МЕДСИ
- Квалифицированные офтальмохирурги. Наши врачи имеют большой опыт и успешно решают все поставленные задачи. Специалисты могут провести операцию по удалению различных новообразований быстро, эффективно и в безопасном для пациента режиме
- Комплексное обследование. Диагностика позволяет поставить точный диагноз и выбрать оптимальный вариант вмешательства. Для ее выполнения нами используются современные установки и приборы
- Современные методики и технологии лечения новообразований на веках. Подходящий алгоритм манипуляций выбирается, исходя из индивидуальных особенностей. Это позволяет обеспечить высокий уровень эффективности и безопасности вмешательств. При необходимости и возможности лечение выполняется консервативными методиками
- Малоинвазивные методы (в том числе лазерные).
 Благодаря им сокращаются риски осложнений и длительность реабилитации
Благодаря им сокращаются риски осложнений и длительность реабилитации - Реабилитация в кратчайшие сроки. Такое восстановление достигается благодаря использованию лазера
- Отсутствие послеоперационных косметических дефектов. Все вмешательства проводятся аккуратно, с соблюдением установленных норм и требований. После операций накладываются атравматические швы
- Лечение в комфортных условиях. Мы позаботились об отсутствии очередей и неприятных ощущений у пациентов при выполнении различных вмешательств
Чтобы уточнить возможности удаления шишек на нижнем или верхнем веке или записаться на прием к офтальмологу, достаточно позвонить по номеру +7 (495) 7-800-500. Наш специалист ответит на все вопросы. Также запись возможна через приложение SmartMed.
Наши врачи
Записаться на прием Записаться на прием Записаться на прием Записаться на прием Записаться на прием Записаться на прием Записаться на прием Записаться на приемВсе врачи (8)
Специализированные
центры
Не затягивайте с лечением, обратитесь к врачу прямо сейчас:
- Лечение и удаление халязиона
- Хирургическое лечение новообразований век и конъюнктивы
Шишка у собаки — причины возникновения подкожной опухоли на холке, лапе, шеи или животе, шишки после прививки у собак
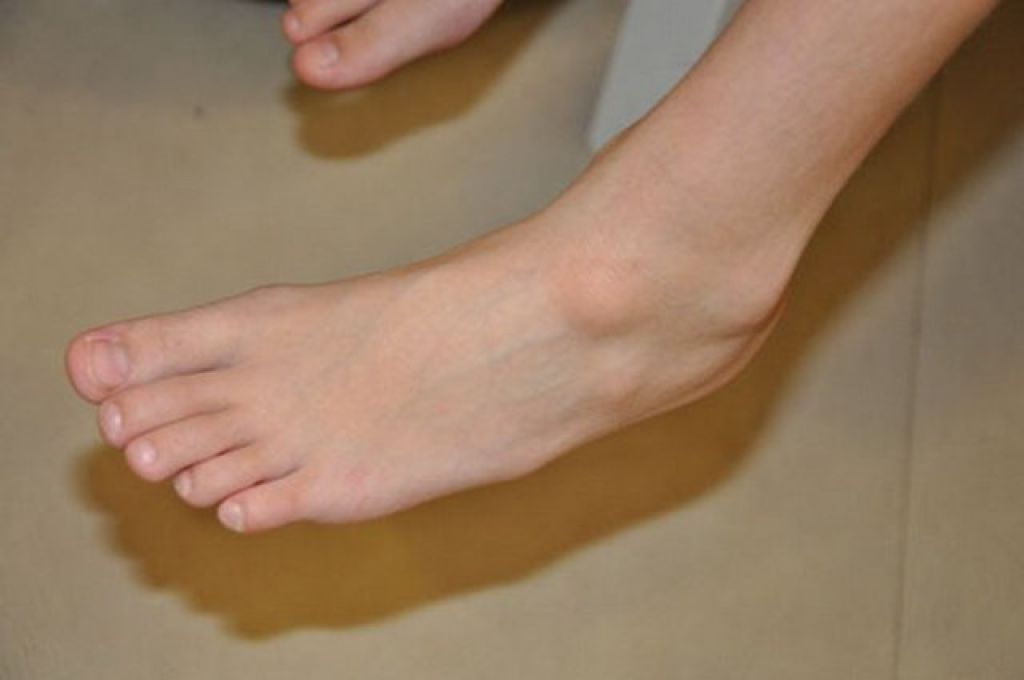
У собак шишками называют уплотнения, которые образовываются под кожей или на теле. Их можно легко нащупать при пальпации во время гигиенических процедур. Новообразования не всегда являются следствием онкологии, однако могут быть злокачественными. По этой причине любые изменения на коже у животного нуждаются в обязательной диагностике.
Их можно легко нащупать при пальпации во время гигиенических процедур. Новообразования не всегда являются следствием онкологии, однако могут быть злокачественными. По этой причине любые изменения на коже у животного нуждаются в обязательной диагностике.
Причины образования подкожных шишек у собак
Шишки у собаки на теле или под кожей могут говорить о патологиях кожи или новообразованиях. В первом случае речь идет о наростах на спине, на морде и других частях тела, которые выступают наружу. Они появляются вследствие:
- Абсцессов. Уплотнение красного цвета может сформироваться после укуса насекомого, травмы или попадания в кожу инородного предмета (часто уплотнения встречаются на лапах, на животе).
- Кист. Образуются при закупорке кожных желез. Внешне схожи с человеческими прыщами (появляются в разных местах, в том числе на хвосте).
- Гематом. Сгусток крови формируется на месте травмы (возникает чаще на шее, лапах).
- Аллергии.
 Это может быть крапивница, сопровождающаяся зудом, отеком.
Это может быть крапивница, сопровождающаяся зудом, отеком. - Инъекций. После введения лекарства под кожей образуется небольшое уплотнение, которое уходит через какое-то время.
1 шт
399 ₽
330 ₽
Показать все предложения
Показать все предложения
Обнаруженная шишка может свидетельствовать о развитии доброкачественной или злокачественной опухоли. Среди наиболее распространенных:
- Гистиоцитома — плотное образование, встречающееся у щенков. В основном не требует лечения (можно обнаружить на голове или ушах).
- Липома — встречается у питомцев с лишним весом. Опухоль формируется из жировых клеток, может быть крупной (можно увидеть на шее, животе, в области грудной клетки).
- Гиперплазия — формируется вследствие быстрого разрастания желез, которые выделяют кожный жир. Опухоль, напоминающая бородавку, встречается на лапах, других участках тела.
- Опухоль кожных тканей — злокачественное уплотнение в виде незаживающей язвы.
 Успешное лечение возможно при своевременной диагностике.
Успешное лечение возможно при своевременной диагностике.
Как не пропустить шишку у собаки?
Кожные опухоли — распространенные виды образований под кожей и на теле у четвероногих друзей. Регулярные осмотры позволят отслеживать любые изменения у питомца. При этом нужно осматривать не только открытые участки — голову, грудь, бока, спину. Обязательно стоит прощупывать скрытые места, которые сложно поддаются визуальной оценке — под хвостом и ушами.
Если у собаки на коже или под ней появилась шишка, отметьте это место для себя и наблюдайте за ним. Дополнительные фотографии и записи позволят специалисту точнее определить характер заболевания. Поэтому следующий шаг — обращение в ветеринарную клинику.
Лимфедема, отек, асцит | Информация для специалистов
Обратите внимание: – эта информация предназначена для медицинских работников .
Вы можете использовать нашу форму «Мое обучение» , чтобы рассказать о том, как эта страница помогла вашему дальнейшему профессиональному развитию.
Отек, лимфедема и асцит являются общими проблемами у пациентов с неизлечимой болезнью.
Здесь мы обсуждаем, что вы можете сделать для своих пациентов с:
- периферический отек, припухлость под кожей
- лимфедема, припухлость под кожей из-за недостаточности лимфатической системы
- асцит, то есть скопление жидкости в брюшной полости.
Существуют и другие типы отеков, которые могут потребовать специализированного лечения, включая отек головного мозга (жидкость в головном мозге) и отек легких (жидкость в легких).
На этой странице:
Периферический отек
Отек — это клиническое слово, используемое для описания скопления жидкости в тканях тела, которое вызывает отек пораженной части тела.
В зависимости от причины отек может быть локальным (поражает определенную область) или генерализованным (поражает все тело).
Отек может возникнуть при определенном заболевании, таком как хроническая сердечная недостаточность, почечная недостаточность или заболевание печени. Но это может случиться с любым пациентом в конце жизни, когда его тело начинает отключаться.
Но это может случиться с любым пациентом в конце жизни, когда его тело начинает отключаться.
Причины периферических отеков
Механизм регулирования жидкости в организме сложен и зависит от множества различных факторов.
Жидкость постоянно поступает в ткани организма, чтобы питать клетки кислородом и питательными веществами.
В то же время жидкость всасывается обратно из тканей в общую систему кровообращения (система, которая снабжает организм кислородом и выводит отходы), так что она может выделять продукты жизнедеятельности и другие вещества.
Когда в этой системе что-то идет не так, в тканях может скапливаться жидкость, вызывая отек.
Есть ряд причин, по которым этот механизм может выйти из строя:
- Заболевания, такие как сердечная недостаточность, почечная недостаточность и заболевания печени.
- Опухоли, так как они могут повышать давление на вены, вызывая изменения давления крови внутри вен. Это выталкивает жидкость, что приводит к отеку.
- Лекарства, вызывающие задержку воды. К ним относятся стероиды, нестероидные препараты, такие как ибупрофен, и опиоиды, такие как морфин.
- Лечение рака, такое как химиотерапия и лучевая терапия.
- Закупорка вен, например тромб в ноге (венозный тромбоз), в легком (легочная эмболия) или в крупном кровеносном сосуде, таком как верхняя полая вена.
- Неподвижность в течение длительного времени.
- Очень низкий уровень белка в крови (гипоальбуминемия).
- В конце жизни, когда системы организма, такие как сердце и почки, начинают отключаться.
Симптомы периферического отека
Периферический отек обычно поражает ноги и лодыжки, но может также поражать туловище, спину, крестец (нижнюю часть позвоночника) и руки, особенно у пациентов, которые большую часть времени проводят лежа.
Периферический отек может вызвать:
- отек или припухлость кожи
- истончение кожи, чтобы она выглядела натянутой или блестящей
- боль и дискомфорт
- скованность в суставах, ощущение тяжести или боли
- ощущение стянутости или тяжести
- изъязвление кожи (когда вы нажимаете на кожу в течение примерно пяти секунд, ваш палец оставляет вмятину на коже)
- подтекание жидкости из кожи при сильном отеке.

Лечение периферических отеков
Если вы считаете, что у вашего пациента развился периферический отек, обратитесь к его медицинской бригаде. Они попытаются выяснить, что вызывает отек. Им также необходимо исключить другие факторы, которые могут вызвать отек, такие как венозный тромбоз или обструкция верхней полой вены.
Подробнее об обструкции верхней полой вены.
Если они смогут определить причину отека, они будут лечить ее напрямую. Способ лечения будет зависеть от того, что вызвало отек.
Ваш пациент может быть направлен к специалисту-физиотерапевту, специалисту по трудотерапии или медсестре для консультации. Они могут порекомендовать методы для облегчения симптомов. Иногда могут помочь такие лекарства, как диуретики.
Поддержка человека с периферическим отеком
Есть вещи, которые вы можете сделать, чтобы помочь своему пациенту, если у него отек:
- Держите опухшую конечность приподнятой.
- Избегайте тесной или тесной одежды, особенно вокруг живота, если отек находится в нижних конечностях.

- Помогите пациенту надеть компрессионные чулки или чулки, если они прописаны. Это может быть сложно, но есть специальные аппликаторы.
- Поощряйте пациента выполнять легкие упражнения, если он может. Это может включать короткие периоды ходьбы или упражнения в постели — проверьте их план лечения, чтобы узнать подробности о любых упражнениях, которые им были рекомендованы.
- Держите конечность хорошо увлажненной, чтобы предотвратить высыхание кожи.
- Избегайте проведения проверки артериального давления, катетеризации, венепункции или инъекций в пораженный участок.
- Осматривайте пораженный участок на предмет наличия у пациента признаков инфекции, например целлюлита, включая кожу, которая:
- горячий на ощупь
- имеет повышенное набухание или
- плотный на ощупь или
- выглядит красным, пурпурным или более темным, чем окружающая область. Узнайте больше о целлюлите.
У больного с отеком могут появиться пролежни, так как тонкая растянутая кожа более склонна к разрывам.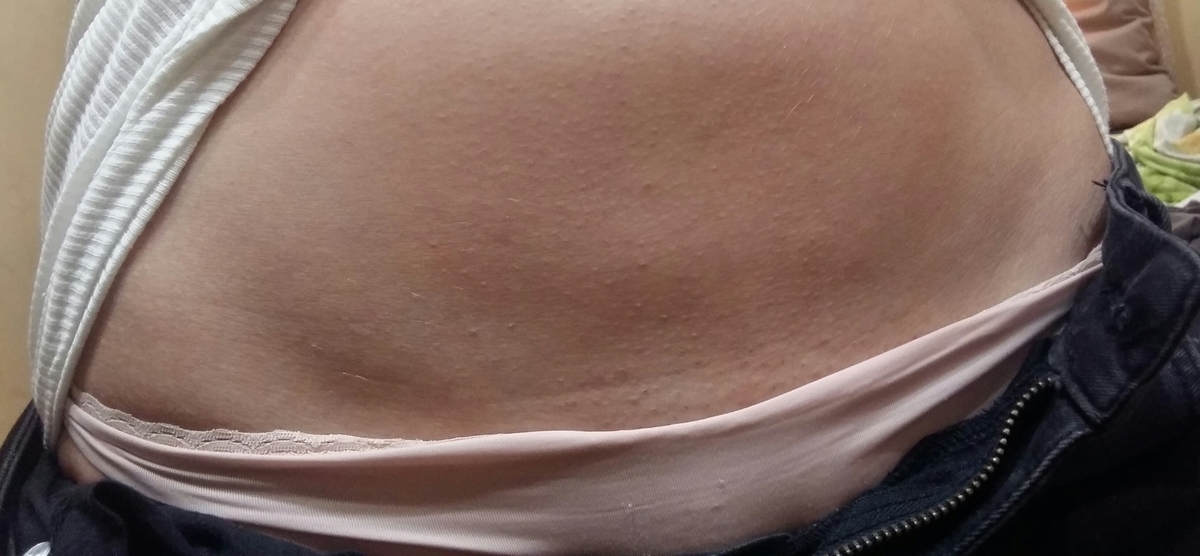 Вы можете помочь предотвратить пролежни:
Вы можете помочь предотвратить пролежни:
- Держите кожу пациента чистой и сухой.
- Если из кожи вытекает жидкость, очистите кожу и держите область, на которой находится конечность, сухой.
- Регулярно меняйте положение конечности.
наверх
Лимфоэдема
Лимфоэдема – это хронический отек тканей тела, вызванный закупоркой или недостаточностью лимфатической системы .
Лимфатическая система играет важную роль в организме. Он помогает поддерживать уровень жидкости, поглощать и транспортировать жиры, а также является частью иммунной системы. Когда что-то идет не так с лимфатической системой, это может вызвать лимфатический отек.
Лимфатическая система играет ключевую роль в регулировании количества жидкости в тканях организма. Как это делается, описано ниже.
Жидкость поступает в лимфатическую систему через капилляров .
Эта жидкость состоит из плазмы и белков, остатков клеток, микроорганизмов и иммунных клеток. Как только эта жидкость попадает в лимфатическую систему, она становится известной как лимфатическая жидкость .
Как только эта жидкость попадает в лимфатическую систему, она становится известной как лимфатическая жидкость .
Капилляры подают эту жидкость в крошечные трубки, называемые лимфатическими сосудами . Эти лимфатические сосуды переносят жидкость от капиллярного русла в тканях к сердцу. По пути они соединяются с рядом лимфатических узлов .
Лимфатические узлы отфильтровывают и уничтожают мусор и бактерии из лимфатической жидкости.
После того как лимфатические узлы очистили жидкость, более крупные лимфатические сосуды (известные как лимфатические стволы ) переносят очищенную жидкость обратно к сердцу, где она попадает в кровоток.
При проблемах с лимфатической системой эта жидкость не отводится должным образом и скапливается под кожей.
наверх
Причины лимфедемы
Существует два основных типа лимфедемы — первичная и вторичная. Первичный лимфатический отек вызывается дефектным геном и присутствует при рождении.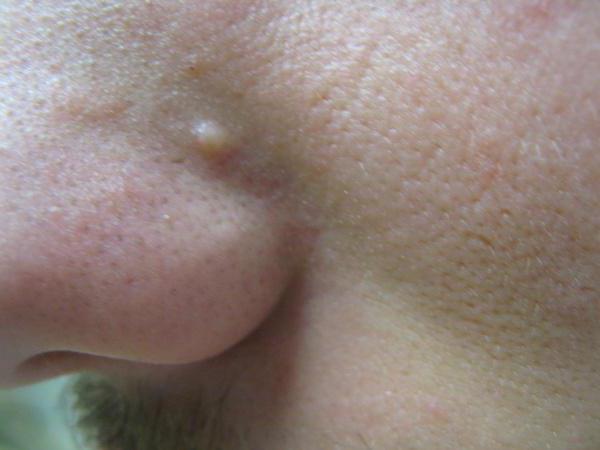 Вторичный лимфатический отек развивается при поражении работающей лимфатической системы.
Вторичный лимфатический отек развивается при поражении работающей лимфатической системы.
Лимфатическая система может быть повреждена по ряду причин.
Рак
Лимфедема часто вызывается раком и противораковыми препаратами.
Лимфатические узлы могут быть поражены раком, так как они отфильтровывают раковые клетки из лимфатической жидкости.
Опухоль также может блокировать дренаж жидкости, что может вызвать лимфатический отек. Часто, когда человеку делают операцию по удалению опухоли, лимфатические узлы в этой части тела также удаляются. Это гарантирует, что как можно больше раковых клеток будет удалено.
Любые лимфатические узлы, в которых растет рак и которые не были удалены, могут блокировать ток лимфатической жидкости через систему. Это вызывает повышение давления в лимфатических сосудах. Это повышенное давление выталкивает лимфатическую жидкость в ткани, вызывая лимфатический отек.
Лучевая терапия
Лучевая терапия также может повредить лимфатическую систему и вызвать лимфатический отек.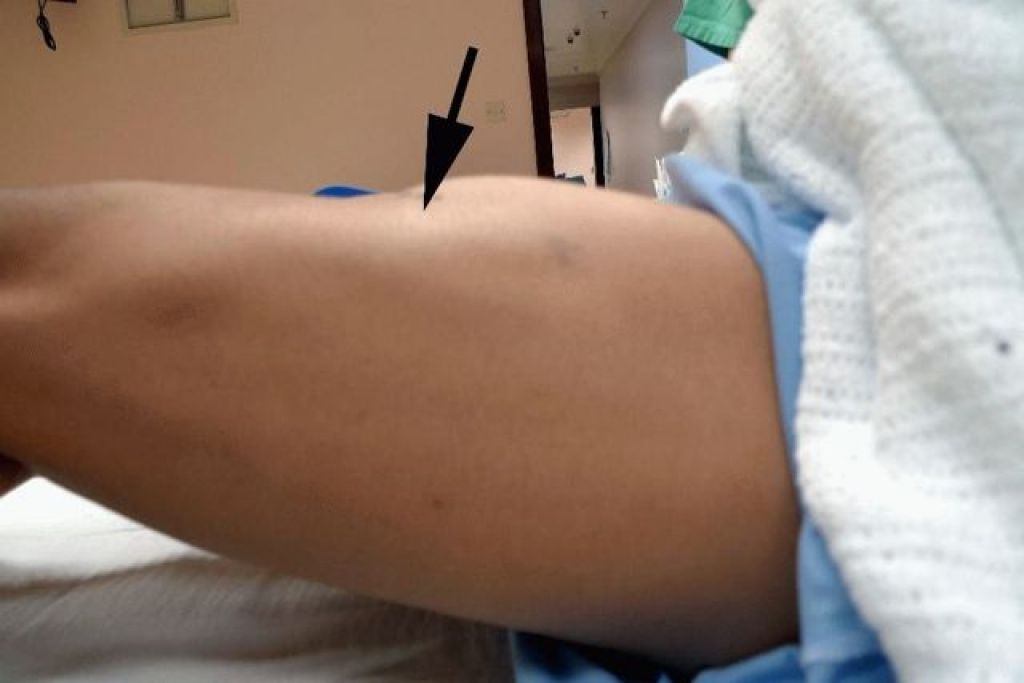 Иногда лимфедема не возникает в течение многих лет после лечения рака.
Иногда лимфедема не возникает в течение многих лет после лечения рака.
Частой причиной лимфатического отека является лучевая терапия рака молочной железы, особенно если у пациента во время операции были удалены лимфатические узлы. Людям, проходящим такое лечение, рекомендуется соблюдать особые меры предосторожности при обращении с рукой на стороне, подвергшейся лучевой терапии. Это может помочь предотвратить возникновение лимфедемы.
Особые меры предосторожности для предотвращения лимфатического отека включают запрет на инъекции или взятие крови в руку, в которой пациент проходил лучевую терапию. Пациентам также следует избегать горячих ванн, саун, солнечных ожогов и других ситуаций, которые могут вызвать изменения температуры.
Недостаток движения
Движение и физические упражнения способствуют правильному оттоку лимфатической жидкости, поскольку мышечная активность, окружающая лимфатические сосуды, массирует жидкость вдоль них. Если пациент меньше двигается, это может привести к лимфедеме.
Воспаление
Заболевания, при которых кожа становится обесцвеченной и опухшей, могут вызвать лимфедему. Например, ревматоидный артрит и экзема могут вызвать лимфедему. Изменение цвета может быть красным, фиолетовым или темнее окружающей области.
Болезни вен
Варикозное расширение вен и тромбоз глубоких вен могут вызывать лимфедему, поскольку они могут нарушать кровоток в венах, приводя к переполнению жидкостью окружающих тканей.
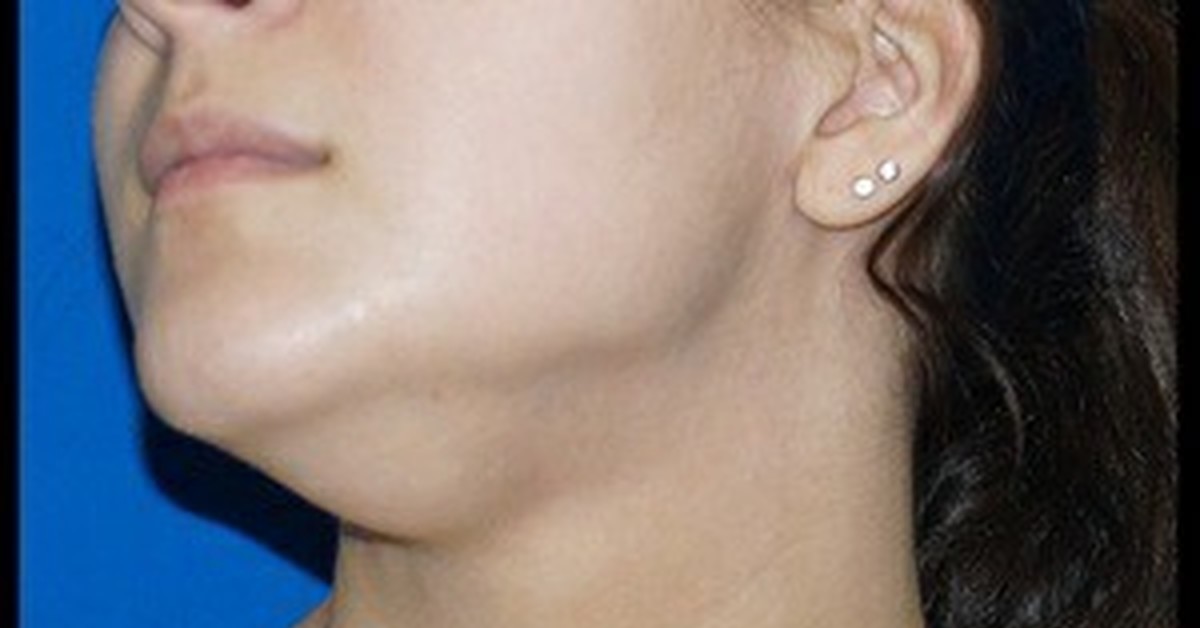
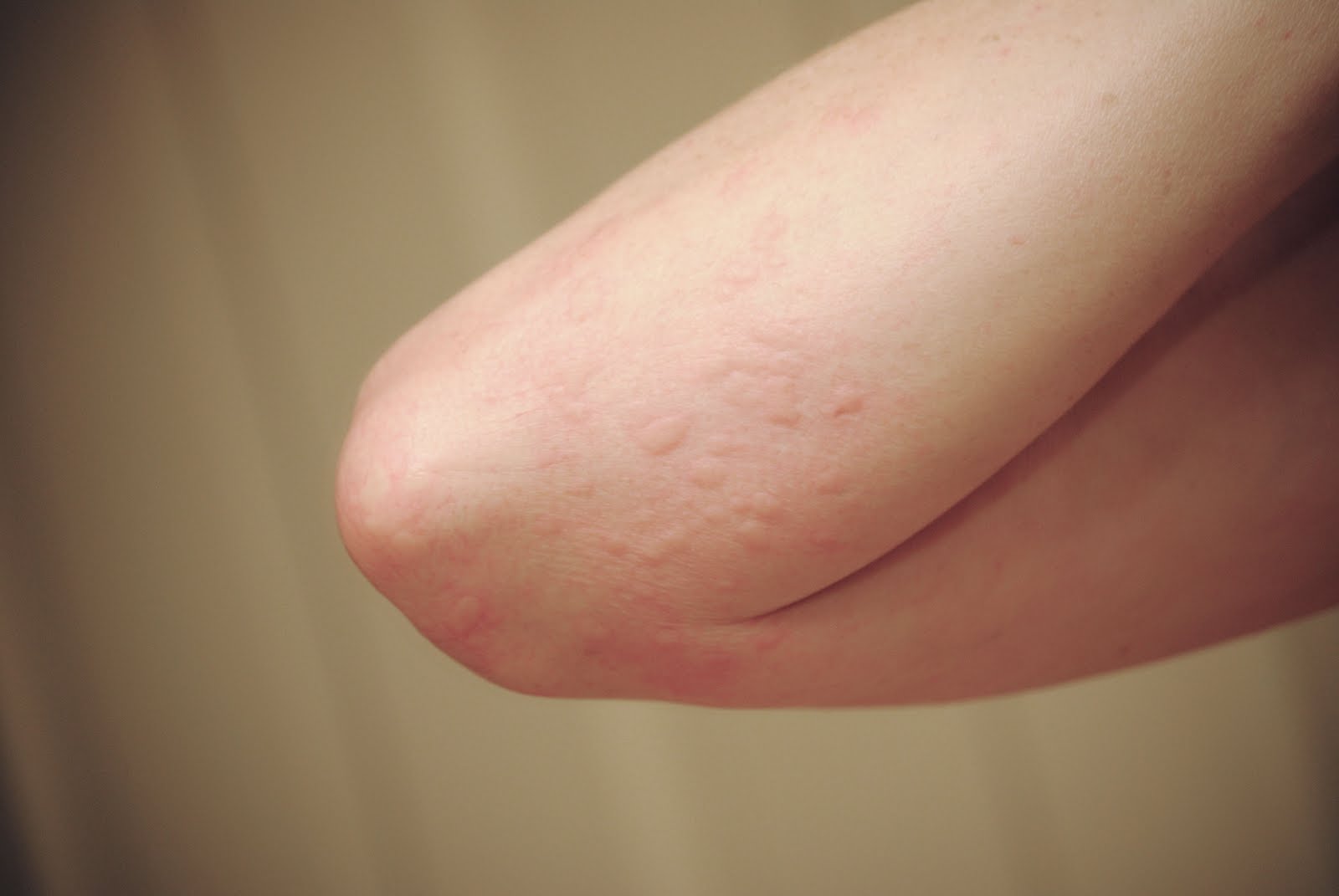
Симптомы лимфатического отека
Лимфедема чаще всего поражает руки или ноги, но также может возникать вокруг туловища, головы, шеи и половых органов.
Симптомы лимфатического отека аналогичны периферическим отекам (выше) и включают:
- опухоль
- боль или дискомфорт
- ощущение стянутости или тяжести
- трудности с передвижением
- подтекание жидкости из кожи (лимфорея)
- утолщение кожи Инфекции
- – лимфедема означает, что у вас повышенный риск заражения, если у вас есть порез или царапина на коже.
Лимфедема может причинять боль пациентам. Наличие опухшей части тела может быть видимым напоминанием о болезни. Это может повлиять на их образ тела и способствовать беспокойству и депрессии.
Важно дать пациенту возможность выразить свои чувства по поводу лимфедемы. Быть честным, задавать открытые вопросы и сообщать им, что есть поддержка, может помочь им чувствовать себя уверенно.
наверх
Лечение лимфатического отека
Врач пациента может направить его к группе специалистов для обследования, если таковая имеется в их районе.
Обратитесь в Сеть поддержки больных лимфатическим отеком, чтобы узнать о местных службах лечения лимфатического отека.
Лимфедема неизлечима, но есть способы справиться с ней. Лечение состоит из четырех основных частей:
- Компрессия — ношение специальной одежды, которая мягко сжимает пораженную часть тела, чтобы способствовать оттоку жидкости.
- Ручной лимфодренаж — специальный массаж, способствующий оттоку жидкости.
 Это может сделать сам пациент, его лицо, осуществляющее уход, кто-то из его сети поддержки или медицинский работник.
Это может сделать сам пациент, его лицо, осуществляющее уход, кто-то из его сети поддержки или медицинский работник. - Уход за кожей — поддержание чистоты и увлажнения кожи. Любые порезы или царапины следует обработать антисептиком и заклеить пластырем, чтобы снизить риск инфицирования.
- Упражнение — движение тела, даже небольшое, способствует оттоку лимфатической жидкости.
В некоторых регионах могут быть доступны другие специализированные методы лечения.
Поддержка человека с лимфатическим отеком
Есть вещи, которые вы можете сделать, чтобы способствовать оттоку жидкости:
- Помогите пациенту надеть компрессионное белье — это может быть непросто, но для этого есть специальные аппликаторы.
- Поднимать ноги, когда они сидят. Они могут найти удобную скамеечку для ног.
- Помогите им найти наиболее удобные позы для сидения и лежания.
- Поощряйте легкие физические упражнения. Проверьте план ухода за пациентом, чтобы узнать подробности о любых упражнениях, которые ему рекомендовали.
- Массаж может помочь при лимфедеме. Специалист по лимфедеме может научить вас, членов семьи и других опекунов, как это делать. Не пытайтесь массировать пациента, если вам не показали, как это делать.
- Попытайтесь определить, когда симптом больше всего влияет на пациента. Например, некоторые пациенты могут быть более поражены днем или вечером, чем утром.
- Ищите растянутую или поврежденную кожу и следите за ее изменением цвета и болью, а также увлажняйте пораженные участки. Изменение цвета может быть красным, фиолетовым или темнее окружающей области.
наверх
Уход за кожей и целлюлитом у пациентов с отеком или лимфатическим отеком
Очень важно поддерживать кожу пациента в хорошем состоянии, если у него есть отек или лимфатический отек. Порезы или царапины могут позволить бактериям проникнуть под кожу, что приведет к инфекции, называемой целлюлитом. Обычно целлюлит необходимо лечить антибиотиками.
Обращайте внимание на любые признаки целлюлита, в том числе если:
- кожа выглядит красной, фиолетовой или темнее окружающей области
- кожа горячая на ощупь
- опухоль увеличилась
- пациент чувствует боль вокруг опухоли
- у пациента есть другие признаки инфекции, такие как лихорадка и чувство усталости.

Если вы подозреваете целлюлит, поговорите с медицинской бригадой пациента или с вашим руководителем, чтобы при необходимости можно было быстро начать прием антибиотиков.
Проверьте план лечения пациента на наличие любой информации о его уходе за кожей. Уход за кожей для людей с отеком и лимфедемой может включать:
- регулярное мытье кожи мягким мылом и водой
- тщательное просушивание кожи после мытья
- ежедневное увлажнение со смягчающими средствами
- сохранять кожу сухой, если есть утечка жидкости (лимфорея).
Очень важно, чтобы такие процедуры, как катетеризация, измерение артериального давления и венепункция, не проводились на руке или ноге, пораженной лимфатическим отеком, так как любое повреждение кожи может открыть путь для бактерий и привести к целлюлиту.
Асцит
Скопление жидкости в брюшной полости известно как асцит. Асцит может возникнуть, когда жидкость не выводится из тканей в систему кровообращения должным образом. Это может быть связано с нарушением работы системы кровообращения или с закупоркой дренажа, например, опухолью.
Это может быть связано с нарушением работы системы кровообращения или с закупоркой дренажа, например, опухолью.
Асцит может возникать при различных заболеваниях, включая:
- рак, чаще всего рак яичников
- сердечная недостаточность
- почечная недостаточность
- печеночная недостаточность.
Симптомы асцита могут включать:
- боль или дискомфорт в животе
- вздутый живот
- трудно сидеть прямо
- тошнота и рвота
- потеря аппетита
- кислотный рефлюкс
- запор
- одышка.
Лечение асцита
Если вы считаете, что у вашего пациента асцит, как можно скорее сообщите об этом старшему медицинскому работнику. Важно быстро справиться с асцитом, чтобы лечение было эффективным. Асцит часто требует специализированной помощи. Лечение может включать:
- введение трубки в брюшную полость для дренирования жидкости (парацентез)
- лекарства для уменьшения жидкости, такие как диуретики
- Лекарство от любой боли, запора, тошноты или рвоты
- , уменьшая количество соли в рационе пациента.

Если асцит повторится и пациент в достаточной физической форме, может быть установлен постоянный дренаж. Это позволяет дренировать асцит дома, как правило, участковыми медсестрами. Иногда, когда пациент достаточно здоров, может быть проведена операция по установке шунта, который отводит жидкость из брюшной полости обратно в кровеносную систему. Это редкость, особенно если пациент приближается к концу жизни.
Поддержка человека с асцитом
Если вы считаете, что у вашего пациента асцит, важно как можно скорее сообщить об этом старшему медицинскому работнику. Вы также можете помочь человеку с асцитом чувствовать себя более комфортно:
- Помогите ему найти наиболее удобное положение для сидения и лежания. Например, лежа на спине, слегка приподняв верхнюю часть тела, или на боку.
- Предотвратите появление пролежней, помогая ухаживать за кожей. Подробнее о том, как ухаживать за кожей пациента, читайте выше.
- Поддержите пациента, если он хочет передвигаться, так как ходьба может быть трудной и утомительной.
 Пациенту могут понадобиться вспомогательные средства для ходьбы, а периоды упражнений должны быть короткими с большим количеством отдыха между ними.
Пациенту могут понадобиться вспомогательные средства для ходьбы, а периоды упражнений должны быть короткими с большим количеством отдыха между ними. - Проверьте, не испытывает ли он боли, и сообщите своему врачу или специализированной медсестре, нужно ли ему прописать какое-либо обезболивающее.
- Немедленно сообщите врачу о внезапном отеке в любой части тела – это может быть признаком чего-то более серьезного.
- Следите за признаками инфекции, так как жидкость в брюшной полости может инфицироваться. Признаки инфекции включают температуру и ухудшение самочувствия или боли у пациента.
- Следите за появлением у пациента признаков усиливающейся одышки. Одышка может быть вызвана давлением вздутого живота на легкие. Или это может быть признаком того, что жидкость начинает поступать в легкие. Если вы заметили это, немедленно сообщите об этом старшему специалисту.
Поделитесь нашей бесплатной брошюрой по лечению асцита со своим пациентом.
вернуться к началу
Полезные ресурсы
- Учебный модуль BMJ по лимфедеме
- Британское общество лимфологов
- Сеть поддержки лимфатического отека
вернуться наверх
Целлюлит (для родителей) — Nemours KidsHealth
Что такое целлюлит?
Целлюлит (sel-yuh-LY-tis) — кожная инфекция, поражающая участки ткани ниже поверхности кожи.
Целлюлит может поразить любой участок тела, но чаще всего он поражает открытые части тела, такие как лицо, руки или голени.
Что вызывает целлюлит?
Многие различные виды бактерий могут вызывать целлюлит. Наиболее распространены стрептококки группы А и 9.0418 Золотистый стафилококк . Эти бактерии обычно безвредно живут на коже, в носу и горле, но иногда они могут попасть в организм через поврежденную кожу, например, порез, укус, царапину или пирсинг, что приводит к инфекции.
Иногда целлюлит также может возникать при отсутствии видимых повреждений кожи, особенно у людей с хроническими заболеваниями или принимающих лекарства, влияющие на иммунную систему.
Целлюлит не заразен. Он не может передаваться от человека к человеку. Но вызывающие его бактерии могут распространяться из открытой раны на других людей.
Каковы признаки и симптомы целлюлита?
Целлюлит начинается с небольшого участка кожи, который:
- болезненный
- опухший
- теплый
- красный
По мере того, как эта область начинает распространяться, ребенок может почувствовать себя плохо и у него может подняться температура. Вздутый лимфатические узлы (иногда называемые опухшими «железами») иногда обнаруживаются вблизи области инфицированной кожи.
Время, необходимое для появления симптомов, зависит от того, какие бактерии вызывают флегмону. Например, у ребенка с целлюлитом, вызванным Pasteurella multocida , часто обнаруживаемая при укусах животных, может иметь симптомы менее чем через 24 часа после укуса. Но целлюлит, вызванный другими видами бактерий, может не вызывать симптомов в течение нескольких дней.
Как диагностируется целлюлит?
Врач обычно может диагностировать целлюлит, задавая вопросы и осматривая пораженный участок кожи. Обычно другие тесты не нужны, если только человек не выглядит очень больным. Затем врач может взять образец крови, чтобы увидеть, есть ли бактерии в кровотоке.
Как лечится целлюлит?
В случае легкого целлюлита врачи назначают антибиотики внутрь. Ваш ребенок должен начать чувствовать себя лучше через пару дней, но он должен принимать все назначенные антибиотики. В противном случае инфекция может вернуться. Чтобы убедиться, что лечение работает, вы можете обвести красную область зараженной кожи линией и посмотреть, изменяются ли края красной области.
Людям с более серьезной инфекцией или с инфекцией, состояние которой не улучшается после перорального приема антибиотиков, возможно, потребуется внутривенное введение антибиотиков в больнице.
Можно ли предотвратить целлюлит?
Для предотвращения целлюлита защищайте кожу от порезов, синяков и царапин. Это непросто, особенно у активных детей или тех, кто занимается спортом.
Это непросто, особенно у активных детей или тех, кто занимается спортом.
Детям и подросткам следует:
- Использовать налокотники и наколенники во время катания.
- Во время езды надевайте велосипедный шлем.
- Наденьте щитки на голени во время футбола.
- Носите длинные брюки и рубашки с длинными рукавами во время похода в лес (это также может защитить их от укусов насекомых).
- Носите сандалии на пляже.
Когда дети получают порезы или царапины, хорошо промойте их водой с мылом. Нанесите мазь с антибиотиком и накройте рану лейкопластырем или марлей. Часто проверяйте раны в течение первых нескольких дней, чтобы увидеть, не появились ли какие-либо признаки целлюлита.
Когда следует звонить врачу?
Позвоните своему врачу, если:
- Любой участок кожи вашего ребенка становится красным, теплым и болезненным — с лихорадкой или без нее. Это еще более важно, если область находится на руках, ногах или лице, или если у вашего ребенка есть заболевание или состояние, которое ослабляет иммунную систему.

