Почему на шее может появиться шишка или уплотнение. Какие симптомы сопровождают образование на шее. Как диагностируют и лечат новообразования на шее. Когда нужно обратиться к врачу при обнаружении шишки на шее.
Причины появления шишек и уплотнений на шее
Образование шишки или уплотнения на шее может быть вызвано различными причинами. Наиболее распространенными являются:
- Воспаление лимфатических узлов
- Кисты
- Липомы (доброкачественные жировые опухоли)
- Абсцессы
- Заболевания щитовидной железы
- Опухоли слюнных желез
- Злокачественные новообразования
Воспаление лимфоузлов чаще всего вызвано инфекционными заболеваниями. Кисты и липомы обычно безобидны, но могут вызывать дискомфорт. Абсцессы требуют лечения антибиотиками. Заболевания щитовидной железы и опухоли слюнных желез диагностируются с помощью УЗИ и биопсии. Злокачественные новообразования встречаются реже, но требуют тщательного обследования.
Симптомы, сопровождающие шишку на шее

- Боль в области шишки
- Увеличение размера образования
- Изменение цвета кожи над шишкой
- Затруднение глотания или дыхания
- Общее недомогание, слабость, лихорадка
- Потеря веса без видимых причин
Если шишка на шее сопровождается одним или несколькими из этих симптомов, необходимо незамедлительно обратиться к врачу для обследования.
Диагностика причин образования шишки на шее
Для определения причины появления шишки или уплотнения на шее врач может назначить следующие методы диагностики:
- Физикальный осмотр
- Анализы крови
- УЗИ мягких тканей шеи
- Компьютерная томография
- Магнитно-резонансная томография
- Пункционная биопсия
Физикальный осмотр позволяет оценить размер, консистенцию и подвижность образования. Анализы крови помогают выявить признаки воспаления или инфекции. УЗИ, КТ и МРТ дают детальное изображение структуры шишки. Биопсия позволяет взять образец тканей для гистологического исследования.
Как проводится пункционная биопсия?
Пункционная биопсия выполняется под местной анестезией. Тонкой иглой врач берет образец ткани из шишки для микроскопического исследования. Процедура малоболезненна и занимает несколько минут. Результаты биопсии позволяют с высокой точностью определить природу образования.

Методы лечения шишек и уплотнений на шее
Лечение шишки на шее зависит от причины ее появления. Возможны следующие варианты:
- Наблюдение (при доброкачественных образованиях)
- Противовоспалительная терапия
- Антибиотики (при инфекционных причинах)
- Пункция и дренирование кист
- Хирургическое удаление
- Лучевая терапия (при злокачественных опухолях)
- Химиотерапия
Небольшие доброкачественные образования часто не требуют лечения и подлежат наблюдению. Воспалительные процессы лечатся противовоспалительными препаратами. Инфекционные причины требуют назначения антибиотиков. Кисты могут быть пропунктированы или удалены хирургически. Злокачественные опухоли обычно требуют комплексного лечения.
Когда показано хирургическое удаление шишки на шее?
Хирургическое удаление шишки на шее может быть рекомендовано в следующих случаях:
- Большие размеры образования
- Косметический дефект
- Сдавление окружающих тканей
- Подозрение на злокачественный процесс
- Неэффективность консервативного лечения
Операция проводится под общим наркозом и занимает 30-60 минут. Восстановление обычно проходит быстро, пациент может быть выписан на следующий день после вмешательства.

Профилактика образования шишек на шее
Как предотвратить появление шишек и уплотнений на шее? Рекомендуются следующие меры профилактики:
- Регулярные профилактические осмотры
- Своевременное лечение инфекционных заболеваний
- Отказ от курения
- Ограничение употребления алкоголя
- Здоровое питание
- Физическая активность
Регулярные осмотры позволяют выявить проблему на ранней стадии. Лечение инфекций предотвращает воспаление лимфоузлов. Отказ от вредных привычек и здоровый образ жизни укрепляют иммунитет и снижают риск развития опухолей.
Когда нужно обратиться к врачу?
При обнаружении шишки или уплотнения на шее следует обратиться к врачу в следующих случаях:
- Шишка появилась внезапно и быстро увеличивается
- Образование твердое, неподвижное
- Присутствует боль или дискомфорт
- Есть проблемы с глотанием или дыханием
- Наблюдаются общие симптомы недомогания
Своевременное обращение к специалисту позволит быстро установить диагноз и назначить правильное лечение. Не стоит заниматься самолечением или игнорировать проблему, так как это может привести к осложнениям.
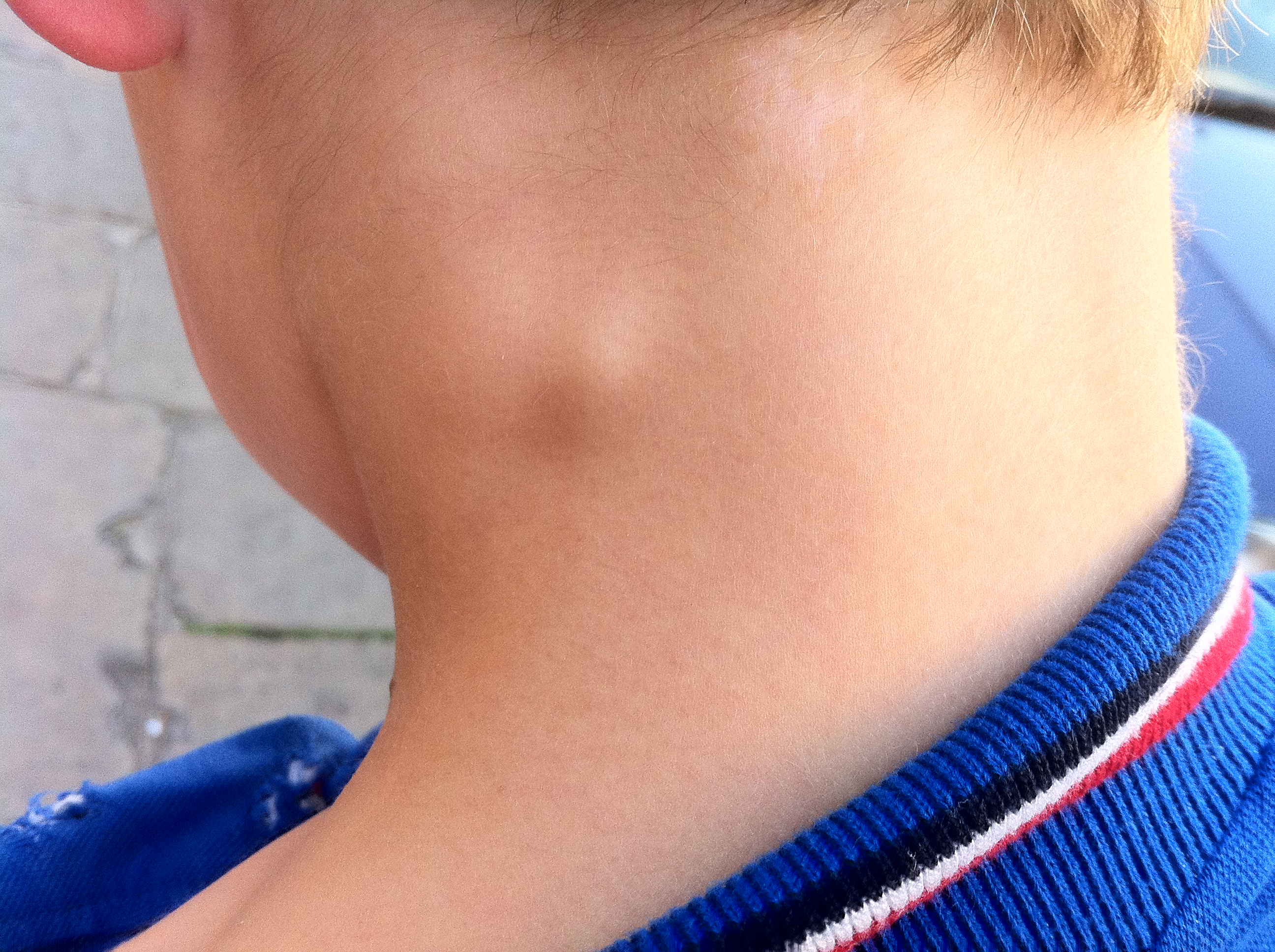
Заболевания, сопровождающиеся появлением шишек на шее
Какие заболевания могут проявляться в виде шишек или уплотнений на шее? Рассмотрим наиболее распространенные:
Лимфаденит
Воспаление лимфатических узлов чаще всего вызвано инфекционными заболеваниями. Лимфоузлы увеличиваются, становятся болезненными. Обычно проходит самостоятельно после лечения основной инфекции.
Киста шеи
Киста представляет собой полость, заполненную жидкостью. Может быть врожденной или приобретенной. Обычно безболезненна, но иногда воспаляется. Лечение — пункция или хирургическое удаление.
Липома
Доброкачественная опухоль из жировой ткани. Мягкая, подвижная, безболезненная. Растет медленно. Удаляется хирургически при больших размерах или косметическом дефекте.
Заболевания щитовидной железы
Узловой зоб, аденома, рак щитовидной железы могут проявляться в виде уплотнения на шее. Диагностируются с помощью УЗИ и пункционной биопсии. Лечение зависит от конкретного заболевания.
Метастазы злокачественных опухолей
Метастазы в лимфоузлы шеи могут быть при раке гортани, щитовидной железы, полости рта. Обычно плотные, неподвижные. Требуют срочного обследования и лечения.
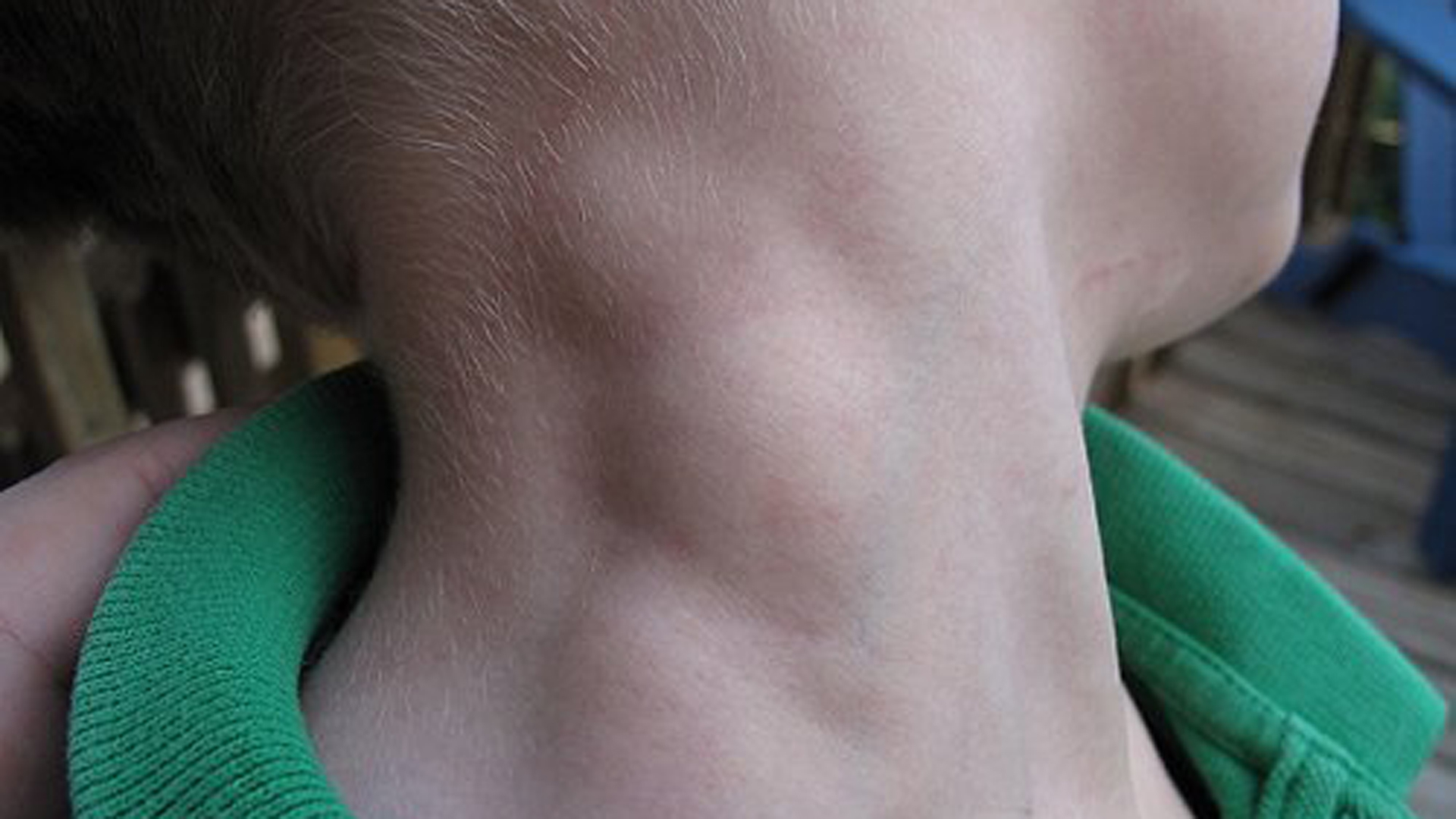
При обнаружении любого уплотнения на шее важно своевременно обратиться к врачу для установления точного диагноза и назначения правильного лечения. Это позволит избежать осложнений и добиться наилучших результатов терапии.
Боль в горле: причины возникновения
Горло в организме человека располагается на уровне шеи, на передней части позвоночного столба. Через горло проходят многие системы и органы – глотательные, шейные мышцы, сонные артерии, нервы, гортань, пищевод и трахея. Их деятельность жизненно важна для функционирования организма.
Любые проблемы с горлом человек сразу же почувствует.
Наиболее частые симптомы:
- першение;
- жжение;
- затрудненное глотание;
- сухость во рту.
Обычно дискомфортные ощущения проявляют себя при глотании.
Такие симптомы характерны для ангины, фарингита (включая острый), воспаления миндалин и глотании.
Самая распространенная причина боли в горле – острый фарингит, который вызывается острой респираторной инфекцией. Нередко встречается и ангина: при ней степени боли в горле настолько высока, что заболевший не в состоянии глотать, принимать пищу. Заболевание продолжается в течение нескольких дней – самостоятельно или в ходе лечения, установленного специалистом.
Есть и другие заболевания, в число симптомов которых входит боль в горле:
- рак полости рта, гортани;
- свиной грипп;
- острый или хронический тонзиллит;
- скарлатина;
- вирусное заболевание;
- мононуклеоз;
- синдром Шенгрена;
- дифтерия;
- бактериальное заболевание.
Боль в горле может возникнуть и в ходе проведения химиотерапии.
Рассмотрим самые распространенные причины более подробно.
- Рак гортани – злокачественная опухоль гортани, формируется из эпителия. Основная причина заболевания – хронический ларингит в течение многих лет.
- Рак полости рта – опасное заболевание, которое обычно характерно для курильщиков. Трубочный, жевательный табак, сигары и сигареты вне зависимости от их качества и бренда могут привести к этой болезни. Но и люди без зависимости к курению рискуют столкнуться с раком полости рта.

- Свиной грипп – заболевание животных и людей. Возбудитель болезни – вирусы гриппа.
- Тонзиллит – воспаление миндалин. Острый тонзиллит возникает неожиданно, человек резко чувствует себя больным. У него воспаляются миндалины (гланды). Хронический тонзиллит характеризуется воспалением миндалин, наличием на них гнойничков, которые могут то появляться, то исчезать. Помимо боли в горле, человек может страдать от незначительной температуры. Других симптомов у тонзиллита нет.
- Скарлатина – инфекционное заболевание, передающееся при разговоре, кашли, чихании и через бытовые предметы. Подхватить эту инфекцию можно через прикосновение к игрушкам, посуде и другим предметам, на поверхности которых находится вирус. Симптомы скарлатины, помимо боли в горле, включают в себя сыпь, красный язык (краснота проявляется на 2-4 день заболевания), шелушение в ушах, на шее и туловище. Может возникнуть ангина.
- Острый фарингит представляет собой воспаление слизистой оболочки глотки, лимфоидной ткани.

Также боль в горле может возникнуть из-за сухого воздуха, слезоточивого газа, дыма.
При боле в горле необходимо срочно получить консультацию специалиста. Врач лор поставит диагноз и назначит точное, эффективное лечение. Обращаться необходимо к отоларингологу и инфекционисту.
Народные методы лечения включают в себя полоскания с добавлением соды, соли, йода, лимонной кислоты. Но в первую очередь необходимо пользоваться методами официальной медицины.
Костяные шпоры | Кедры-Синай
ОБ ПРИЧИНЫ ДИАГНОСТИКА УХОД СЛЕДУЮЩИЕ ШАГИ
О костных наростах
Несмотря на свое название, костные наросты представляют собой гладкие костные разрастания, формирующиеся в течение длительного периода времени. Они представляют собой рост нормальной кости, который имеет тенденцию происходить с возрастом.
Сами шпоры безболезненны. Их воздействие на близлежащие структуры, такие как нервы и спинной мозг, может вызвать боль.
Позвоночник состоит из 33 костей (позвонков), предназначенных для защиты спинного мозга. Наполненные гелем диски между костями служат амортизаторами. Диски также позволяют нам наклоняться вперед и назад и поворачивать спину в различных направлениях.
За каждым диском и под каждым суставом имеются отверстия, которые позволяют части нервных корешков покинуть спинной мозг и пройти к другим частям тела. Эти крошечные отверстия, называемые отверстиями, охватывают нерв и достаточно велики, чтобы нерв мог пройти.
Костные шпоры, также известные как остеофиты, могут быть проблемой, если они развиваются в отверстиях нервных корешков. Они сужают пространство и давят на нерв. Это называется форамен-стенозом.
Каковы причины и факторы риска костных шпор?
Возникновению костных шпор способствуют различные факторы. К ним относятся:
- Старение.
 По мере того, как наши диски изнашиваются, связки ослабевают и не удерживают суставы должным образом стабильными. Тело пытается утолщать связки, чтобы скрепить кости. Со временем утолщенные связки начинают формировать кусочки кости. Утолщенные связки и новая кость вокруг спинного мозга и нервных корешков вызывают давление.
По мере того, как наши диски изнашиваются, связки ослабевают и не удерживают суставы должным образом стабильными. Тело пытается утолщать связки, чтобы скрепить кости. Со временем утолщенные связки начинают формировать кусочки кости. Утолщенные связки и новая кость вокруг спинного мозга и нервных корешков вызывают давление. - Дегенерация дисков и суставов.
- Наследственность.
- Травмы, в том числе связанные со спортом и дорожно-транспортные происшествия.
- Питание.
- Плохая осанка.
- Структурные проблемы, с которыми человек рождается.
Кроме того, некоторые состояния могут повышать вероятность развития костных шпор, в том числе:
- Артрит
- Остеоартрит
- Спинальный стеноз
У лиц старше 60 лет часто встречаются костные шпоры. У немногим более 40 процентов населения разовьются симптомы, требующие медицинского лечения, в результате костных шпор.
Каковы симптомы костных шпор?
Боль в спине или шее является наиболее частым признаком костных шпор. Сустав воспаляется (опухает и становится болезненным), а мышцы спины становятся болезненными.
Сустав воспаляется (опухает и становится болезненным), а мышцы спины становятся болезненными.
Общие симптомы:
- Жжение или покалывание (покалывание в руках или ногах)
- Тупая боль в шее или нижней части спины, когда человек стоит или ходит
- Потеря координации в части тела
- Мышечные спазмы или судороги
- Мышечная слабость
- Онемение
- Боль, иррадиирующая в ягодицы и бедра
- Боли, иррадиирующие в плечи или головные боли
Активность усиливает боль. Отдых, как правило, делает его лучше. Если симптомы поражают спину, человек может чувствовать себя лучше, наклонившись вперед и согнувшись в талии, как при наклоне над тележкой для покупок или тростью.
При сильном сдавливании нервов у человека могут возникнуть проблемы с контролем мочевого пузыря или кишечника.
Как диагностируются костные шпоры?
Изучив историю болезни пациента и проведя медицинский осмотр, врачи могут исключить состояния, которые могут иметь схожие симптомы, но разные причины.
Анализы, которые может назначить врач, включают:
- Электропроводящие тесты. Они показывают степень и серьезность повреждения спинного нерва.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Рентгеновские снимки, чтобы выделить любые изменения костей.
Как лечат костные шпоры?
В зависимости от тяжести симптомов можно применять несколько подходов к лечению.
Консервативный подход для лиц с легким или умеренным давлением на нервы или спинной мозг может включать:
- Уколы стероидов для уменьшения отека суставов и боли. Эффект от них временный и может потребоваться повторение до 3-х раз в год.
- НПВП для уменьшения отека, облегчения боли и расслабления мышц в течение четырех-шести недель.
- Физиотерапия и манипуляции с суставами для восстановления гибкости и силы, улучшения осанки и снижения давления на нервы.
- Отдых.
Если этот подход не дал результатов, может потребоваться хирургическое вмешательство, например, ламинэктомия для удаления костных наростов.
Ключевые точки
- Костные шпоры представляют собой гладкие костные разрастания, которые формируются в течение длительного периода времени. Они представляют собой рост нормальной кости, который имеет тенденцию происходить с возрастом.
- Сами по себе шпоры безболезненны. Их воздействие на близлежащие структуры, такие как нервы и спинной мозг, может вызвать боль.
- К факторам, способствующим возникновению костных шпор, относятся старение, наследственность, травмы, неправильное питание и неправильная осанка.
- Лечение может включать медикаментозное лечение, физиотерапию и отдых. Если они не работают, может потребоваться операция.
Дальнейшие действия
Советы, которые помогут вам получить максимальную отдачу от посещения вашего поставщика медицинских услуг:
- Знайте причину вашего визита и то, что вы хотите, чтобы произошло.
- Перед посещением запишите вопросы, на которые вы хотите получить ответы.

- Возьмите с собой кого-нибудь, кто поможет вам задавать вопросы и помнить, что говорит вам ваш врач.
- При посещении запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш врач.
- Знайте, почему прописывается новое лекарство или лечение и как оно вам поможет. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство или не пройдете тест или процедуру.
- Если у вас запланирована повторная встреча, запишите дату, время и цель этой встречи.
- Знайте, как вы можете связаться со своим поставщиком услуг, если у вас есть вопросы.
© 2000-2022 The StayWell Company, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям своего лечащего врача.
Всегда следуйте инструкциям своего лечащего врача.
Припухлости и шишки на пальцах и кистях
Мы часто подвергаем руки воздействию, поэтому неудивительно, что время от времени появляются шишки и шишки на пальцах, запястьях и кистях. Важно, чтобы любые аномалии руки были осмотрены врачом. Хотя многие шишки и шишки могут быть безвредными, некоторые из них могут быть признаком серьезных заболеваний.
В Институте ортопедии и спорта TriHealth и Beacon Orthopedics & Sports Medicine у нас есть команда специалистов по кистям и запястьям, которые предлагают квалифицированную диагностику и эффективное лечение как распространенных, так и сложных заболеваний рук.
Шишки и шишки на пальцах и кистях рук могут свидетельствовать о множестве различных травм и состояний здоровья, начиная от опухших укусов насекомых и заканчивая раковыми новообразованиями. Тем не менее, многие из наиболее распространенных причин анатомических аномалий пальцев, запястий и кистей связаны с основными заболеваниями, такими как ревматоидный артрит, остеоартрит или тендинит.
Припухлости и шишки на пальцах и кистях, причины
Некоторые из наиболее распространенных причин уплотнений на пальцах рук и запястий включают:
- Узлы Бушара — костные разрастания около суставов средних пальцев вследствие остеоартроза. Киста ганглия — киста или твердая шишка, образующаяся из суставов или сухожилий.
- Запястный выступ — масса кости на тыльной стороне кисти.
- Контрактура Дюпюитрена — припухлость на ладони, образованная уплотненной тканью.
- Узелки Гебердена — костные разрастания сустава кончика пальца вследствие остеоартрита.
- Ревматоидные узелки — твердые уплотнения, которые образуются вторично по отношению к ревматоидному артриту
Шишки и шишки на пальцах и симптомы кисти
Уплотнения на запястьях и пальцах могут быть безболезненными или крайне изнурительными.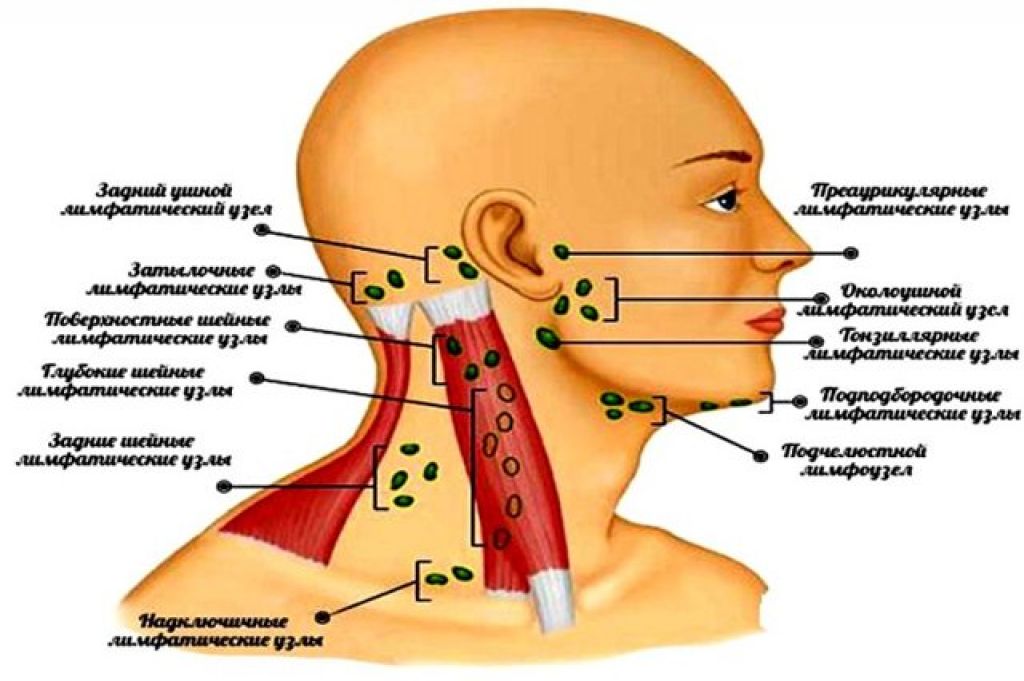 Симптомы будут зависеть от тяжести состояния и его основной причины, но могут включать:
Симптомы будут зависеть от тяжести состояния и его основной причины, но могут включать:
- Воспаление
- Деформированные или искривленные суставы
- Боль
- Уменьшенный диапазон движения
- Жесткость
- Покалывание
Опухоли и шишки на пальцах и лечение рук
Лечение припухлостей и шишек на пальцах и кистях будет полностью зависеть от основной причины аномалий. Некоторые шишки и бугорки, такие как ганглиозные кисты или узелки Дюпюитрена, могут даже исчезнуть сами по себе. Если комки болезненны или снижают вашу способность выполнять действия, ваш врач может порекомендовать следующие методы лечения:
- Остальные
- Лекарство
- Физиотерапия
- Инъекции кортизона
- Хирургия
Опухоли и шишки на пальцах и факторы риска кисти
Определенные факторы риска могут увеличить ваши шансы на развитие заболеваний пальцев и запястий, которые могут привести к шишкам и шишкам, в том числе:
- Возраст — люди старше 50 лет более склонны к дегенеративным заболеваниям рук.

