Какие препараты наиболее эффективны при лечении химических ожогов. Как правильно оказать первую помощь при химическом ожоге. Какие методы используются для лечения ожогов различной степени тяжести.
Классификация химических ожогов
Химические ожоги возникают при контакте кожи или слизистых оболочек с агрессивными химическими веществами. По глубине поражения тканей выделяют следующие степени химических ожогов:
- I степень — поражение поверхностного слоя эпидермиса
- II степень — поражение всей толщи эпидермиса до базальной мембраны
- III А степень — частичное поражение дермы
- III Б степень — полное поражение дермы
- IV степень — поражение подкожной клетчатки, мышц, костей
Тяжесть ожога зависит от концентрации химического вещества, площади и длительности его воздействия. Особенно опасны ожоги щелочами, так как они глубоко проникают в ткани.
Первая помощь при химическом ожоге
При химическом ожоге крайне важно оказать правильную первую помощь:

- Немедленно удалить остатки химического вещества с кожи.
- Обильно промыть пораженный участок проточной водой в течение 15-20 минут.
- При ожоге кислотой обработать место поражения слабым раствором соды.
- При ожоге щелочью — слабым раствором уксусной или лимонной кислоты.
- Наложить стерильную повязку.
- Дать обезболивающее.
- Обратиться за медицинской помощью.
Медикаментозное лечение химических ожогов
Для лечения химических ожогов применяются следующие группы препаратов:
Антисептические средства
Используются для обработки ожоговой поверхности и профилактики инфицирования:
- Хлоргексидин
- Мирамистин
- Фурацилин
- Йодопирон
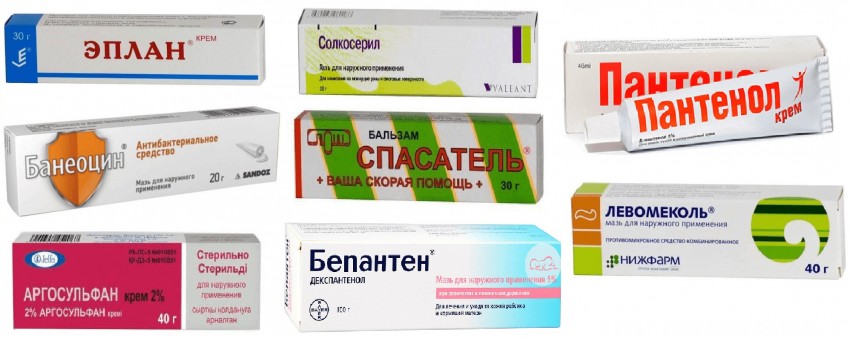
Противоожоговые мази и гели
Ускоряют заживление, обладают антибактериальным и противовоспалительным действием:
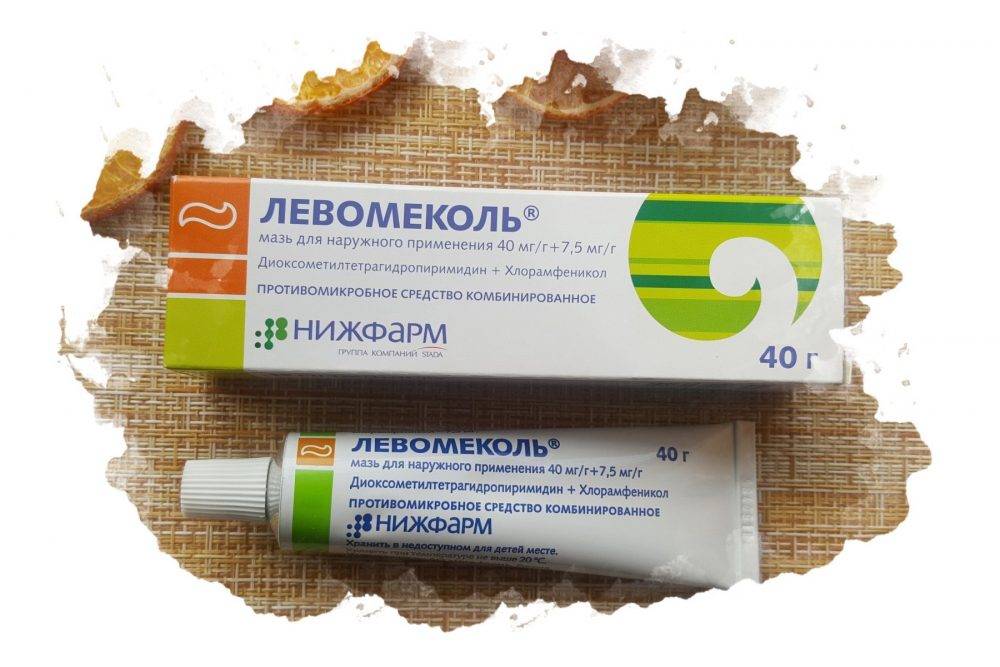
- Левомеколь
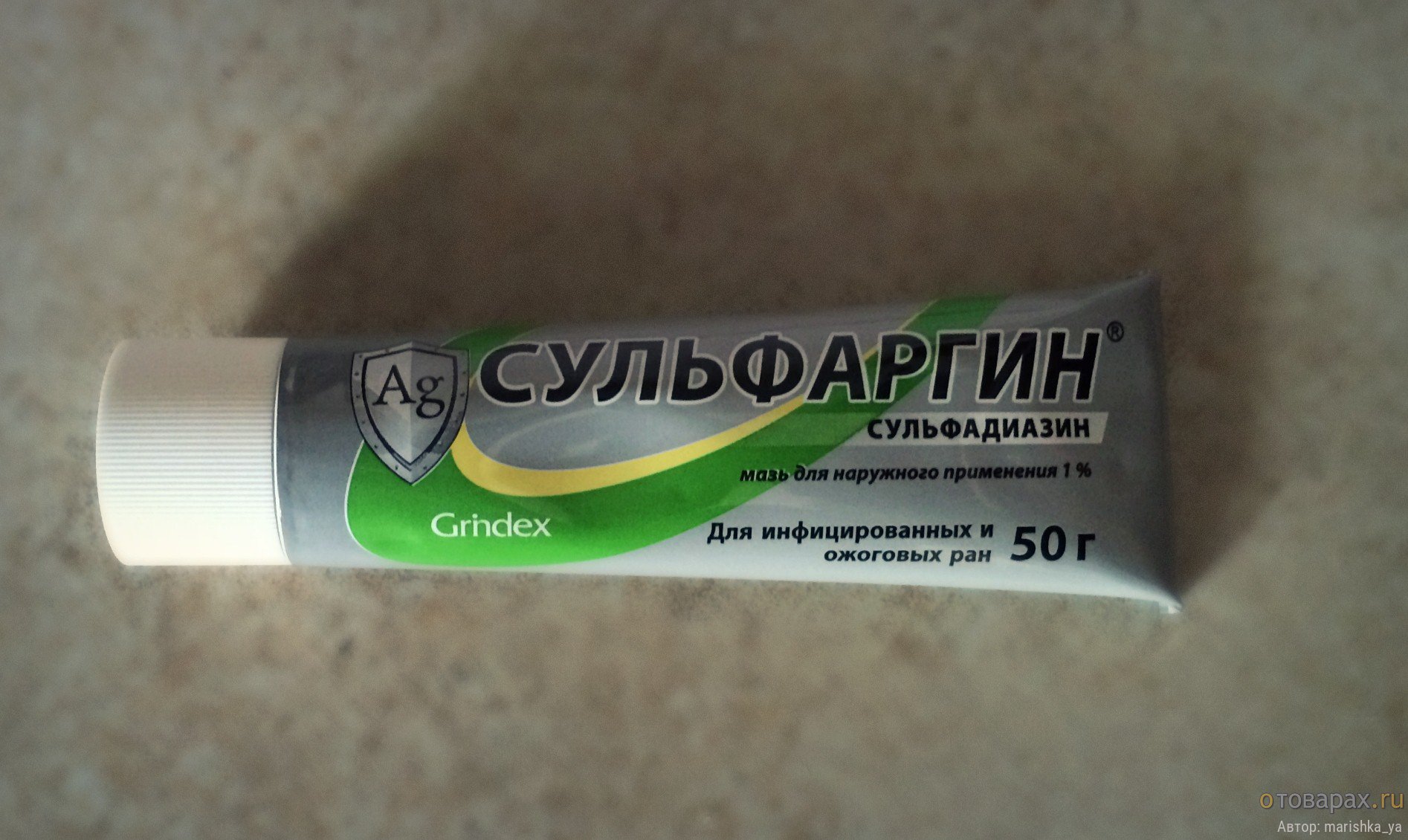
- Сульфаргин
- Аргосульфан
- Пантенол
- Солкосерил
Антибиотики
Назначаются при инфицировании ожоговой раны:
- Цефазолин
- Гентамицин
- Левофлоксацин
Обезболивающие препараты
Для купирования болевого синдрома:
- Кетанов
- Кеторол
- Анальгин
Методы лечения химических ожогов
Тактика лечения зависит от степени и площади поражения:

Ожоги I-II степени
При поверхностных ожогах обычно достаточно консервативного лечения:
- Обработка антисептиками
- Нанесение противоожоговых мазей
- Наложение стерильных повязок
- Прием обезболивающих
Ожоги III-IV степени
Глубокие ожоги требуют комплексного подхода:
- Некрэктомия — удаление омертвевших тканей
- Антибактериальная терапия
- Инфузионная терапия
- Местное лечение ран
- При обширных поражениях — кожная пластика
Современные методы лечения химических ожогов
В последние годы для лечения химических ожогов все шире применяются инновационные методики:
- Раневые покрытия на основе коллагена и гиалуроновой кислоты
- Культивированные клеточные продукты (кератиноциты, фибробласты)
- Вакуумная терапия ран
- Ультразвуковая кавитация
- Плазмолифтинг
- Озонотерапия
Данные методы позволяют ускорить заживление ожоговых ран и минимизировать образование рубцов.
Осложнения химических ожогов
При неправильном или несвоевременном лечении химических ожогов возможны следующие осложнения:
- Инфицирование раны
- Образование грубых рубцов
- Контрактуры суставов
- Токсическое поражение внутренних органов
- Ожоговый шок
Чтобы избежать осложнений, важно своевременно обратиться за квалифицированной медицинской помощью и точно соблюдать все рекомендации врача по лечению химического ожога.

Профилактика химических ожогов
Для предотвращения химических ожогов необходимо соблюдать следующие меры предосторожности:
- Использовать средства индивидуальной защиты при работе с химическими веществами
- Строго соблюдать технику безопасности на производстве
- Хранить бытовую химию в недоступном для детей месте
- Внимательно читать инструкции по применению химических средств
- При попадании химического вещества на кожу немедленно смыть его большим количеством воды
Соблюдение этих простых правил поможет значительно снизить риск получения химических ожогов в быту и на производстве.
Заключение
Химические ожоги представляют серьезную опасность для здоровья и требуют грамотного лечения. Своевременное оказание первой помощи и применение современных методов терапии позволяют минимизировать последствия таких травм. При обширных и глубоких химических ожогах необходимо незамедлительно обращаться за квалифицированной медицинской помощью.
Термические и химические ожоги:Причины,Симптомы,Лечение | doc.ua
Ожог – это частичное поражение тканевых волокон, в частности, кожных покровов или слизистых оболочек из-за воздействия разнообразных факторов: химических веществ, УФ-лучей, высокой температуры и прочего. По статистическим данным ежеминутно в мире один человек получает ожоги. В мировой медицинской практике они занимают третье место среди травматических повреждений человека. В быту случается порядка 70 % ожогов, особенно таких, как ожог кипятком или ожог маслом. Также большая пораженность ожогами встречается и на производстве – это химические ожоги.
Внимание!
Здесь вы сможете выбрать врача, занимающегося лечением Термические и химические ожоги Если вы не уверены в диагнозе, запишитесь на прием к терапевту или врачу общей практики для уточнения диагноза.
Причины
Классификация ожогов осуществляется в зависимости от различных факторов – площади и глубины поражения, степени поражения, фазы течения процесса и т. д.
д.
В зависимости от воздействия того или иного фактора выделяют термические и химические ожоги, электрические и лучевые. Непосредственно термические ожоги возникают при воздействии пара или кипятка, а химические – расплавленного металла, пламени, кислоты, щелочи, солей металлов. При этом ожоги щелочью намного опаснее, чем те, что вызваны кислотами, так как кислоты не проникают в глубокие ткани, а щелочь способна образовывать студнеобразный некроз тканей. Поэтому к лечению химических ожогов необходимо подходить тщательно, обращая внимание при этом на степень поражения тканей организма. Электрические ожоги возникают из-за поражения электрическим током, а лучевые – при ионизирующем или ультрафиолетовым излучениям.
В зависимости от причины возникновения ожогов выделяют разные степени поражения и характер течения ожогов. Но обычно наблюдается разрушение эпителиальных клеток и коагуляция белка.
Обычно встречаются ожоги поверхностного типа, если они составляют порядка 10–12% поверхности покрова, то протекают с умеренно выраженной сипмтоматикой. Но могут иметь место и обширные поражения, которые нарушают деятельность органов и систем, они могут характеризироваться, как ожоговая болезнь, развитие которой сопровождается ожоговым шоком. При этом повышенное разрушение белков снижает защитные функции организма и может приводить к накоплению токсинов. Также при ожоговой болезни может наблюдаться нарушение работы желудочно-кишечного тракта, снижение физической активности, нарушение работоспособности сердечно-сосудистой системы и почек. То есть ожоговая болезнь может осложнять состояние больного сопутствующими заболеваниями.
Но могут иметь место и обширные поражения, которые нарушают деятельность органов и систем, они могут характеризироваться, как ожоговая болезнь, развитие которой сопровождается ожоговым шоком. При этом повышенное разрушение белков снижает защитные функции организма и может приводить к накоплению токсинов. Также при ожоговой болезни может наблюдаться нарушение работы желудочно-кишечного тракта, снижение физической активности, нарушение работоспособности сердечно-сосудистой системы и почек. То есть ожоговая болезнь может осложнять состояние больного сопутствующими заболеваниями.
Ожоги у детей
Ожоги у детей характеризуются быстрым заживлением, поскольку детский организм способен быстро восстанавливать клетки. Однако неправильное оказание первой степени может привести к появлению рубцов. Способы оказания помощи детям не имеют различий от лечения взрослых. Но есть некоторые ожоги, при которых нужно обязательно обратиться к врачу – это может быть ожог в области паха или на сгибах суставов, а также ожоги на лице второй или более степени.
Симптомы
В зависимости от степени поражения кожи различают несколько степеней поражения:
- I. Ожог эпидермального характера, который самостоятельно заживает через несколько дней. При этом ожоге поражается только эпидермис, а пораженная поверхность краснеет и жжет, в некоторых случаях наблюдается припухлость. Признаки обычно исчезают через пару дней и не оставляют шрамов.
- II. Дермальный ожог поверхностного характера, который заживает в течение двух недель. Поражается не только первый слой кожи, но и второй – дерма. Поверхность, где появился ожог, быстро краснеет, на ней появляются волдыри. Применяются препараты местного назначения, а если площадь поражения более 10%, то при этой степени ожоги лечат в стационарных условиях.
- III. Дермальный ожог глубокого характера, заживление которого является длительным этапом, так как при таком ожоге наблюдается поражение и подкожной жировой клетчатки. Боль при таких ожогах довольно существенная. Часто могут образовываться длительно-незаживляющие рубцовые язвы, восстановление которых обычно сопровождается кожной пластикой.

- IV. Субфасциальный ожог – заживление проходит длительно под наблюдением врача в стационаре. Этот ожог характеризуется повреждением всей структуры кожи вплоть до мышц и костей. Ожог глубокий и сопровождается не только характерной болью, но и шоком. При этой степени осуществляется отделение некротических тканей путем хирургического вмешательства. Последующее лечение может заключаться в кожной пластике. К тому же, если вовремя не оказать помощь при таких ожогах, то возможна интоксикация организма, так как в кровь могут попадать некоторые частицы из раны. Обычно такие ожоги возникают при пожаре или воздействии электрическим током. Доврачебная помощь при этой степени ожогов малоэффективна.
Фазы течения раневого процесса могут быть разнообразными и зависят от характера поражения, но условно классифицируют на три фазы. Первая – это период воспаления, на которой осуществляются биохимические и патофизиологические процессы, направленные на восстановление погибших тканей.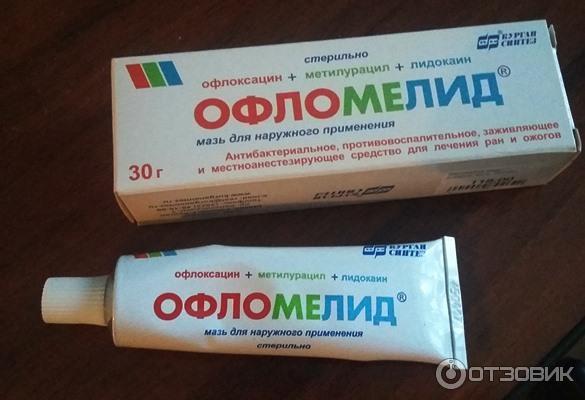
Диагностика
Степень ожога, глубина и площадь поражения определяется специалистом в области комбустиологии (отрасль хирургии, изучающая ожоговые поражения) при личном осмотре пациента.
Лечение
После ожога важна своевременная помощь, особенно при глубоких и обширных поражениях. Если ожог кожи можно обработать самостоятельно, то обращение в больницу необязательно. Но в случае серьезного глубокого ожога необходимо наложить специальную повязку и немедленно обратиться к врачу. В стационаре проводят первичную обработку ожогов антисептическими растворами (мирамистин, диоксизоль, хлоргексидин) и дальнейшее назначение методов лечения.
Лечение термических ожогов первой степени можно осуществлять и в домашних условиях – охладить пораженный участок, обработать 30% спиртом и местноанестезирующими средствами (офлокаин, луан, диоксизоль). При необходимости обратиться за консультацией врача.
Незамедлительную помощь нужно оказывать при таких типах ожогов:
- от контакта с электрическим зарядом;
- от радиации или воздействия ультрафиолетового излучения;
- от химического контакта.
Для того, чтобы предотвратить дальнейшее развитие ожога и ускорить стадию выздоровления, производится интенсивная терапия, основанная на:
- защите от инфицирования и подавлении роста микрофлоры;
- восстановлении микроциркуляции с целью сохранения тканей;
- стимуляции процессов регенерации;
- при необходимости – оперативном восстановлении кожного покрова.
Помощь при ожогах обычно основана на применении лекарственных средств местного применения в виде жидких, твердых форм и аэрозолей. Часто применяют антисептические, гипертонические, коллоидные, хлорсодержащие растворы или аэрозоли-растворы, пенкообразующие спреи, мази, кремы, пасты, гели. Методика современного лечения зависит от фазы раневого течения.
Если у человека возникают ожоги, лечение просто необходимо.
Как оптимальный вариант можно выбрать комбинированный тип мази на гидрофильной основе: Левосин, Офлокаин-Дарница, Нитацин-Дарница, Мирамистин-Дарница и прочие. Они хороши тем, что перевязки можно осуществлять раз в сутки. При этом повязки не прилипают к пораженным участкам и не способствуют пересыханию тканей. Также плюсом является и то, что при их снятии поверхность с раной менее травмируется и кровоточит.
Ухудшают заживление препараты на жировой основе, имеющие в составе вазелин или ланонин, из-за которых задерживается отторжение некроза, отток гнойного экссудата и рана герметизируется.
Высокой эффективностью при заживлении ран обладают аэрозоли (Пантенол, Ливиан, Олазоль), особенно, когда имеет место солнечный ожог. С их помощью удобно распылять небольшое количество лекарственного препарата на пораженный участок, так как это совсем безболезненно и не травмирует кожу. Парникового эффекта с применением аэрозолей не наблюдается, так как теплообмен с окружающей средой осуществляется нормальным образом. Только вот лечение с их помощью довольно дорогостоящее.
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ В КОМПЛЕКСНОМ ЛЕЧЕНИИ И ПРОФИЛАКТИКЕ ИНФЕКЦИОННЫХ ОСЛОЖНЕНИЙ ПРИ ОЖОГАХ | Алексеев А.А., Крутиков М.Г., Яковлев В.П.
Инфекционные осложнения ожоговой болезни являются наиболее частой причиной смерти обожженных. Кроме опасности для жизни, инфекция приводит к задержке процессов заживления ожоговых ран.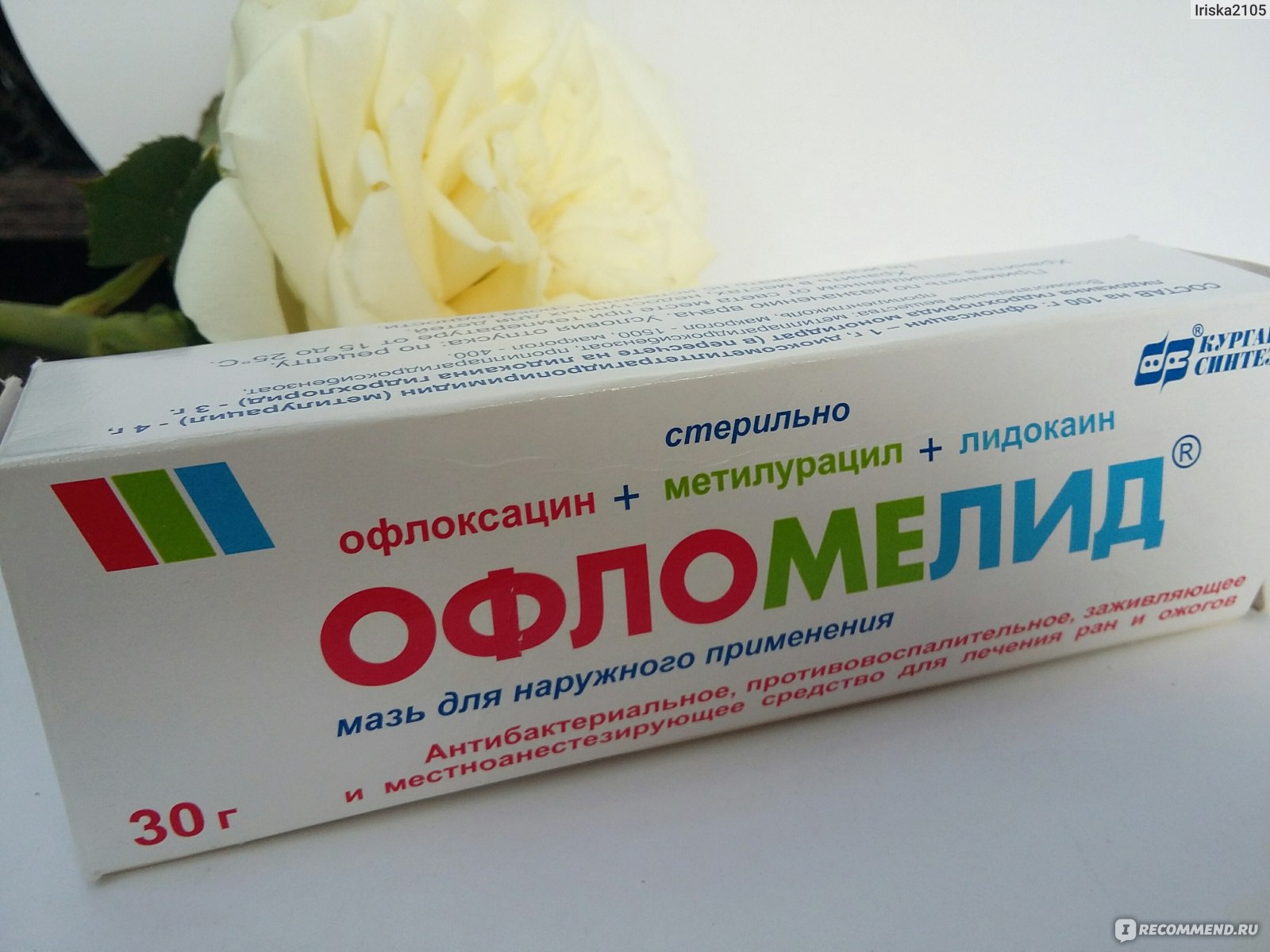 В статье рассматриваются вопросы антибактериальной терапии инфекционных осложнений у обожженных и ее место в комплексном лечении ожоговой болезни.
В статье рассматриваются вопросы антибактериальной терапии инфекционных осложнений у обожженных и ее место в комплексном лечении ожоговой болезни.
Infectious complications of burns are the most common cause of death of the burned. Addition to life threats, infection retards burn wound healing. The paper considers the antibacterial therapy of infectious complications in the burnt and its role in the multimodality treatment of burns.
А.А. Алексеев, М.Г. Крутиков, В.П. Яковлев Институт хирургии им. А.В. Вишневского РАМН, Москва
A.A. Alekseyev, M.G. Krutikov, V.P. Yakovlev
A.V.Vishnevsky Institute of Surgery, Russian Academy of Medical Sciences, Moscow
Введение
В настоящее время частота ожогов в развитых странах достигает 1:1000 населения в год, а летальность при ожогах колеблется от 1,5 до 5,9% [1]. При этом наиболее частой причиной смерти обожженных является инфекция, на долю которой, по данным отдельных авторов, приходится 76,3% [2] в структуре летальности пострадавших от ожогов.
Помимо непосредственной опасности для жизни больного, длительное существование инфекции приводит к задержке процесса заживления ожоговых ран и способствует избыточному рубцеванию, которое продолжается в результате хронической стимуляции воспалительных клеток [3]. Инфекция создает трудности для своевременного аутодермопластического закрытия ожоговых ран [4], актуальными остаются вопросы инфекции и при проведении ранней эксцизии ожоговой раны [5]. Значительные трудности вызывает инфекция при применении таких современных методов закрытия ожоговой поверхности, как трансплантация кератоцитов [6] и культуры аллофибробластов [7].
Некротические ткани, образующиеся в зоне ожогового поражения, являются благоприятной средой для инвазии и размножения микроорганизмов. Таким образом, любое по тяжести ожоговое поражение создает условия для развития раневой инфекции. При обширных и глубоких ожогах в организме возникает ряд патологических процессов, проявляющихся клинической картиной ожоговой болезни и создающих дополнительные предпосылки для развития инфекционного процесса и его генерализации. Помимо утраты на большой площади поверхности тела защитного кожного покрова, создающей входные ворота для микробной инвазии, это – дезинтеграция важнейших нейротрофических и обменных функций организма, приводящая к нарушению факторов антиинфекционной защиты.
Помимо утраты на большой площади поверхности тела защитного кожного покрова, создающей входные ворота для микробной инвазии, это – дезинтеграция важнейших нейротрофических и обменных функций организма, приводящая к нарушению факторов антиинфекционной защиты.
Течение ожоговой болезни
Течение ожоговой болезни подразделяют на несколько периодов: ожоговый шок, острая ожоговая токсемия, септикотоксемия и реконвалисценция [1]. Такое подразделение, хотя и может считаться достаточно условным, облегчает понимание патогенеза и способствует разработке тактики планомерного лечения.
Так в периоде ожогового шока нарушения микроциркуляции, плазмопотеря и связанная с ней потеря белка приводят к альтеративно-дистрофическим изменениям в органах иммуногенеза. Иммуносупрессия усугубляется в период ожоговой токсемии, что связывается с накоплением в организме среднемолекулярных пептидов и других токсических продуктов гистиогенного, бактериального происхождения, неспецифических метаболитов и биологически активных веществ. Продукты жизнедеятельности микроорганизмов поддерживают иммуносупрессию в период септикотоксемии. Длительное существование ожоговых ран приводит к развитию истощения, прогрессированию белковой недостаточности и, как следствие, иммунодефицита.
Продукты жизнедеятельности микроорганизмов поддерживают иммуносупрессию в период септикотоксемии. Длительное существование ожоговых ран приводит к развитию истощения, прогрессированию белковой недостаточности и, как следствие, иммунодефицита.
Снижение защитно-компенсаторных возможностей организма предопределяет развитие инфекции и ее генерализацию.
Вышеизложенные аспекты патогенеза ожоговых ран и ожоговой болезни делают разработку комплекса методов профилактики и лечения инфекции и инфекционных осложнений у обожженных одним из приоритетных направлений развития современной комбустиологии. В комплексе мероприятий, направленных на профилактику и лечение инфекций у обожженных, важное место принадлежит антибактериальной терапии.
Антибактериальная терапия
Опыт лечения обожженных в научно-практическом центре термических поражений Института хирургии им. А.В. Вишневского РАМН позволил разработать основные подходы к проведению антибактериальной терапии этим больным.
Назначение антибактериальных препаратов обожженным должно основываться на комплексной оценке их состояния с учетом обширности повреждения, его глубины, стадии ожоговой болезни, ее осложнений, степени обсемененности микрофлорой ожоговых ран, иммунного статуса, а также возраста больного, характера и тяжести сопутствующей патологии.
Пострадавшим с ожогами II – III А степени, а также больным с ограниченными глубокими ожогами, занимающими не более 10% поверхности тела, назначение системных антибактериальных препаратов в большинстве случаев представляется нецелесообразным. Исключение составляют больные пожилого и старческого возраста, страдающие сахарным диабетом, хроническими инфекциями, а также пострадавшие, поступившие на лечение в поздние сроки после травмы с выраженными общими и местными признаками инфекции, когда местные антибактериальные препараты не оказывают эффекта. Остальным больным показана местная антибактериальная терапия: повязки с 1% раствором йодовидона или йодопирона, мазями на водорастворимой основе, содержащими левомицетин или диоксидин, препараты сульфадиазина серебра. Хорошо зарекомендовала себя комбинация мазевой повязки Левомеколь с присыпкой гентамицином или необацитрацином при грамотрицательной флоре. Перспективно применение синтетических покрытий, содержащих антибактериальные препараты. При лечении таких больных в регионарных бактериальных изоляторах достаточно ежедневной обработки ран раствором йодопирона или йодовидона.
Хорошо зарекомендовала себя комбинация мазевой повязки Левомеколь с присыпкой гентамицином или необацитрацином при грамотрицательной флоре. Перспективно применение синтетических покрытий, содержащих антибактериальные препараты. При лечении таких больных в регионарных бактериальных изоляторах достаточно ежедневной обработки ран раствором йодопирона или йодовидона.
Выполнение ранней хирургической некрэктомии с одномоментной аутодермопластикой больным с ограниченными глубокими ожогами требует профилактического назначения системных антибактериальных препаратов курсом в 3 – 5 дней, начиная со дня операции. При этом достаточно приема препаратов внутрь или внутримышечного их введения. Предпочтение следует отдавать попусинтетическим пенициллинам или цефалоспоринам I, II поколений, а при грамотрицательной микрофлоре – аминогликозидам.
При развитии ожоговой болезни у пострадавших с обширными глубокими ожогами антибактериальная терапия является составной частью целого комплекса мероприятий, направленных на профилактику и лечение инфекции ожоговых ран и инфекционных осложнений. В комплексе мероприятий по предупреждению инфекционных осложнений ожоговой болезни важное место занимает своевременное и эффективное лечение ожогового шока. Адекватная дезинтоксикационная терапия и коррекция нарушений гомеостаза должны продолжаться и в периодах острой ожоговой токсемии и септикотоксемии. Одним из важных мероприятий является раннее проведение иммунотерапии и иммунопрофилактики. Большое значение имеет местное консервативное лечение обожженных. Под этим следует понимать не только применение медикаментозных препаратов, но и лечение в условиях абактериальной среды с использованием кроватей “Клинитрон” или абактериальных изоляторов, а также физические методы лечения: УФО, лазеротерапия, озонотерапия и др. Применение указанных методов общего и местного лечения тяжелообожженных призвано обеспечить в итоге проведение некрэктомии и пластическое восстановление кожных покровов. Антибактериальная терапия с этой цепью проводится по двум направлениям: местное применение антибактериальных препаратов и системная антибактериальная терапия.
В комплексе мероприятий по предупреждению инфекционных осложнений ожоговой болезни важное место занимает своевременное и эффективное лечение ожогового шока. Адекватная дезинтоксикационная терапия и коррекция нарушений гомеостаза должны продолжаться и в периодах острой ожоговой токсемии и септикотоксемии. Одним из важных мероприятий является раннее проведение иммунотерапии и иммунопрофилактики. Большое значение имеет местное консервативное лечение обожженных. Под этим следует понимать не только применение медикаментозных препаратов, но и лечение в условиях абактериальной среды с использованием кроватей “Клинитрон” или абактериальных изоляторов, а также физические методы лечения: УФО, лазеротерапия, озонотерапия и др. Применение указанных методов общего и местного лечения тяжелообожженных призвано обеспечить в итоге проведение некрэктомии и пластическое восстановление кожных покровов. Антибактериальная терапия с этой цепью проводится по двум направлениям: местное применение антибактериальных препаратов и системная антибактериальная терапия.
Из местных противомикробных препаратов хорошо зарекомендовали себя растворы поливинилпироллидонйодина (йодопирон или йодовидон), мази на полиэтиленгликолевой (ПЭГ) основе (левосин, левомеколь, диоксиколь, 5% диоксидиновая мазь), препараты сульфадиазина серебра и др. Особенности раневого процесса требуют индивидуального подхода к выбору препарата для местного лечения. Так, при влажном струпе предпочтительно использовать влажно-высыхающие повязки с раствором антисептика, из которых наиболее эффективны 1% растворы йодопирона или йодовидона. Эти растворы используются и для обработки раневой поверхности при открытом методе ведения обожженных. После химической или хирургической некрэктомии лечение проводят мазями на ПЭГ основе; после аутодермопластического закрытия ожоговых ран на пересаженные лоскуты накладывают повязку с раствором фурациллина и ватно-марлевую повязку с мазью на ПЭГ основе.
Показания к назначению системной антибактериальной терапии у больных с обширными глубокими ожогами зависят как от тяжести травмы, так и от периода ожоговой болезни.
Больным с площадью глубоких ожогов более 10% поверхности тела, как правило, проводят системную антибактериальную терапию, причем строго индивидуально в зависимости от обсемененности ожоговой раны, степени интоксикации и показателей иммунологической реактивности организма. Следует подчеркнуть, что у пострадавших с ожогами 10 – 20% поверхности тела можно ограничиться приемом препаратов внутрь или внутримышечным их введением, прибегая к внутривенным инфузиям лишь при тяжелом течении инфекционного процесса.
С увеличением площади глубокого поражения значительно возрастает риск развития генерализованных инфекционных осложнений ожоговой болезни. В связи с этим пострадавшим с обширными глубокими ожогами более 20% поверхности тела антибактериальную терапию с целью профилактики, а затем и лечение осложнений ожоговой болезни включают в комплексную терапию сразу же после выведения больного из состояния ожогового шока. Все антибактериальные препараты вводятся этим больным внутривенно.
Абсолютным показанием для проведения немедленной и интенсивной антибактериальной терапии является развитие инфекционных осложнений ожоговой болезни.
Применение антибактериальных препаратов при тяжелом и крайне тяжелом ожоговом шоке представляется нецелесообразным из-за трудно коррегируемых циркуляторных расстройств, нарушения выделительной функции почек и печени. Исключение составляют случаи сочетанного повреждения кожи с термоингаляционным поражением, что в большинстве случаев приводит к быстрому развитию гнойного диффузного трахеобронхита и пневмонии и требует немедленного начала антибиотикотерапии. При этом предпочтение следует отдавать препаратам с минимальным нефротоксическим действием, а терапию проводить под строгим контролем концентраций препарата в сыворотке крови. Как правило, возбудителями инфекции у обожженных в ранние сроки после травмы являются грамположительные микроорганизмы, преимущественно S. epidermidis и S.aureus, поэтому в период ожогового шока целесообразно назначение цефалоспоринов I или II поколений.
В периоде острой ожоговой токсемии основное значение в профилактике инфекции ожоговой раны и инфекционных осложнений ожоговой болезни принадлежит дезинтоксикационной терапии с использованием форсированного диуреза или экстракорпоральной детоксикации. Абсолютными показаниями к проведению антибактериальной терапии в этот период ожоговой болезни являются раннее развитие инфекционных осложнений и начало гнойного расплавления ожогового струпа, в большинстве случаев связанного с развитием синегнойной инфекции.
При глубоких обширных ожогах более 20 % поверхности тела в периоде токсемии возможно профилактическое назначение системных антибактериальных препаратов. Антибиотикопрофилактику в периоде острой ожоговой токсемии предпочтительно проводить препаратами широкого спектра действия из группы полусинтетических пенициллинов или цефалоспоринов I и II поколений,используя аминогликозиды при синегнойной инфекции. Применение более современных препаратов, таких как фторхинолоны и цефалоспорины III и IV поколений, в период острой ожоговой токсемии нецелесообразно, исключая случаи генерализации инфекции. Наш опыт показывает, что примерно в 50% случаев применение этих высокоэффективных антибиотиков не предотвращает развития нагноения под струпом. В то же время дальнейший подбор антибактериальных препаратов в связи с селекцией полирезистентных штаммов микроорганизмов значительно усложняется.
Наш опыт показывает, что примерно в 50% случаев применение этих высокоэффективных антибиотиков не предотвращает развития нагноения под струпом. В то же время дальнейший подбор антибактериальных препаратов в связи с селекцией полирезистентных штаммов микроорганизмов значительно усложняется.
В периоде септикотоксемии системную антибактериальную терапию у пострадавших с глубокими и обширными ожогами проводят как с целью борьбы с раневой инфекцией, так и профилактики ее генерализации, что неразрывно связано одно с другим. Показания к назначению системных антибактериальных препаратов в этот период ожоговой болезни зависят от площади глубокого ожога, характера инфекционного процесса, угрозы или развития инфекционных осложнений и определяются по клиническим данным с учетом уровня микробной обсемененности ожоговых ран и состояния имунного статуса.
Как правило, антибактериальную терапию необходимо проводить всем больным с развившимся иммунодепрессивным синдромом, а также обожженным с обсемененностью ожоговых ран, превышающей критическую величину 10 КОЕ в 1 г ткани.
Обычно в период септикотоксемии в ожоговых ранах происходит смена возбудителя, раны колонизируются полирезистентными, госпитальными штаммами микроорганизмов, представленными в большинстве случаев ассоциациями грамположительной и грамотрицательной флоры. В связи с этим особенно важно проводить антибактериальную терапию в этот период строго на основании антибиотикограмм с учетом чувствительности выделенной микрофлоры. Если микрофлора многокомпонентна и не все ее представители чувствительны к антибактериальным препаратам, терапию следует проводить, ориентируясь на чувствительность основных возбудителей ожоговой инфекции, используя принцип последовательного воздействия на компоненты ассоциации. Это позволяет достичь элиминации части компонентов ассоциации и снизить уровень микробной обсемененности раны, а соответственно и риск возможных осложнений.
В последующем антибактериальную терапию проводят по чувствительности выделенной микрофлоры препаратами широкого спектра действия. Препаратами выбора являются полусинтетические пенициллины (ампициллин, карбенициллин) и их комбинация с ингибиторами бета-лактамаз (амоксициллин + клавулановая кислота, ампициллин + сульбактам), цефалоспорины III поколения (цефотаксим, цефтазидим, цефтизоксим, цефтриаксон, цефоперазон), комбинация цефоперазона с сульбактамом, аминогликозиды (гентамицин, тобрамицин и сизомицин), фторхинолоны (офлоксацин, пефлоксацин и ломефлоксацин). При глубоких ожогах с поражением костных структур целесообразно назначение линкомицина, при обнаружении анаэробной неклостридиальной инфекции – клиндамицина и метронидазола.
Препаратами выбора являются полусинтетические пенициллины (ампициллин, карбенициллин) и их комбинация с ингибиторами бета-лактамаз (амоксициллин + клавулановая кислота, ампициллин + сульбактам), цефалоспорины III поколения (цефотаксим, цефтазидим, цефтизоксим, цефтриаксон, цефоперазон), комбинация цефоперазона с сульбактамом, аминогликозиды (гентамицин, тобрамицин и сизомицин), фторхинолоны (офлоксацин, пефлоксацин и ломефлоксацин). При глубоких ожогах с поражением костных структур целесообразно назначение линкомицина, при обнаружении анаэробной неклостридиальной инфекции – клиндамицина и метронидазола.
При отсутствии антибиотикограмм антибактериальную терапию больным с обширными глубокими ожогами следует начинать с внутривенного введения гентамицина по 80 мг 3 раза в сутки. Неэффективность терапии на фоне тяжелого течения инфекции и подозрение на грамотрицательных возбудителей требует немедленного начала комбинированной антибактериальной терапии – гентамицина (80 мг 3 раза в сутки) в сочетании с карбенициллином (3 – 4 г 4 раза в сутки). |
В последние годы в зарубежных ожоговых центрах растет частота инфекций, вызванных грибами рода Candida [8], увеличивается число таких инфекций и в отечественных стационарах. Обнаружение грибковой инфекции требует назначения нистатина, амфотерицина В или флюконазола. Профилактическое назначение нистатина необходимо всем обожженным, которым проводится системная антибактериальная терапия препаратами широкого спектра действия.
Некоторые противомикробные средства следует рассматривать, как препараты резерва, которые могут использоваться при неэффективности перечисленных выше антибактериальных препаратов и их комбинаций. К таким препаратам относятся: уреидопенициллины – пиперациллин, меэлоциллин и аэлоциллин; комбинация пиперациллина с тазобактамом; цефалоспорин IV поколения – цефлиром; аминогликозиды – амикацин и нетилмицин; фторхинолоны – ципрофлоксацин; рифампицин; ристомицин и ванкомицин; диоксидин и фузидин.
Инфекционный процесс, начавшийся в ожоговой ране, может генерализоваться и привести к развитию таких тяжелых осложнений ожоговой болезни, как пневмонии и сепсис. Вероятность этого возрастает у больных с обширными глубокими ожогами. Помимо тяжелой генерализованной инфекции течение ожоговой болезни может осложняться трахеобронхитом, инфекцией мочевыводящих путей, гнойным артритом, миокардитом, эндокардитом, лимфангитом и лимфаденитом и др,
Вероятность этого возрастает у больных с обширными глубокими ожогами. Помимо тяжелой генерализованной инфекции течение ожоговой болезни может осложняться трахеобронхитом, инфекцией мочевыводящих путей, гнойным артритом, миокардитом, эндокардитом, лимфангитом и лимфаденитом и др,
Сепсис является наиболее грозным инфекционным осложнением ожоговой болезни. Этиология сепсиса у обожженных многообразна: все виды микроорганизмов, населяющих ожоговую рану, могут вызвать его развитие.
Наиболее частыми возбудителями сепсиса являются S.aureus и P.aeruginosa, которые выделяются из ожоговых ран у 70 – 80% больных, преобладая также в гемокультурах больных с сепсисом [9]. При изучении гемокультур большинство исследователей отмечают “преимущество” грамположительной флоры: соотношение высеваемости штаммов S.aureus и P.aeruginosa в посевах крови больных с ожоговым сепсисом составляет 2 : 1. Реже возбудителем сепсиса является E.coli, Acinetobacter spp., Citrobacter spp., Enterobacter spp. , бета-гемолитический стрептококк, неспорогенные анаэробные бактерии. При выделении этих микроорганизмов из ран, а тем более в гемокультуре, прогноз обычно неблагоприятен. В последние годы участились случаи сепсиса, вызванного патогенными грибами, большей частью рода Candida, реже Actinomycetes, Phycomycetes, Zygomycetes. Наиболее тяжелое течение сепсиса отмечается при выделении в гемокультуре ассоциации микроорганизмов. Установленный сепсис или высокий риск его развития требуют немедленного начала комплексной интенсивной терапии, учитывающей все звенья патогенеза этого осложнения [9].
, бета-гемолитический стрептококк, неспорогенные анаэробные бактерии. При выделении этих микроорганизмов из ран, а тем более в гемокультуре, прогноз обычно неблагоприятен. В последние годы участились случаи сепсиса, вызванного патогенными грибами, большей частью рода Candida, реже Actinomycetes, Phycomycetes, Zygomycetes. Наиболее тяжелое течение сепсиса отмечается при выделении в гемокультуре ассоциации микроорганизмов. Установленный сепсис или высокий риск его развития требуют немедленного начала комплексной интенсивной терапии, учитывающей все звенья патогенеза этого осложнения [9].
Основной формой поражения легких при ожоговй болезни является пневмония. По нашим данным, при увеличении площади глубоких ожогов значительно возрастает частота инфекционных осложнений, особенно пневмоний: частота развития пневмоний при глубоких ожогах более 40% поверхности тела достигает 65%. Пневмония выявлена у 205 (76,5%) из 268 умерших тяжелообожженных.
Этиологическим фактором пневмоний, так же как и сепсиса, могут быть любые микроорганизмы, населяющие ожоговую рану. При развитии пневмонии в ранние сроки после травмы, преимущественно на фоне термоингаляционного поражения, возможно эндогенное инфицирование микроорганизмами из полости рта, носоглотки и др. Целенаправленное изучение микрофлоры ожоговых ран показало, что основными возбудителями инфекции являются P.aeruginosa и S.aureus, выделенные у больных с пневмонией и термоингаляционным поражением соответственно в 84,3 и 81,8% случаев.
При развитии пневмонии в ранние сроки после травмы, преимущественно на фоне термоингаляционного поражения, возможно эндогенное инфицирование микроорганизмами из полости рта, носоглотки и др. Целенаправленное изучение микрофлоры ожоговых ран показало, что основными возбудителями инфекции являются P.aeruginosa и S.aureus, выделенные у больных с пневмонией и термоингаляционным поражением соответственно в 84,3 и 81,8% случаев.
В борьбе с генерализованной инфекцией основное значение имеет рациональная системная антибактериальная терапия. Выбор антибактериального препарата должен основываться на данных антибиотикограмм с обязательным учетам чувствительности выделенной из крови или ожоговых ран микрофлоры. Антибактериальную терапию следует проводить длительно, в максимальных дозах со своевременной сменой препаратов. Все препараты вводятся внутривенно. Микробиологический мониторинг проводится раз в 7 – 10 дней. При тяжелом течении инфекции проводится комбинированная антибактериальная терапия двумя или тремя препаратами. При сепсисе или пневмонии, вызванных грамположительной флорой, антибиотиками выбора являются полусинтетические пенициллины широкого спектра действия, цефалоспорины I или II поколения, линкомицин, а также фузидин и диоксидин. Антибиотиками резерва – фторхинолоны и ванкомицин. При грамотрицательной микрофлоре лечение проводят карбенициллином, гентамицином, тобрамицином или сизомицином в максимальных дозах. Предпочтительнее комбинация карбенициллина с аминогликозидом. Антибиотики резерва – пиперациллин, меэлоциллин, ципрофлоксацин, амикацин и нетилмицин. Хорошо зарекомендовали себя комбинации ципрофлоксацина с метронидазолом или диоксидином, карбенициллина с гентамицином и диоксидином или метронидазолом. Сепсис, вызванный неспорогенными анаэробными бактериями, требует терапии клиндамицином или метронидазолом. При грибковом сепсисе препаратами выбора являются амфотерицин В и флюконазол.
При сепсисе или пневмонии, вызванных грамположительной флорой, антибиотиками выбора являются полусинтетические пенициллины широкого спектра действия, цефалоспорины I или II поколения, линкомицин, а также фузидин и диоксидин. Антибиотиками резерва – фторхинолоны и ванкомицин. При грамотрицательной микрофлоре лечение проводят карбенициллином, гентамицином, тобрамицином или сизомицином в максимальных дозах. Предпочтительнее комбинация карбенициллина с аминогликозидом. Антибиотики резерва – пиперациллин, меэлоциллин, ципрофлоксацин, амикацин и нетилмицин. Хорошо зарекомендовали себя комбинации ципрофлоксацина с метронидазолом или диоксидином, карбенициллина с гентамицином и диоксидином или метронидазолом. Сепсис, вызванный неспорогенными анаэробными бактериями, требует терапии клиндамицином или метронидазолом. При грибковом сепсисе препаратами выбора являются амфотерицин В и флюконазол.
Лечение пневмоний включает в себя комплекс мероприятий, направленных на нормализацию гемодинамических расстройств и микроциркуляции, улучшение трахеобронхиальной проходимости и дренажной функцией бронхов, борьбу с инфекцией и уменьшение воспаления. С этой целью больным проводят по показаниям лечебно-санационные бронхоскопии, физиотерапевтические процедуры, включающие ингаляции растворов антибиотиков или антисептиков, ЛФК, а также системную антибактериальную терапию. С этой целью больным проводят по показаниям лечебно-санационные бронхоскопии, физиотерапевтические процедуры, включающие ингаляции растворов антибиотиков или антисептиков, ЛФК, а также системную антибактериальную терапию. |
“Местную” антибактериальную терапию в виде ингаляций проводят всем больным с пневмонией. В состав ингаляций входят растворы антисептика (диоксидин 10 мл 1% раствора) или полусинтетических пенициллинов (100 – 200 тыс. ЕД/мл), бронхолитиков (эуфиллин 3 мл 2,4% раствора, протеолитических ферментов (трипсин, террилитин или панхипсин), гепарин, а также противовоспалительные средства (преднизолон, гидрокортизон). При тяжелых поражениях выполняются лечебно-санационные бронхоскопии, заканчивающиеся введением в трахеобронхиальное дерево антибактериальных препаратов в комплексе с противовоспалительными и бронхолитическими средствами.
Системную антибактериальную терапию при тяжелой пневмонии проводят на основе микробиологического изучения посевов мокроты или смывов из трахеобронхиального дерева. При невозможности получения материала, исходя из того, что инфекционный процесс в легочной ткани вызывается тем же возбудителем, который обнаруживается в раневом содержимом, антибиотикотерапию проводят на основании изучения раневой микрофлоры. При этом контроль микрофлоры ожоговых ран с определением чувствительности бактерий к антибиотикам следует проводить не реже 1 раза в 7 – 10 дней. Такой подход позволяет своевременно производить в случае необходимости смену антибактериального препарата, учитывая чувствительность микрофлоры.
При невозможности получения материала, исходя из того, что инфекционный процесс в легочной ткани вызывается тем же возбудителем, который обнаруживается в раневом содержимом, антибиотикотерапию проводят на основании изучения раневой микрофлоры. При этом контроль микрофлоры ожоговых ран с определением чувствительности бактерий к антибиотикам следует проводить не реже 1 раза в 7 – 10 дней. Такой подход позволяет своевременно производить в случае необходимости смену антибактериального препарата, учитывая чувствительность микрофлоры.
Трахеобронхиты в основном являются следствием термоингаляционных поражений дыхательных путей, реже возникают как обострения хронических процессов в трахеобронхиальном дереве. Лечение аналогично лечению пневмоний.
Вопросы профилактики и лечения инфекций мочевыводящих путей у обожженных в последние годы практически не обсуждаются. С одной стороны, это связано с относительно низкой их частотой (1 – 4,5%), с другой – с объективными трудностями их диагностики у этой категории больных [10].
Воспалительные изменения почек в большинстве случаев возникают в период ожоговой септикотоксемии и провляются пиелонефритом, связанным с восходящей инфекцией мочевыводящих путей (чаще в виде явлений цистита). Наиболее распространенная причина восходящей инфекции мочевыводящих путей – длительная катетеризация мочевого пузыря и недостаточный уход за катетером.
Наши наблюдения подтверждают низкую частоту развития пиелонефрита у обожженных. Так, в период с 1990 по 1995 г. частота выявления пиелонефрита копебалась от 0,5 до 1,2%. В то же время у 5 – 9% обожженных наблюдали клиническую картину цистита.
При развитии инфекции мочевыводящих путей компклесную терапию проводят в зависимости от ее характера и тяжести течения. При острых неспецифических уретритах и циститах в комплексную терапию включают фурагин по 0,1 г 3 – 4 раза в день или 5-НОК по 0,1 г 4 раза в день, назначают спазмолитики, обильное питье. В большинстве случаев такой комплекс мероприятий приводит к быстрому купированию симптомов заболевания. При неэффективности этих препаратов в комплексную терапию могут быть включены фторхинолоны. Развитие пиелонефрита требует более длительной целенаправленной антибактериальной терапии, применения спазмолитиков, соблюдения диеты, коррекции развивающегося в ряде случаев метаболического ацидоза.
При неэффективности этих препаратов в комплексную терапию могут быть включены фторхинолоны. Развитие пиелонефрита требует более длительной целенаправленной антибактериальной терапии, применения спазмолитиков, соблюдения диеты, коррекции развивающегося в ряде случаев метаболического ацидоза.
Инфекционные поражения суставов или гнойные артриты занимали в прошлом значительное место в структуре инфекционных осложнений ожоговой болезни. Частота этих осложнений составляла, по данным разных авторов, от 1 до 7%. При этом в большинстве случаев гнойные артриты развивались через 2 – 4 мес после травмы на фоне ожогового истощения или сепсиса. В настоящее время широкое внедрение в практику комбустиологии активной хирургической тактики привело к значительному уменьшению частоты гнойных артритов.
В лечении гнойного артрита основное значение имеет антибактериальная терапия и ежедневные пункции сустава с промыванием его полости растворами антисептиков или антибиотиков. При неэффективности терапии сустав дренируется и устанавливается система для постоянного проточного промывания. С начала лечения проводят иммобилизацию сустава. При назначении системных антибактериальных препаратов предпочтение следует отдавать препаратам направленного остеотропного действия.
С начала лечения проводят иммобилизацию сустава. При назначении системных антибактериальных препаратов предпочтение следует отдавать препаратам направленного остеотропного действия.
Заключение
Рациональное применение антибактериальной терапии в комплексном лечении обожженных позволяет снизить частоту и тяжесть инфекционных осложнений ожоговой болезни, однако до сегодняшнего дня они являются серьезной угрозой для жизни пострадавших с термической травмой. Именно поэтому постоянное совершенствование методов профилактики и лечения инфекции остается одной из приоритетных задач комбустиологии.
Литература:
1. Юденич В.В. // “Лечение ожогов и их последствий”. Москва. “Медицина” 1980, 191с.
2. McManus WF. Arch Surg 1989;124(6):718–20.
3. Hunt TK. J. Trauma 1979;19(11):890–3.
4. Атясов Н.И., Матчин Е.Н. // “Восстановление кожных покровов тяжелообожженных сетчатыми трансплантатами”. Саранск. 1989. 201с.
1989. 201с.
5. Deitch ЕA. Burns 1985;12(2):109–14.
6. Teepe RGC, Kreis RW, Koebrugge EJ, et al. J Trauma 1990;30:269–775.
7. Саркисов Д.С., Алексеев А.А., Туманов В.П. и др. // Хирургия. 1993,3,8–12.
8. Sapata-Sirvent RL, Xue-Wei-Wang, Miller G, et al. Burns 1985;11:330–6
9. Алексеев А.А. // “Ожоговый сепсис: диагностика, профилактика, печение.” Автореф. дисс. докт. мед. наук. Москва. 1993.
10. Алексеев А.А., Крутиков М.Г., Гришина И.А. и др. // Клиническая фармакология и терапия. 1996,2,40–4.
Сообщение FDA по безопасности лекарственных средств: редкие случаи серьезных ожогов при использовании безрецептурных местных болеутоляющих средств для мышц и суставов
Заявление о безопасности
Дополнительная информация для потребителей
Дополнительная информация для медицинских работников
Сводка данных
Ссылки
Заявление о безопасности
[9-13-2012] Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) предупреждает общественность сообщила, что некоторые безрецептурные препараты, наносимые на кожу для облегчения легкой боли в мышцах и суставах, в редких случаях вызывали серьезные повреждения кожи, начиная от химических ожогов первой и третьей степени, где применялись продукты. Эти безрецептурные обезболивающие для мышц и суставов доступны в виде продуктов с одним или комбинацией ингредиентов, содержащих ментол, метилсалицилат или капсаицин. Различные составы включают кремы, лосьоны, мази и пластыри.
Эти безрецептурные обезболивающие для мышц и суставов доступны в виде продуктов с одним или комбинацией ингредиентов, содержащих ментол, метилсалицилат или капсаицин. Различные составы включают кремы, лосьоны, мази и пластыри.
Факты о безрецептурных местных болеутоляющих средствах для мышц и суставов |
При нанесении на кожу продукты вызывают локальное ощущение тепла или прохлады; они не должны вызывать боли или повреждения кожи. Однако были редкие случаи серьезных ожогов после их использования (см. Сводку данных ниже). Некоторые из ожогов имели серьезные осложнения, требующие госпитализации. Во многих случаях ожоги возникали уже после однократного применения безрецептурного местного болеутоляющего средства для мышц и суставов, при этом сильное жжение или образование волдырей возникали в течение 24 часов после первого применения. Основываясь на зарегистрированных случаях, большинство ожогов второй и третьей степени произошло при использовании продуктов, содержащих ментол в качестве единственного активного ингредиента, и продуктов, содержащих как ментол, так и метилсалицилат в концентрациях более 3% ментола и 10% метилсалицилата. салицилат. Сообщалось о нескольких случаях использования продукта, содержащего капсаицин.
Основываясь на зарегистрированных случаях, большинство ожогов второй и третьей степени произошло при использовании продуктов, содержащих ментол в качестве единственного активного ингредиента, и продуктов, содержащих как ментол, так и метилсалицилат в концентрациях более 3% ментола и 10% метилсалицилата. салицилат. Сообщалось о нескольких случаях использования продукта, содержащего капсаицин.
Потребители, использующие безрецептурные средства для местного обезболивания мышц и суставов, которые испытывают признаки повреждения кожи в месте нанесения продукта, такие как боль, отек или образование волдырей на коже, должны прекратить использование продукта и немедленно обратиться к врачу.
Дополнительная информация для потребителей
- Сообщалось о редких случаях серьезных ожогов кожи при применении безрецептурных (OTC) местных болеутоляющих средств для мышц и суставов. Эти продукты содержат активные ингредиенты ментол, метилсалицилат или капсаицин.
- Из зарегистрированных ожогов большинство ожогов второй и третьей степени произошло при использовании продуктов, содержащих ментол в качестве единственного активного ингредиента, и продуктов, содержащих как ментол, так и метилсалицилат в концентрациях, превышающих 3% ментола и 10% метилсалицилата. . Сообщалось о нескольких случаях использования продукта, содержащего капсаицин. Некоторые из ожогов имели серьезные осложнения, требующие госпитализации.
- Описанные повреждения кожи были недавно оценены FDA. Существующая Предварительная окончательная монография в настоящее время не требует, чтобы на этикетках безрецептурных обезболивающих для мышц и суставов для местного применения содержалось предупреждение о том, что использование этих продуктов может привести к серьезным ожогам.
- Если вы испытываете боль, отек или образование волдырей на коже в месте применения местного безрецептурного обезболивающего средства для мышц и суставов, прекратите использование продукта и немедленно обратитесь к врачу.
 Эти продукты не должны вызывать боли или повреждения кожи. Эти продукты производят локальное тепло или прохладу.
Эти продукты не должны вызывать боли или повреждения кожи. Эти продукты производят локальное тепло или прохладу. - При нанесении на кожу местных безрецептурных болеутоляющих средств для мышц и суставов не перевязывайте тугую область и не применяйте местное тепло (грелки, лампы, горячую воду в мешках или бутылках), поскольку это может увеличить риск серьезных ожогов.
- Не наносите безрецептурные местные болеутоляющие средства для мышц и суставов на раны или поврежденную, поврежденную или раздраженную кожу. Также не допускайте контакта с глазами и слизистыми оболочками (например, с кожей внутри носа, рта или половых органов).
- Если у вас есть какие-либо вопросы или опасения по поводу использования безрецептурных местных болеутоляющих средств для мышц и суставов, обратитесь к медицинскому работнику.
- Сообщите о побочных эффектах от использования безрецептурных местных болеутоляющих средств для мышц и суставов в программу FDA MedWatch, используя информацию в поле «Связаться с FDA» внизу страницы.
Дополнительная информация для медицинских работников
- Сообщалось о редких случаях серьезных ожогов кожи при применении безрецептурных (OTC) местных болеутоляющих средств для мышц и суставов. Эти продукты содержат активные ингредиенты ментол, метилсалицилат или капсаицин.
- Из зарегистрированных ожогов большинство ожогов второй и третьей степени произошло при использовании продуктов, содержащих ментол в качестве единственного активного ингредиента, и продуктов, содержащих как ментол, так и метилсалицилат в концентрациях, превышающих 3% ментола и 10 % метил салицилат. Сообщалось о нескольких случаях использования продукта, содержащего капсаицин.
- Рекомендуя безрецептурные обезболивающие средства для мышц и суставов пациентам, посоветуйте им, как правильно использовать эти продукты, и проинформируйте их о риске серьезных ожогов. Описанные повреждения кожи были недавно оценены FDA. Существующая Предварительная окончательная монография в настоящее время не требует, чтобы на этикетках безрецептурных местных болеутоляющих средств для мышц и суставов содержалось предупреждение о том, что использование этих продуктов может привести к серьезным ожогам.
- Если пациент испытывает боль, отек или образование волдырей на коже в месте применения местного безрецептурного обезболивающего средства для мышц и суставов, посоветуйте пациенту прекратить использование продукта.
- Сообщите о нежелательных явлениях, связанных с местными безрецептурными обезболивающими средствами для мышц и суставов, в программу FDA MedWatch, используя информацию в поле «Связаться с FDA» внизу этой страницы.
Сводка данных
Поиск в базе данных Системы отчетности о нежелательных явлениях (AERS) FDA (с 1969 г. по 21 апреля 2011 г.), базе данных Национальной электронной системы наблюдения за с 2004 по 2010 год) и медицинской литературы 1 выявлено 43 случая ожогов в месте нанесения, связанных с использованием безрецептурных (OTC) местных болеутоляющих средств для мышц и суставов, содержащих активные ингредиенты ментол, метилсалицилат или капсаицин. Продукты, связанные с этими случаями, включают пластыри, бальзамы и кремы. Все случаи в этой серии включают ожоги, которые были подтверждены медицинским работником. В серии случаев были сообщения об ожогах от первой до третьей степени, но во многих случаях степень ожога не указывалась. Многие случаи произошли после однократного применения местного безрецептурного обезболивающего средства для мышц и суставов, при этом сильное жжение или образование волдырей возникали в течение 24 часов после первого применения продукта. О большинстве ожогов второй и третьей степени сообщалось при использовании продуктов, содержащих ментол в качестве единственного активного ингредиента, или продуктов, содержащих как ментол, так и метилсалицилат, где концентрация ингредиентов превышала 3% ментола и 10% метилсалицилата. салицилат. Сообщалось о нескольких случаях использования продукта, содержащего капсаицин.
Все случаи в этой серии включают ожоги, которые были подтверждены медицинским работником. В серии случаев были сообщения об ожогах от первой до третьей степени, но во многих случаях степень ожога не указывалась. Многие случаи произошли после однократного применения местного безрецептурного обезболивающего средства для мышц и суставов, при этом сильное жжение или образование волдырей возникали в течение 24 часов после первого применения продукта. О большинстве ожогов второй и третьей степени сообщалось при использовании продуктов, содержащих ментол в качестве единственного активного ингредиента, или продуктов, содержащих как ментол, так и метилсалицилат, где концентрация ингредиентов превышала 3% ментола и 10% метилсалицилата. салицилат. Сообщалось о нескольких случаях использования продукта, содержащего капсаицин.
Ссылки
- Heng MC. Локальный некроз и интерстициальный нефрит из-за местного применения метилсалицилата и ментола. Кутис 1987; 39:442-4.

Дополнительная информация
- Подкаст FDA по безопасности лекарственных средств: редкие случаи серьезных ожогов при использовании безрецептурных местных болеутоляющих средств для мышц и суставов
- Местные обезболивающие могут вызвать ожоги
- Comunicado de la FDA sobre la seguridad de los medicamentos: Casos poco comunes de quemaduras могилы с el uso de analgésicos tópicos de venta libre para el dolor мышечная и суставная
934 Химические ожоги и использование сильнодействующего крема с лидокаином для местного применения при нанесении татуировок – клинический случай | Британский журнал хирургии
Фильтр поиска панели навигации British Journal of SurgeryЭтот выпускBJS Society Ltd JournalsSurgeryBooksJournalsOxford Academic Мобильный телефон Введите поисковый запрос
ЗакрытьФильтр поиска панели навигации British Journal of SurgeryЭтот выпускBJS Society Ltd JournalsSurgeryBooksJournalsOxford Academic Введите поисковый запрос
Расширенный поиск
Журнальная статья
Т Нотон,Т Нотон
Ищите другие работы этого автора на:
Оксфордский академический
Google Scholar
Берк-Смит,Берк-Смит
Ищите другие работы этого автора на:
Оксфордский академический
Google Scholar
Ай Джонся Джонс
Ищите другие работы этого автора на:
Оксфордский академический
Google Scholar
British Journal of Surgery , том 109, выпуск Supplement_6, сентябрь 2022 г. , znac269.166, https://doi.org/10.1093/bjs/znac269.166
, znac269.166, https://doi.org/10.1093/bjs/znac269.166
Опубликовано:
19 августа 2022 г.
Фильтр поиска панели навигации British Journal of SurgeryЭтот выпускBJS Society Ltd JournalsSurgeryBooksJournalsOxford Academic Мобильный телефон Введите поисковый запрос
ЗакрытьФильтр поиска панели навигации British Journal of SurgeryЭтот выпускBJS Society Ltd JournalsSurgeryBooksJournalsOxford Academic Введите поисковый запрос
Расширенный поиск
Местные анестетики уже давно используются для обеспечения местной анестезии перед такими процедурами, как катетеризация и татуировка, из-за простоты использования и короткого действия.
Мы представляем случай 26-летнего художника-татуировщика, получившего химический ожог и вызванную инфекцией от сильнодействующего лидокаинового крема для местного применения. Пациент поступил в отделение неотложной помощи через 5 дней после применения крема. Препарат для местного применения был получен в Интернете, поставлялся в невзрачной белой тубе и продавался как содержащий 50% лидокаина без какой-либо информации о его составе. Для сравнения, крем EMLA (лидокаин/прилокаин), обычно используемый в больницах, представляет собой 5% препарат. После нанесения пациент приступил к самостоятельной татуировке левой голени в стиле «блэкаут».
При поступлении: область 2,5% TBSA была покрыта волдырями с участками оголенной кожи, что соответствовало глубокому кожному ожогу. Большая часть голени активно отделяла окрашенную в желтый цвет серозную жидкость. Кроме того, вокруг демаркированной области наблюдалась эритема, а левая стопа была сильно отечной. Анализы крови показали СРБ 103 и лейкоциты 11,4.

 , znac269.166, https://doi.org/10.1093/bjs/znac269.166
, znac269.166, https://doi.org/10.1093/bjs/znac269.166