Что такое гиперкератоз стоп. Каковы основные причины его возникновения. Как проявляется гиперкератоз подошв. Какие существуют эффективные методы лечения избыточного ороговения кожи стоп. На что обратить внимание при уходе за кожей ног при гиперкератозе.
Что такое гиперкератоз стоп
Гиперкератоз стоп — это избыточное утолщение рогового слоя эпидермиса на подошвах. Он возникает как защитная реакция кожи на постоянное механическое воздействие и давление. При гиперкератозе происходит усиленная пролиферация кератиноцитов, что приводит к чрезмерному ороговению.
Основные причины развития гиперкератоза стоп:
- Постоянное механическое воздействие и давление на стопы
- Ношение неудобной обуви
- Деформации стопы (плоскостопие, вальгусная деформация и др.)
- Избыточный вес
- Занятия спортом с высокой нагрузкой на стопы
- Эндокринные нарушения (сахарный диабет)
- Грибковые заболевания стоп
- Наследственная предрасположенность
Клинические проявления гиперкератоза стоп
Основными симптомами гиперкератоза подошв являются:

- Утолщение и огрубение кожи стоп
- Сухость и шелушение
- Образование трещин
- Болезненность при ходьбе
- Снижение чувствительности кожи
- Изменение цвета кожи (желтоватый оттенок)
Гиперкератоз чаще всего локализуется в области пяток и плюснефаланговых суставов. При длительном течении могут образовываться глубокие болезненные трещины.
Диагностика гиперкератоза стоп
Диагноз гиперкератоза стоп обычно устанавливается на основании клинической картины. При осмотре врач оценивает степень утолщения рогового слоя, наличие трещин и мозолей. Для исключения грибковой инфекции может потребоваться микроскопическое исследование соскоба с кожи.
В некоторых случаях проводят дополнительные исследования:
- Дерматоскопия
- Биопсия кожи с гистологическим исследованием
- Анализ крови на сахар для исключения сахарного диабета
Современные методы лечения гиперкератоза стоп
Лечение гиперкератоза стоп должно быть комплексным и включать следующие методы:
1. Устранение причин избыточного давления на стопы:
- Подбор удобной обуви
- Использование ортопедических стелек
- Коррекция деформаций стоп
2. Удаление избыточного рогового слоя:
- Аппаратный педикюр
- Механическое удаление при помощи пемзы, скрабов
- Химический пилинг
3. Использование кератолитических средств:
- Препараты с мочевиной (10-40%)
- Салициловая кислота
- Молочная кислота
4. Увлажнение и смягчение кожи стоп:
- Кремы и мази с мочевиной, глицерином, ланолином
- Масла (оливковое, миндальное)
5. Физиотерапевтические процедуры:
- Парафинотерапия
- Озокеритотерапия
- Ультразвуковая терапия
Профилактика гиперкератоза стоп
Для профилактики избыточного ороговения кожи стоп рекомендуется:

- Ежедневный уход за кожей стоп (мытье, пилинг, увлажнение)
- Ношение удобной обуви
- Использование ортопедических стелек при необходимости
- Своевременное лечение грибковых заболеваний
- Контроль веса
- Правильное питание с достаточным количеством витаминов
Особенности лечения гиперкератоза при сахарном диабете
При сахарном диабете гиперкератоз стоп встречается особенно часто и требует повышенного внимания. Это связано с повышенным риском развития синдрома диабетической стопы.
Особенности ухода за кожей стоп при диабете:
- Ежедневный осмотр стоп
- Бережное удаление ороговевших участков кожи
- Использование увлажняющих средств с мочевиной
- Профилактика и своевременное лечение грибковых инфекций
- Подбор специальной ортопедической обуви
Современные препараты для лечения гиперкератоза стоп
Одним из эффективных средств для лечения гиперкератоза стоп является крем Фореталь Плюс, содержащий 25% мочевины и фосфолипиды. Он обладает следующими свойствами:
- Выраженный кератолитический эффект
- Интенсивное увлажнение кожи
- Восстановление липидного барьера
- Профилактика грибковых инфекций
Регулярное применение такого комплексного средства позволяет эффективно бороться с проявлениями гиперкератоза и поддерживать здоровое состояние кожи стоп.
Заключение
Гиперкератоз стоп — распространенная проблема, требующая комплексного подхода к лечению. Своевременная диагностика и правильно подобранная терапия позволяют эффективно устранить избыточное ороговение кожи и предотвратить развитие осложнений. Важную роль играет регулярный уход за кожей стоп и профилактические меры.
Подошвенные гиперкератозы: клиника, диагностика, лечение | Цыкин А.А., Петунина В.В.
Леонардо да Винчи принадлежит следующее высказывание: «Стопа человека – это произведение искусства, состоящее из 26 костей, 107 связок и 19 мышц». Великий художник, писатель, ученый и мыслитель эпохи Высокого Возрождения, безусловно, был прав, относясь к стопе как к произведению искусства. Взаимодействие костного и связочного аппарата с мышечной системой доведено здесь до безупречного совершенства. И остается только диву даваться, как, несмотря на колоссальную нагрузку, которую ежедневно испытывают наши стопы, они сочетают в себе функциональную надежность и эстетическую привлекательность. Велика в этом заслуга не только мышц, связок и костей, но и кожи, строение которой на стопах существенно отличается вследствие анатомо-физиологических особенностей.
Стопа человека представляет собой довольно сложный механизм, предназначенный для удержания всего тела в вертикальном положении при стоянии и ходьбе. Этому небольшому по массе и размерам элементу всего опорно-двигательного аппарата на протяжении жизни человека постоянно приходится выдерживать значительные статические и динамические нагрузки. Эти особенности и обусловили строение стопы – самого нижнего отдела конечностей. Часть стопы, непосредственно соприкасающаяся с поверхностью земли, называется ступней или подошвой, противоположную ей верхнюю сторону называют тыльной стороной стопы. Стопа в целом имеет сводчатую конструкцию, благодаря сочленениям – обладающую подвижностью, гибкостью и эластичностью. Внешне стопу подразделяют на передний, средний и задний отделы. К переднему отделу относятся пальцы и со стороны подошвы – подушечка стопы, к среднему отделу – свод стопы, а задний со стороны подошвы образует пятку. Свод – та часть стопы, которая со стороны подошвы в норме не касается земли, а с тыльной стороны образует подъем ступни. По костной структуре стопа делится на предплюсну, плюсну и фаланги. Выпуклую часть свода составляют пять плюсневых костей, находящиеся в теле стопы, внешние продолжения этих костей образуют пальцы и называются фалангами.
Этому небольшому по массе и размерам элементу всего опорно-двигательного аппарата на протяжении жизни человека постоянно приходится выдерживать значительные статические и динамические нагрузки. Эти особенности и обусловили строение стопы – самого нижнего отдела конечностей. Часть стопы, непосредственно соприкасающаяся с поверхностью земли, называется ступней или подошвой, противоположную ей верхнюю сторону называют тыльной стороной стопы. Стопа в целом имеет сводчатую конструкцию, благодаря сочленениям – обладающую подвижностью, гибкостью и эластичностью. Внешне стопу подразделяют на передний, средний и задний отделы. К переднему отделу относятся пальцы и со стороны подошвы – подушечка стопы, к среднему отделу – свод стопы, а задний со стороны подошвы образует пятку. Свод – та часть стопы, которая со стороны подошвы в норме не касается земли, а с тыльной стороны образует подъем ступни. По костной структуре стопа делится на предплюсну, плюсну и фаланги. Выпуклую часть свода составляют пять плюсневых костей, находящиеся в теле стопы, внешние продолжения этих костей образуют пальцы и называются фалангами.
Пяточная кость является самой прочной и тяжелой из всех 26 костей стопы. Именно она является продолжением оси тела человека, а потому на нее приходится весь его вес. Так же как и пяточная, еще 6 костей стопы (кости предплюсны) имеют губчатое строение, т. е. внутри они практически полностью заполнены прочной костной тканью, позволяющей им выдерживать большие нагрузки. Остальные кости стопы имеют вид легких полых трубок разной длины. Их основная задача – обеспечение подвижности и амортизационных свойств стопы при ходьбе, прыжках и беге. Все кости стопы имеют суставные поверхности, покрытые гладкой и скользкой хрящевой тканью, облегчающей их взаимное трение. Суставы заднего и среднего отделов стопы малоподвижны по сравнению с суставами пальцев стопы. Каждый сустав покрыт капсулой, внутри которой постоянно образуется небольшое количество жидкости, способствующей дополнительному скольжению суставных поверхностей костей.
Этиология и патогенез подошвенных гиперкератозов
Кожа подошвы толстая, грубая, лишена волос и богата потовыми железами. Кожа тыльной поверхности эластична, легко смещается, поэтому при любых воспалительных процессах отечность появляется на тыле стопы. Отличительной особенностью кожи подошв является то, что в этой области имеется самый толстый эпидермис, который, как и на ладонях, состоит из пяти слоев: базального, шиповатого, зернистого, блестящего и рогового. Стоит отметить, что блестящий слой встречается только в эпидермисе ладоней и подошв. В кератиноцитах этого слоя содержится специфический белок элейдин – промежуточный продукт превращения кератогиалина в кератин, который при гистологическом исследовании дает характерный блеск. В местах, служащих для опоры костей: на пятке, на головках плюсневых костей, на ногтевых фалангах между костями и внешними покровами залегает достаточно хорошо выраженный третий слой кожи – подкожная жировая ткань, защищающая кость от давления извне.
Подвергаясь постоянным нагрузкам, при деформациях стопы, ношении неудобной обуви, при активных занятиях спортом, в ответ на механическое воздействие на кожу стоп возникает ответная реакция в виде усиления пролиферации клеток кератиноцитов, что в конечном итоге приводит к развитию подошвенного гиперкератоза. Понятие «гиперкератоз» происходит от двух греческих слов: ὑπέρ – много и keratosis – образование кератина. Гиперкератоз делает кожу ригидной, малоэластичной, снижает ее чувствительность к внешним воздействиям. Причин, вызывающих подошвенный гиперкератоз, достаточно много. Основные из них представлены в таблице 1.
Гиперкератозы, вызванные механическими причинами, являются одними из самых распространенных как среди здоровых молодых людей, занимающихся спортом, так и среди лиц пожилого возраста и пациентов с хроническими заболеваниями. По данным литературы, более чем у половины людей старше 65 лет и у более 65% пациентов с ревматоидным артритом имеются гиперкератозы, требующие лечения [1]. По данным Springett, при осмотре мужчин и женщин всех возрастных групп на амбулаторном приеме гиперкератоз выявляется в области 1 плюснефалангового сустава (ПФС) в 27% случаев, 2–4 ПФС – в 36% и 5 ПФС – в 17% наблюдений. В исследованиях Grouios приняли участие мужчины, занимающиеся бегом, были получены приблизительно сопоставимые результаты: гиперкератоз 1 ПФС выявлялся в 23%, 2–4 ПФС – в 32% и 5 ПФС – в 12,5% случаев [2, 3].
Клиническая картина
Наличие гиперкератозов, особенно в пяточной области, часто приводит к нарушению целостности кожного покрова и образованию трещин, которые сопровождаются выраженным болевым синдромом, что снижает трудоспособность и ограничивает возможность активных занятий спортом. Исходя из вышесказанного, достаточно важной является организация правильного ухода за кожей стоп.
Исходя из вышесказанного, достаточно важной является организация правильного ухода за кожей стоп.
Подологическая классификация подошвенных гиперкератозов от механического воздействия:
- Сухая мозоль;
- стержневая мозоль;
- мягкая мозоль;
- подногтевой гиперкератоз;
- фиброзная мозоль;
- васкулярная мозоль.
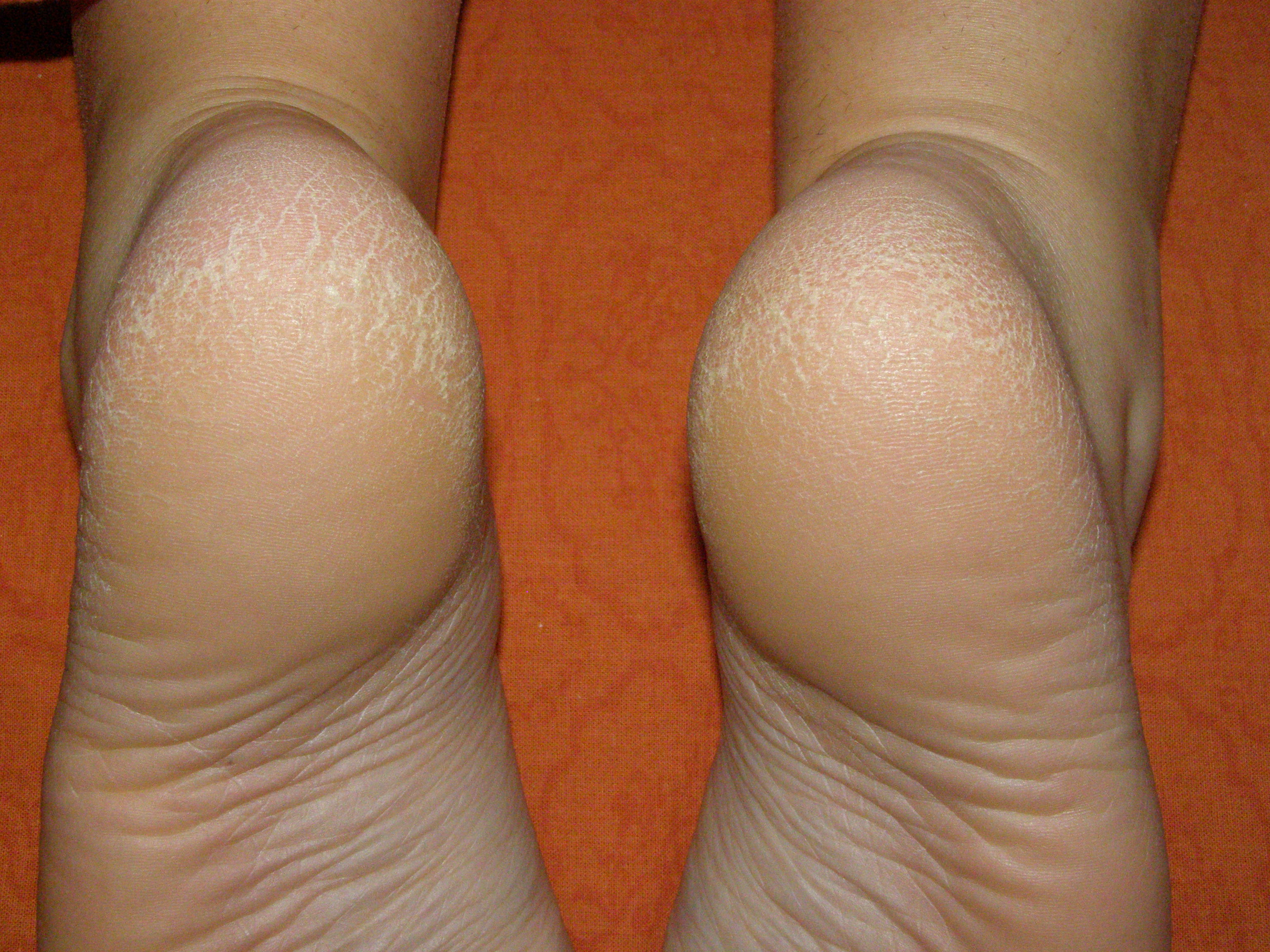
Сухая мозоль (callus, tylosis) – ограниченный очаг утолщения рогового слоя эпидермиса с четкими границами, относительно равномерной толщиной, как правило, желтоватого цвета, обычно встречающийся на участках, подверженных нагрузке, на подошвенной и боковой поверхностях стоп [4]. Чаще располагается на коже пяток и в области ПФС (рис. 1). В зависимости от расположения и толщины подлежащих тканей давление на сухую мозоль субъективно может сопровождаться болезненностью. Боль в стопе, или метатарзалгия, во многих случаях возникает вследствие болезненных мозолей в области ПФС [1].
Стержневая мозоль (tyloma, clavus durus) – плотный и резко ограниченный участок гиперкератоза эпидермиса, небольших размеров, округлой формы с четкими границами, ровными краями, располагающийся в области давления костных выступов и отростков на подлежащие мягкие ткани. Чаще всего сухие мозоли располагаются в области тыльной поверхности межфаланговых суставов, боковой поверхности 2–5 пальцев стопы, а также в области ПФС при поперечном плоскостопии [4]. Стержневую мозоль необходимо дифференцировать от подошвенных бородавок. При формировании стержневой мозоли помимо очага гиперкератоза формируется еще очень твердый полупрозрачный стержень, располагающиеся в центре мозоли и состоящий из очень плотных роговых масс. При давлении на стержневую мозоль возникает резкая болезненность вследствие сдавливания дермальных нервных окончаний, расположенных между плотным стержнем и костным отростком (рис. 2). Такая же болезненность возникает и при давлении на подошвенную бородавку. Однако подошвенная бородавка болезненна не только при вертикальном надавливании, но и при боковом сжатии, над бородавкой всегда отмечается изменение кожного рисунка, имеются коричневатые включения, представленные микрогеморрагиями из капилляров. Кроме того, вокруг «материнской» бородавки мы нередко отмечаем многочисленные «дочерние» подошвенные бородавки более мелких размеров (рис. 3).
Кроме того, вокруг «материнской» бородавки мы нередко отмечаем многочисленные «дочерние» подошвенные бородавки более мелких размеров (рис. 3).
Для мягкой мозоли характерной локализацией является расположение на коже между пальцами. Вследствие повышенной влажности в этой зоне мозоль мацерируется и приобретает мягкую консистенцию. Мягкие мозоли также очень болезненны и нередко осложняются присоединением вторичной бактериальной инфекции.
Подногтевой гиперкератоз встречается достаточно часто, может наблюдаться при онихомикозе, травматической онихии и других видах дистрофии [5]. Для него характерно постепенное увеличение ногтевой пластины с дистального края, при этом между свободным краем ногтя и гипонихием накапливаются роговые массы серо-желтого цвета. Подногтевой гиперкератоз считается одним из патогномоничных признаков онихомикоза, т. к. предполагается, что на инвазию грибковой инфекции кератиноциты отвечают гиперпролиферацией. Поэтому при наличии такого симптома необходимо обязательно провести исследование на патогенные грибы.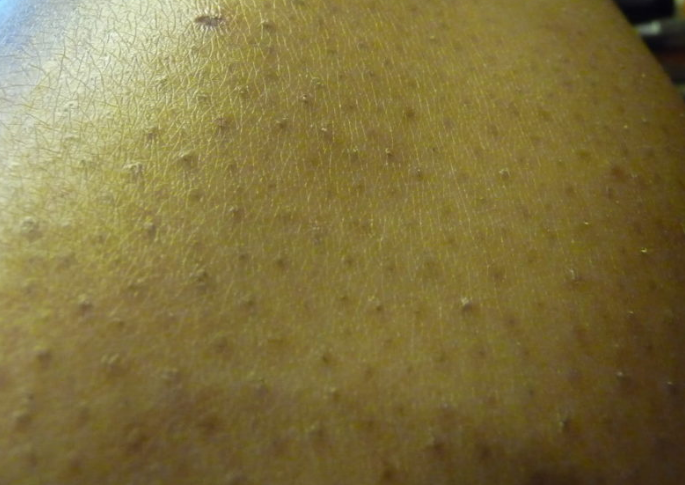
В последние годы отмечается неуклонный рост заболеваемости сахарным диабетом (СД). Около 8–10% больных СД страдают синдромом диабетической стопы. Синдром диабетической стопы – это комплекс анатомо-функциональных изменений, развивающихся на фоне основных проявлений сахарного диабета: нейропатии, микро- и макроангиопатии, остеоартропатии, способствующих повышенной травматизации и инфицированию кожи и мягких тканей стопы, развитию некротического процесса и, в запущенных случаях, ведущий к ампутации. Синдром диабетической стопы проявляется в виде гнойно-некротических процессов, язв и костно-суставных поражений, возникающих на фоне специфических изменений периферических нервов, сосудов, кожи и мягких тканей, костей и суставов. Важнейшее значение в терапии больных СД имеет профилактика развития синдрома диабетической стопы. Кожа больных СД, особенно при 2-м типе, склонна к избыточной сухости, гиперкератозу и растрескиванию, что является благоприятным условием для развития инфекционного процесса.
Так, риск развития онихомикоза стоп у пациентов с СД в 2–8 раз выше, чем в общей популяции [6]. У каждого третьего из 175 млн больных СД встречается микоз стоп. Только в США таких больных около 7 млн человек [7]. По данным разных авторов, частота онихомикоза у лиц, страдающих СД, составляет от 20 до 60% [8]. У больных СД чаще всего поражается кожа стоп. Причем из всех форм микоза стоп наиболее часто наблюдается сквамозно-гиперкератотическая, однако также встречаются интертригинозная и дисгидротическая. При СД сквамозно-гиперкератотическая форма проявляется сухими плоскими папулами и слегка лихенифицированными нуммулярными бляшками синюшно-красноватого цвета, расположенными обычно на сводах стоп. Поверхность высыпаний, особенно в центре, покрыта различной толщины наслоениями чешуек серовато-белого цвета; по периферии проходит «бордюр» отслаивающегося эпидермиса; при внимательном осмотре можно заметить единичные пузырьки. Высыпания, серпигинируя и сливаясь, образуют диффузные очаги крупных размеров, которые могут распространиться на всю подошву, боковые поверхности и тыл стоп. Наряду с такими шелушащимися очагами у больных СД часто встречаются гиперкератотические образования по типу ограниченных или диффузных омозолелостей желтоватого цвета с нередкими трещинами на поверхности. При СД по причине ангиопатии нарушается трофика ногтевого ложа и матрикса, снижается скорость роста ногтевых пластин, ногти меняют форму, утолщаются. Трофические нарушения приводят к тому, что у больных СД наиболее часто встречаются гипертрофические формы поражения ногтей (рис. 4). При этом ногти изменяют цвет, развивается выраженный подногтевой гиперкератоз; ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза; частично разрушается, особенно с боков; больные могут испытывать болезненные ощущения при ходьбе. Нередко утолщенный деформированный ноготь поражает кожу боковых валиков, что приводит к образованию паронихии и вросшего ногтя. У пожилых больных ногти, измененные по типу онихогрифоза, могут приводить к образованию пролежней. Эти особенности клиники и течения онихомикоза стоп у больных СД увеличивают риск возникновения язвенно-некротических осложнений, которые могут привести к развитию гангрены.
Наряду с такими шелушащимися очагами у больных СД часто встречаются гиперкератотические образования по типу ограниченных или диффузных омозолелостей желтоватого цвета с нередкими трещинами на поверхности. При СД по причине ангиопатии нарушается трофика ногтевого ложа и матрикса, снижается скорость роста ногтевых пластин, ногти меняют форму, утолщаются. Трофические нарушения приводят к тому, что у больных СД наиболее часто встречаются гипертрофические формы поражения ногтей (рис. 4). При этом ногти изменяют цвет, развивается выраженный подногтевой гиперкератоз; ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза; частично разрушается, особенно с боков; больные могут испытывать болезненные ощущения при ходьбе. Нередко утолщенный деформированный ноготь поражает кожу боковых валиков, что приводит к образованию паронихии и вросшего ногтя. У пожилых больных ногти, измененные по типу онихогрифоза, могут приводить к образованию пролежней. Эти особенности клиники и течения онихомикоза стоп у больных СД увеличивают риск возникновения язвенно-некротических осложнений, которые могут привести к развитию гангрены.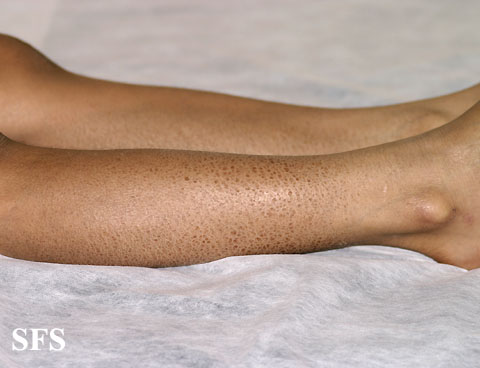 Как правило, при СД отмечается множественное поражение ногтевых пластинок, что осложняет лечение онихомикоза у данной группы больных.
Как правило, при СД отмечается множественное поражение ногтевых пластинок, что осложняет лечение онихомикоза у данной группы больных.
Методы лечения подошвенных гиперкератозов
Лечение подошвенных гиперкератозов должно быть комплексным и выключать в себя устранение причин, вызвавших избыточное давление на кожу стоп, подбор и ношение удобной обуви, лечение сопутствующей патологии, в т. ч. микоза стоп.
В большинстве зарубежных стран пациенты с подошвенным гиперкератозом обращаются к подологам или подиаторам – специалистам, занимающимся диагностикой и лечением как биомеханических нарушений, так и дерматологических заболеваний стоп [1]. В России подологическая практика не развита должным образом и не имеет государственной сертификации. Существует лишь небольшое количество частных центров, которые предлагают подологические услуги на платной основе. В данных центрах при помощи специального инструментария, аппаратов для медицинского педикюра с вращающимися борами и фрезами послойно и безболезненно удаляют участки ограниченного гиперкератоза.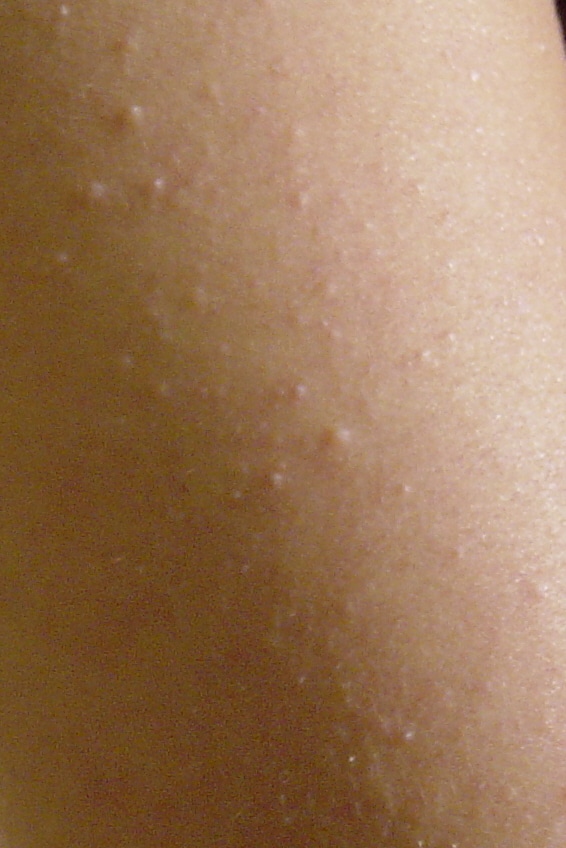 Кроме того, в данных центрах изготавливают специальные индивидуальные ортопедические стельки, протезы и корректоры, способные перераспределить нагрузку на другие участки кожи стопы, что также благоприятно влияет на уменьшение выраженности подошвенного гиперкератоза.
Кроме того, в данных центрах изготавливают специальные индивидуальные ортопедические стельки, протезы и корректоры, способные перераспределить нагрузку на другие участки кожи стопы, что также благоприятно влияет на уменьшение выраженности подошвенного гиперкератоза.
В домашних условиях существует множество методов борьбы с подошвенным гиперкератозом. В качестве средств для удаления роговых масс можно использовать различные педикюрные щетки, пемзы, лезвия, скрабы и т. д., которые представлены в изобилии на нашем рынке, и арсенал их постоянно увеличивается. Кроме того, на сегодняшний день имеется большой выбор косметических средств для ухода за кожей стоп.
Необходимые требования для наружного средства, применяемого при наличии подошвенных гиперкератозов, следующие: средство это должно обладать выраженным кератолитическим действием и в то же время увлажнять кожу стоп при повышенной сухости, которая нередко наблюдается при гиперкератотических поражениях (рис. 5). Безусловно, таким средством является мочевина, которая входит в состав множества увлажняющих и кератолитических средств. Вот уже более 100 лет мочевина успешно используется в дерматологической практике. Еще в 1957 г. Kligman писал: «иногда в восторженных поисках новых терапевтических веществ мы не уделяем достаточного внимания старым средствам, чей лоск давно уже стерся, но которые тем не менее могут быть в определенные моменты гораздо полезнее новых чудо-препаратов, которые дают сбои. В мире наружной терапии такой препарат – мочевина» [9].
5). Безусловно, таким средством является мочевина, которая входит в состав множества увлажняющих и кератолитических средств. Вот уже более 100 лет мочевина успешно используется в дерматологической практике. Еще в 1957 г. Kligman писал: «иногда в восторженных поисках новых терапевтических веществ мы не уделяем достаточного внимания старым средствам, чей лоск давно уже стерся, но которые тем не менее могут быть в определенные моменты гораздо полезнее новых чудо-препаратов, которые дают сбои. В мире наружной терапии такой препарат – мочевина» [9].
Применять мочевину в зависимости от концентрации можно при обработке раневой поверхности, лечении гиперкератозов и повышенной сухости, атопическом дерматите, псориазе, ихтиозе, экземе, кератозе, кератозе Pilaris, кератодермии, при травматических и вросших ногтях. В малых концентрациях (2–10%) мочевина хорошо зарекомендовала себя как базисная увлажняющая терапия при воспалительных дерматозах, в высоких концентрациях – 40% и более – она способна даже растворять ногтевую пластинку, поэтому может использоваться в терапии в комплексе с противогрибковыми препаратами [10–12].
Особое место, на наш взгляд, в лечении подошвенных гиперкератозов и повышенной сухости кожи стоп может занять крем Фореталь Плюс. Это один из немногих препаратов на отечественном рынке, который сочетает в себе комбинацию мочевины и фосфолипидов. Концентрация мочевины в нем – 25%. Это, с одной стороны, оказывает выраженный кератолитический эффект, хорошо помогает справиться с повышенной сухостью, избавляет от загрубевшей кожи пяток. С другой стороны, это средство обладает также и выраженным увлажняющим эффектом за счет мочевины и фосфолипидов, которые, как известно, необходимы клеткам кожи, т. к. они являются основными компонентами плазматических мембран и их главными поставщиками. Входящие в состав фосфолипидов эссенциальные полиненасыщенные жирные кислоты обеспечивают подвижность клеточной мембраны, необходимую для осуществления нормальной жизнедеятельности клеток и синтеза липидов рогового слоя кожи, ответственных за ее барьерные функции. Фосфолипиды самопроизвольно организуются в слоистые структуры и создают накопительные резервуары влаги для кожи. Обладая высоким сродством с кожей, они связываются с ее клетками кераноцитами и создают длительный увлажняющий эффект. Увлажняющее действие фосфолипидов объясняется не только их способностью связывать воду, но и благодаря их способности формировать в воде бислойные структуры, они образуют на поверхности кожи тонкую пленку, которая предохраняет ее от потери влаги. Важно также отметить и выраженную регенерирующую способность фосфолипидов учитывая особенности кожи стоп, где процессы обновления эпидермиса происходят особенно интенсивно из-за механической нагрузки.
Обладая высоким сродством с кожей, они связываются с ее клетками кераноцитами и создают длительный увлажняющий эффект. Увлажняющее действие фосфолипидов объясняется не только их способностью связывать воду, но и благодаря их способности формировать в воде бислойные структуры, они образуют на поверхности кожи тонкую пленку, которая предохраняет ее от потери влаги. Важно также отметить и выраженную регенерирующую способность фосфолипидов учитывая особенности кожи стоп, где процессы обновления эпидермиса происходят особенно интенсивно из-за механической нагрузки.
Не стоит забывать о том, что мочевина в такой концентрации (25%), которая используется в креме Фореталь Плюс, может оказывать вспомогательное действие при лечении гиперкератотических форм микоза стоп в комплексе с противогрибковыми средствами и использоваться в качестве профилактики грибковой инфекции, т. к. хорошо устраняет входные ворота – очаги гиперкератоза, трещины. Кроме того, крем Фореталь Плюс хорошо борется с повышенной сухостью и устраняет избыток кератина, который грибы используют в качестве пищевого субстрата.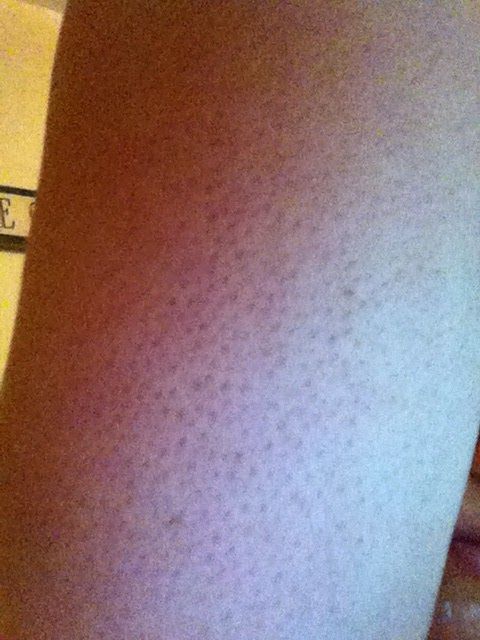 Поэтому этот крем оказывает как лечебное, так и профилактическое действие в терапии микозов стоп.
Поэтому этот крем оказывает как лечебное, так и профилактическое действие в терапии микозов стоп.
Таким образом, постоянное использование крема Фореталь Плюс может заменить пациентам визит в подологический кабинет, т. к. этот препарат активно помогает бороться с проявлениями подошвенного гиперкератоза.
Патогенетические аспекты, лежащие в основе ладонно-подошвенных кератодермий. Современные методы терапии
Ладонно-подошвенные кератодермии (ЛПК) (кератоз ладонно-подошвенный) составляют достаточно гетерогенную группу болезней наследственного или приобретенного характера, в клинической картине которых присутствуют диффузные или очаговые утолщения рогового слоя эпидермиса преимущественно в области ладоней и подошв, реже в сочетании с кератозами другой локализации. Характерна эктодермальная дисплазия и воспаление [1—3].
Данная патология, являясь одной из наиболее распространенных среди дискератозов, в то же время занимает II место в структуре наследственных заболеваний кожи.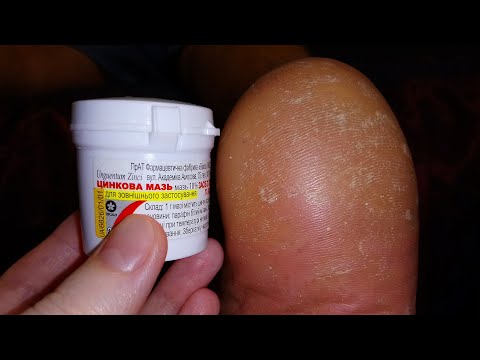 Распространенность ладонно-подошвенных кератодермий зависит от множества факторов: климатогеографических зон, этнического разнообразия популяций и вариабельности условий окружающей среды [4]. В европейских странах среднестатистическая распространенность кератодермий составляет 1:2500. В странах Африки и Латинской Америки она значительно ниже. При эпидемиологическом и медико-генетическом изучении, которое было проведено в различных регионах мира, в том числе и в России, наследственная отягощенность составила от 1:1000 до 1:4000—9000 [5].
Распространенность ладонно-подошвенных кератодермий зависит от множества факторов: климатогеографических зон, этнического разнообразия популяций и вариабельности условий окружающей среды [4]. В европейских странах среднестатистическая распространенность кератодермий составляет 1:2500. В странах Африки и Латинской Америки она значительно ниже. При эпидемиологическом и медико-генетическом изучении, которое было проведено в различных регионах мира, в том числе и в России, наследственная отягощенность составила от 1:1000 до 1:4000—9000 [5].
Кератодермии чаще встречаются у женщин, при этом со временем года не связаны, в большинстве случаев развиваются в течение первого года жизни, но могут существовать с самого рождения или возникнуть во взрослом состоянии [4, 5].
По происхождению различают приобретенные и наследственные кератодермии. Наследственные кератодермии обусловлены мутациями в генах, кодирующих образование кератинов и белков клеточной оболочки. Они могут быть самостоятельными заболеваниями или сочетаться с разнообразными аномалиями, чаще всего эктодермального происхождения [1, 6]. Различают кератодермии с аутосомно-доминантным (А-Д) (кератодермия Тоста—Унны, кератодермия эпидермолитическая, кератодермия мутилирующая Фовинкеля, кератодермия Бушке—Фишера, кератодермия Сименса) или аутосомно-рецессивным (А-Р) (болезнь острова Меледа, кератодермия Папийона—Лефевра) типом наследования [7].
Различают кератодермии с аутосомно-доминантным (А-Д) (кератодермия Тоста—Унны, кератодермия эпидермолитическая, кератодермия мутилирующая Фовинкеля, кератодермия Бушке—Фишера, кератодермия Сименса) или аутосомно-рецессивным (А-Р) (болезнь острова Меледа, кератодермия Папийона—Лефевра) типом наследования [7].
В практике врача дерматовенеролога довольно часто встречаются пациенты с приобретенными формами ЛПК, возникающими на фоне основного заболевания или вследствие внешних триггеров. Они сопровождают такие дерматозы, как красный волосяной лишай Девержи, красный плоский лишай, экзема, псориаз, ихтиоз. Кератодермии встречаются и при инфекционных заболеваниях — вторичном сифилисе, гонорейном кератозе, при синдроме Рейтера, дерматомикозах, норвежской чесотке, а также при нарушениях функции нервной и эндокринной систем, метаболических нарушениях (беременность, менопауза, гипотиреоз, микседема) [8]. Кератодермии могут быть маркерами паранеопластических процессов во внутренних органах. Описаны случаи, когда кератодермия сочеталась с такими онкологическими заболеваниями, как рак пищевода или желудка — развивался параонкологический кератоз ладоней и подошв. Возможно развитие профессиональных кератодермий, возникающих под воздействием лучевых, химических, механических факторов [9, 10].
Описаны случаи, когда кератодермия сочеталась с такими онкологическими заболеваниями, как рак пищевода или желудка — развивался параонкологический кератоз ладоней и подошв. Возможно развитие профессиональных кератодермий, возникающих под воздействием лучевых, химических, механических факторов [9, 10].
По клиническим признакам выделяют две основные группы кератодермий — диффузные, при которых наблюдается сплошное поражение поверхностей ладоней и подошв, и очаговые, при которых участки избыточного ороговения располагаются островками, линейно, точечно, но не распространяются на всю поверхность (табл. 1) [11].
Таблица 1. Клиническая классификация наследственных кератодермий
Кератодермия может являться одним из основных симптомов ряда синдромов [12—17] (табл. 2).
Таблица 2. Клиническая картина основных синдромов и их связь с генетическими мутациями
Все ЛПК, несмотря на многообразие клинических форм, имеют общие гистологические признаки: значительный гиперкератоз, реже акантоз и мононуклеарная инфильтрация верхнего слоя дермы, преимущественно вокруг кровеносных сосудов [18].
Как наследственные, так и приобретенные кератодермии характеризуются хроническим прогредиентным течением, торпидным к терапии. У таких пациентов имеются определенные затруднения при выборе профессии, устройстве на работу, при выполнении бытовых и профессиональных обязанностей. Больные кератодермиями, подавляющее большинство из которых женщины, испытывают выраженные психоэмоциональные расстройства, проблемы в личной жизни, у них значительно снижается самооценка. Все это приводит к ухудшению качества жизни и снижению социального статуса, оказывает негативное влияние на материальное благосостояние, а в особо тяжелых случаях следствием заболевания может стать инвалидность [19].
Наиболее часто в практике врача дерматовенеролога встречается наследственная диффузная кератодермия Унны—Тоста (тип А-Д), которая характеризуется возникновением массивных роговых наслоений на ладонях и подошвах. Дерматоз манифестирует в первые годы жизни в виде легкого утолщения кожи ладоней и подошв. Постепенно диффузный кератоз нарастает. Роговые наслоения гладкие, желтого цвета, с резко очерченным краем и эритематозным венчиком по периферии. Одновременно наблюдается локальный гипергидроз, гиперонихии, редко могут отмечаться множественные липомы, дистрофия роговицы и олигофрения. Возможно развитие остеопороза и остеолиза фаланг, деформирующего артроза межфаланговых суставов [20].
Постепенно диффузный кератоз нарастает. Роговые наслоения гладкие, желтого цвета, с резко очерченным краем и эритематозным венчиком по периферии. Одновременно наблюдается локальный гипергидроз, гиперонихии, редко могут отмечаться множественные липомы, дистрофия роговицы и олигофрения. Возможно развитие остеопороза и остеолиза фаланг, деформирующего артроза межфаланговых суставов [20].
Кератодермия Меледа (кератоз наследственный трансградиентный) — редкая форма наследственной диффузной кератодермии (тип наследования А-Р), которая возникает в раннем детском возрасте, часто у детей от близкородственных браков. Характерным является переход кератоза на тыл кистей, стоп, области локтевых, коленных суставов (трансградиентный кератоз), локальный гипергидроз. Поверхность очагов кератоза при этом обычно влажная, что вызывает мацерацию и размягчение роговых наслоений. Участки пораженной кожи испещрены многочисленными трещинами, иногда кровоточащими и болезненными, проникающими до мальпигиевого слоя и даже собственно кожи. Характерны сочетание процесса с атопическим дерматитом, осложнения пиококковой инфекцией, дистрофия ногтей с их резким утолщением или койлонихией. Могут отмечаться умственная отсталость, синдактилия, складчатый язык, готическое небо [19].
Характерны сочетание процесса с атопическим дерматитом, осложнения пиококковой инфекцией, дистрофия ногтей с их резким утолщением или койлонихией. Могут отмечаться умственная отсталость, синдактилия, складчатый язык, готическое небо [19].
Кератодермия Папийона—Лефевра — наследственная диффузная кератодермия (тип наследования А-Р), сочетающаяся с пиогенными инфекциями кожи и десен, пародонтозом, дистрофией альвеолярных отростков челюстей и, как следствие, почти полным выпадением зубов и аномалией их развития. Клиническая картина развивается в первые 5 лет жизни в виде эритемы, роговых наслоений, выраженность которых постепенно усиливается. Участки кератоза нередко выходят на тыл кистей и стоп, область пяточного (ахиллова) сухожилия, коленных и локтевых суставов. Характерен локализованный гипергидроз. Ногти дистрофичны, волосы не изменены [21—23].
Кератодермия эпидермолитическая — достаточно редкая форма наследственной диффузной кератодермии с аутосомно-доминантным типом наследования. Характеризуется эпидермолитическим гиперкератозом. Клинически данная форма очень сходна с кератодермией Унны—Тоста и отличается только гистоморфологическими признаками. Дериваты кожи не изменены, локальный гипергидроз отсутствует.
Характеризуется эпидермолитическим гиперкератозом. Клинически данная форма очень сходна с кератодермией Унны—Тоста и отличается только гистоморфологическими признаками. Дериваты кожи не изменены, локальный гипергидроз отсутствует.
Кератодермия мутилирующая Фовинкеля (синонимы: наследственная мутилирующая кератома, синдром Фонвинкеля) — диффузная кератодермия (тип наследования А-Д), которая развивается на 1—2-м году жизни в виде роговых наслоений с гипергидрозом. В дальнейшем формируются «шнуровидные борозды» на пальцах, приводящие к контрактурам и их спонтанной ампутации. На тыльной поверхности кистей, а также в области локтевых и коленных суставов выражен фолликулярный кератоз, возможны кератотические бляшки на коже спины и ягодиц. Редко наблюдаются рубцовая алопеция, потеря слуха, изменение ногтей (часто по типу часовых стекол) [24—26].
Кератодермия диссеминированная Бушке—Фишера—Брауэра (син: симметричная эритематозная кератодермия Бенье, кератоз точечный рассеянный Бушке—Фишера) — самая распространенная форма очаговой наследственной кератодермии (тип наследования А-Д).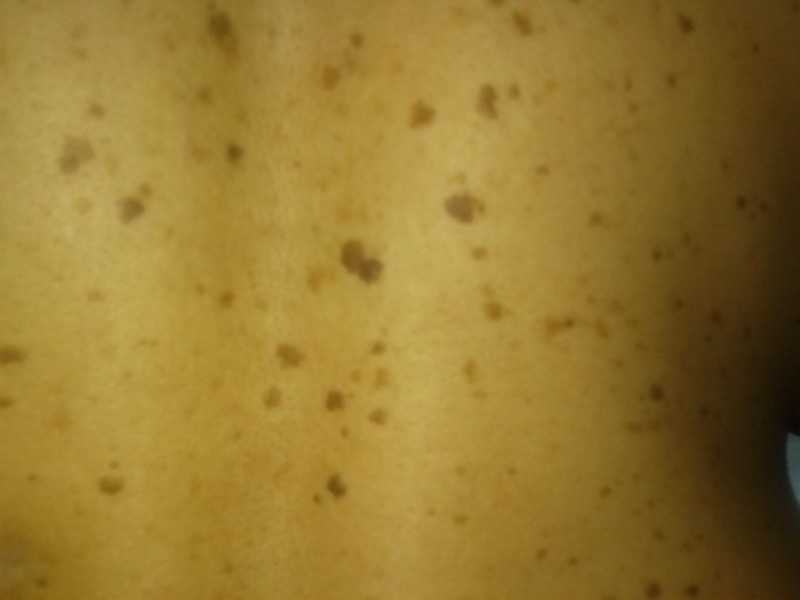 Первые симптомы дерматоза появляются в возрасте от 15 до 30 лет. Клиническая картина характеризуется множественными участками ороговения желто-коричневого цвета, расположенными симметрично на коже ладоней, подошв и сгибательной поверхности пальцев. Очаги поражения не сливаются между собой, потоотделение не нарушено [27, 28].
Первые симптомы дерматоза появляются в возрасте от 15 до 30 лет. Клиническая картина характеризуется множественными участками ороговения желто-коричневого цвета, расположенными симметрично на коже ладоней, подошв и сгибательной поверхности пальцев. Очаги поражения не сливаются между собой, потоотделение не нарушено [27, 28].
Кератодермия Сименса относится к достаточно редким формам очаговой кератодермии, которая развивается в первые 10 лет жизни и проявляется очагами эритемы, которые формируются исключительно на местах наибольшего давления на коже подошв (чаще в области пятки), ладоней. Впоследствии в этих зонах развиваются округлые или неправильных очертаний участки кератоза размером от 1 до 5 см, затрудняющие ходьбу и сопровождающиеся выраженной болезненностью [29].
Кератодермия линеарная Фукса — форма кератодермии, отличающаяся линеарными участками кератоза ладоней и подошв. Тип наследования — аутосомно-доминантный. Заболевание начинается в течение первых нескольких лет жизни.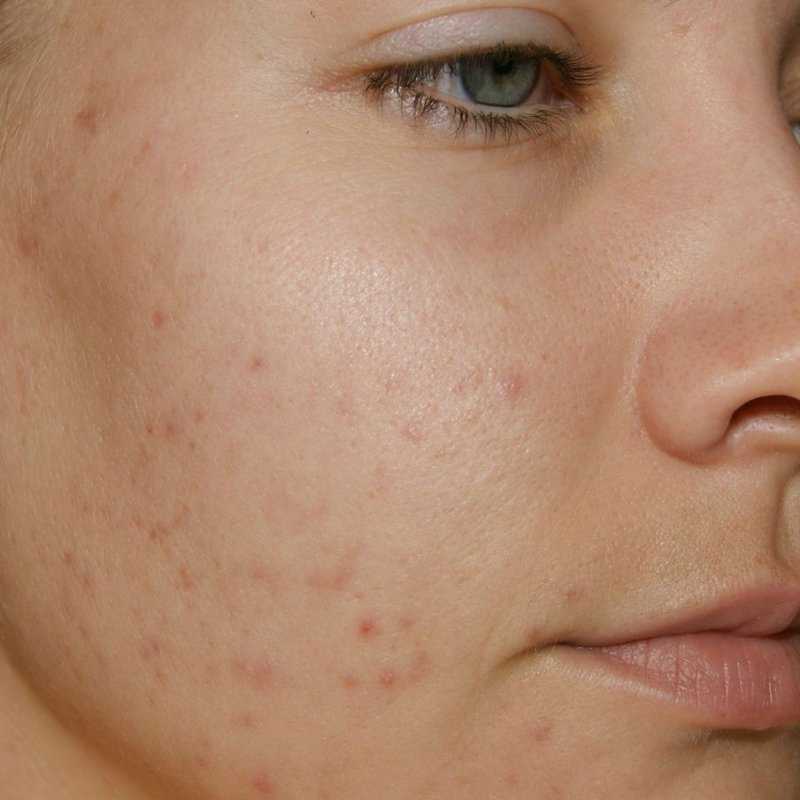 Характеризуется наличием островков роговых наслоений вытянутой (линеарной) формы, расположенных на коже ладоней и подошв, а также в виде роговых гребней вдоль сухожильных влагалищ, выступающих на 5—10 мм над уровнем окружающей кожи. В процесс могут быть вовлечены ногти и волосы. Типичен гипергидроз и арковидное небо [19].
Характеризуется наличием островков роговых наслоений вытянутой (линеарной) формы, расположенных на коже ладоней и подошв, а также в виде роговых гребней вдоль сухожильных влагалищ, выступающих на 5—10 мм над уровнем окружающей кожи. В процесс могут быть вовлечены ногти и волосы. Типичен гипергидроз и арковидное небо [19].
В ходе изучения литературы по данному вопросу выяснилось, что в практике врача-дерматовенеролога довольно часто имеет место обращение пациентов с приобретенными формами ЛПК, критериям которых соответствуют такие формы, как климактерическая кератодермия Хакстхаузена, кератодермия краевая ладоней Рамос-и-Сильвы, инфекционная кератодермия.
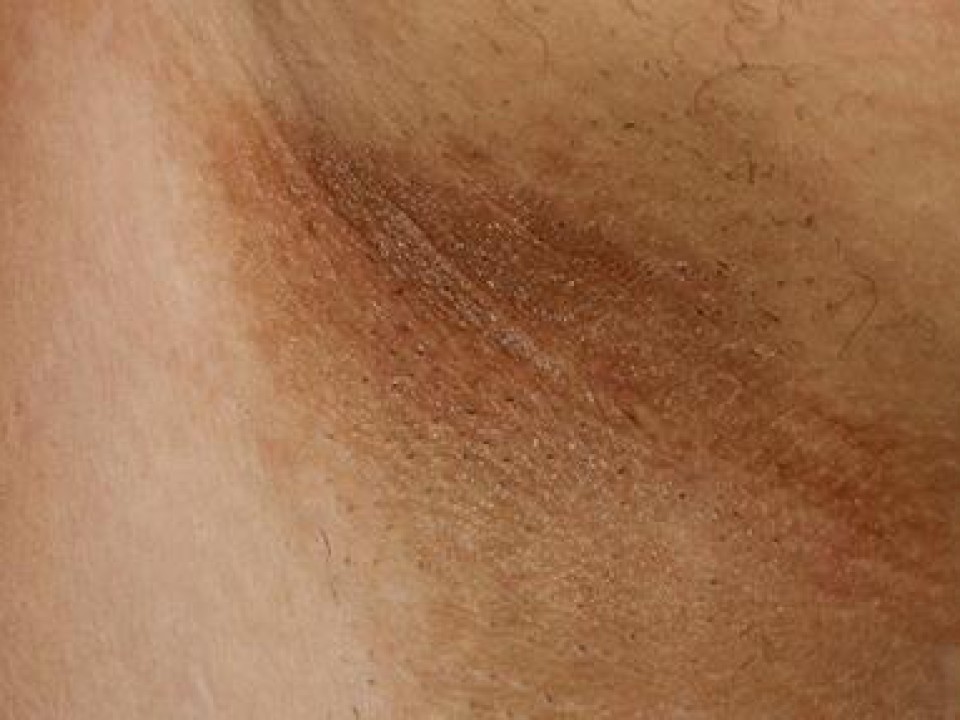
Кератодермия климактерическая (болезнь Хакстхаузена) — одна из самых распространенных форм приобретенной диффузной кератодермии, развивается у 10—15% женщин в климактерическом периоде, чаще в местах давления и трения, обычно сочетается с метаболическим синдромом, гипертонической болезнью, деформирующим артрозом [30]. Основным триггерным фактором в развитии этой кератодермии считается дефицит эстрогенов, прогестерона, тестостерона, развивающийся в процессе возрастной инволюции репродуктивной системы. У пациенток отмечают повышение продукции фолликулостимулирующего и лютеинизирующего гормонов на фоне снижения эстрадиола. Возможно опосредованное влияние снижения функции щитовидной железы, активируемой эстрогенами. Вместе с тем далеко не у всех женщин, вступивших в период климакса, даже тяжело протекающего, развивается климактерическая кератодермия. По-видимому, для развития заболевания необходимы дополнительные условия. Возможно, это уменьшение количества или функциональной активности рецепторов к эстрогенам в клетках кожи. Заболевание начинается с появления трещин, затем участков гиперкератоза. При прогрессировании болезни папулы сливаются в бляшки крупных размеров желтовато-коричневого цвета с нечеткими границами, которые покрываются толстыми гиперкератотическими наслоениями. Процесс носит симметричный характер.
Основным триггерным фактором в развитии этой кератодермии считается дефицит эстрогенов, прогестерона, тестостерона, развивающийся в процессе возрастной инволюции репродуктивной системы. У пациенток отмечают повышение продукции фолликулостимулирующего и лютеинизирующего гормонов на фоне снижения эстрадиола. Возможно опосредованное влияние снижения функции щитовидной железы, активируемой эстрогенами. Вместе с тем далеко не у всех женщин, вступивших в период климакса, даже тяжело протекающего, развивается климактерическая кератодермия. По-видимому, для развития заболевания необходимы дополнительные условия. Возможно, это уменьшение количества или функциональной активности рецепторов к эстрогенам в клетках кожи. Заболевание начинается с появления трещин, затем участков гиперкератоза. При прогрессировании болезни папулы сливаются в бляшки крупных размеров желтовато-коричневого цвета с нечеткими границами, которые покрываются толстыми гиперкератотическими наслоениями. Процесс носит симметричный характер. Жжение, зуд и боли при физической нагрузке связаны с наличием трещин. Заболевание имеет прогрессирующее течение, протекает волнообразно с периодами обострения, чаще в зимнее время [30]. Достижение полной ремиссии наблюдается редко. Облегчение состояния в ряде случаев наступает после окончания климактерического периода, на фоне длительной эстрогенотерапии или в результате лечения ретиноидами. В установлении диагноза климактерической кератодермии основными критериями являются характерная клиническая картина, данные гистологического исследования кожи, гинекологический анамнез, анализ течения заболевания и результаты предшествующей терапии. Данную патологию необходимо тщательно дифференцировать от микоза ладоней и стоп, хотя возможно и сочетанное поражение.
Жжение, зуд и боли при физической нагрузке связаны с наличием трещин. Заболевание имеет прогрессирующее течение, протекает волнообразно с периодами обострения, чаще в зимнее время [30]. Достижение полной ремиссии наблюдается редко. Облегчение состояния в ряде случаев наступает после окончания климактерического периода, на фоне длительной эстрогенотерапии или в результате лечения ретиноидами. В установлении диагноза климактерической кератодермии основными критериями являются характерная клиническая картина, данные гистологического исследования кожи, гинекологический анамнез, анализ течения заболевания и результаты предшествующей терапии. Данную патологию необходимо тщательно дифференцировать от микоза ладоней и стоп, хотя возможно и сочетанное поражение.
Инфекционная кератодермия возникает во время или после перенесенного инфекционного заболевания и носит преходящий характер, не требуя активного лечения.
Кератодермия краевая ладоней Рамос-и-Сильвы локализуется по краям ладонной поверхности кистей и чаще всего является признаком злокачественных новообразований [31].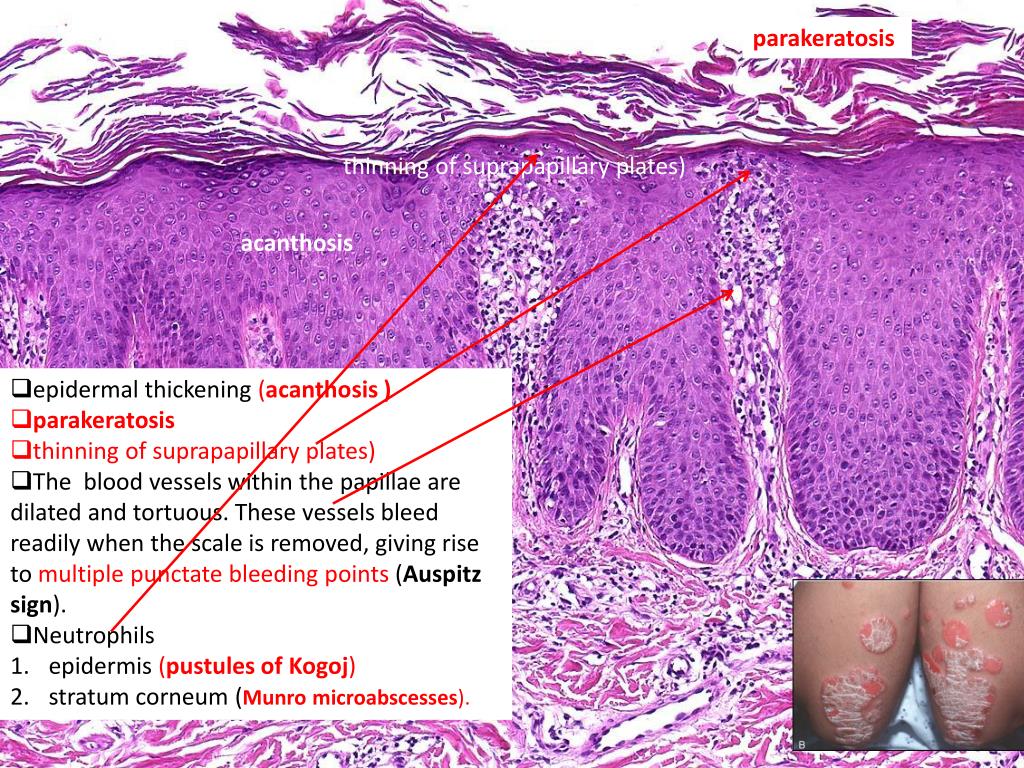
Диагностика как наследственных, так и приобретенных кератодермий в связи с их гетерогенностью и редкостью отдельных форм часто представляет значительные трудности, и период от появления первых симптомов до установления точного диагноза, назначения адекватной терапии может быть долгим и обременительным для пациента. Диагноз «ладонно-подошвенная кератодермия» без уточнения ее нозологической принадлежности является неполным. При диагностике ЛПК учитывают характер процесса (ограниченный или диффузный), вовлечение других участков кожи, помимо ладоней и подошв (трансградиентные формы ЛПК), наследственность, возраст манифестации процесса, наличие симптомов со стороны других органов (например, ЛПК как часть какого-либо синдрома). Диагноз основывается на клинических признаках, лабораторных исследованиях, а при необходимости проводится гистологическое исследование.
Дифференциальный поиск включает различные формы кератодермий, псориаз, болезнь Девержи, дисгидротическую и тилотическую экзему, микозы.
Развитие приобретенной кератодермии, как правило, наблюдается в более позднем возрасте у пациентов без отягощенного семейного анамнеза. В некоторых случаях улучшение течения ЛПК во время отдыха указывает на профессиональный характер дерматоза. Другими данными являются наличие аллергии или инфекции, а также воздействие некоторых химических веществ (например, мышьяка, хлорированного углеводородного раствора для инъекций) или побочные эффекты от некоторых лекарств (например, бета-глюкана, лития, химиотерапевтических агентов) [32].
Подозрение на наследственную ЛПК должны вызывать следующие признаки: начало заболевания в детском возрасте, наличие отягощенного семейного анамнеза, торпидное течение без положительной динамики. Отрицательный семейный анамнез или начальные проявления во взрослом возрасте не исключают возможность наследственной ЛПК. При подозрении на наследственную природу заболевания проводятся молекулярно-генетические методы для идентификации генов, содержащих мутации, позволяющие провести точную генетическую классификацию [33].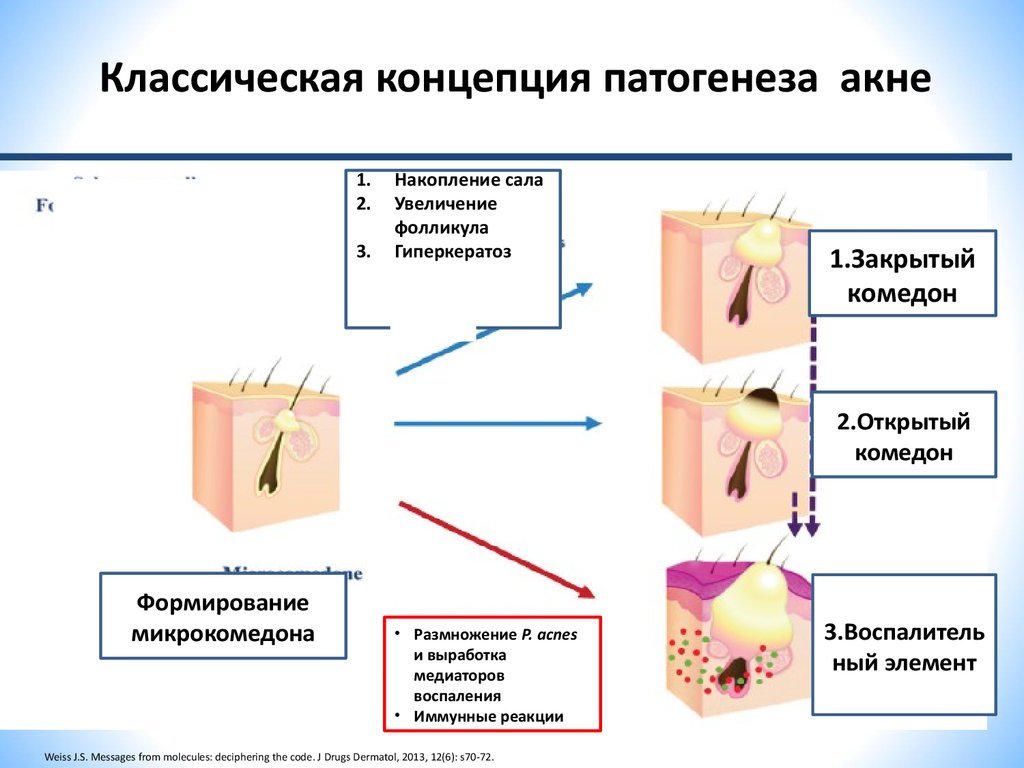
На сегодняшний день, несмотря на достижения медицинской науки и успехи в изучении этиологии и патогенезе кератодермий, их лечение является достаточно сложным и длительным процессом. К сожалению, даже применение комплексного лечения с использованием самых современных медикаментозных препаратов не позволяет добиться полного излечения данного заболевания и окончательного выздоровления.
Терапевтические мероприятия при кератодермиях чаще носят симптоматический характер. Для лечения всех форм кератодермий показано назначение ретиноидов, которые регулируют процессы пролиферации и дифференциации клеток, оказывают терапевтический эффект путем модуляции дифференцировки кератиноцитов, подавления гиперпролиферации и уменьшения инфильтрации воспалительными клетками. Используется ацитретин в дозе не более 1 мг на 1 кг массы тела в сутки в течение до 2 мес. Возможно назначение длительных курсов витамина, А в дозировке по 100–150 тыс. МЕ в сутки в течение 1,5—2 мес.
Для лечения климактерической кератодермии в последнее время прибегают к заместительной гормональной терапии (фитоэстрогены). Клинический эффект наблюдается не сразу, а по истечении 5—6 мес после начала приема препарата и прекращается после его отмены. Однако эти препараты вызывают ряд негативных эффектов и имеют достаточно много противопоказаний. Поэтому применение фитогормонотерапии в лечении климактерической кератодермии на сегодняшний день дискутируется. При кератодермии Папийона—Лефевра показана обязательная санация полости рта и прием антибиотиков.
Клинический эффект наблюдается не сразу, а по истечении 5—6 мес после начала приема препарата и прекращается после его отмены. Однако эти препараты вызывают ряд негативных эффектов и имеют достаточно много противопоказаний. Поэтому применение фитогормонотерапии в лечении климактерической кератодермии на сегодняшний день дискутируется. При кератодермии Папийона—Лефевра показана обязательная санация полости рта и прием антибиотиков.
Наружное лечение кератодермий включает бальнеолечение, использование кератолитических и увлажняющих топических средств. Для наружной терапии также используют мази, содержащие витамины А, Е, регенерирующие препараты, а в ряде случаев — мази с глюкокортикоидами. Лечение назначают с учетом формы кератодермии, индивидуальных особенностей. Важна профилактическая направленность, в частности применение топических антибактериальных и антимикотических средств [1].
В комплексе с наружной терапией с успехом применяют физиотерапевтическое лечение. Положительный эффект отмечается при использовании ультрафонофореза витаминов, А и Е, криотерапии [34, 35]. Имеются данные об эффективности гелий-неонового лазера, углекислотного лазера, воздействие которыми проводится после предварительного удаления роговых масс [36, 37].
Имеются данные об эффективности гелий-неонового лазера, углекислотного лазера, воздействие которыми проводится после предварительного удаления роговых масс [36, 37].
Таким образом, на сегодняшний день ЛПК представлены достаточно гетерогенной группой дерматозов — наследственных или приобретенных, которые в ряде случаев могут выступать симптомами паранеопластических процессов и других заболеваний, что предопределяет необходимость дальнейшего диагностического поиска и дифференцированного подхода к терапевтическим мероприятиям.
Гиперкератоз — StatPearls — NCBI Bookshelf
Продолжение обучения
Гиперкератоз относится к увеличению толщины рогового слоя, внешнего слоя кожи. Чаще всего это происходит из-за хронического физического или химического повреждения, такого как трение или использование агрессивных мыл, но также может быть вызвано хроническим воспалением или побочным эффектом различных лекарств, включая химиотерапию. В этом мероприятии рассматривается оценка и лечение гиперкератоза и подчеркивается роль межпрофессиональной команды в оценке и лечении пациентов с этим заболеванием.
Цели:
Определите этиологию гиперкератоза.
Обобщите основные гистологические формы гиперкератоза.
Ознакомьтесь с различными патологиями, которые могут проявляться гиперкератозом.
Объясните важность сотрудничества и общения между межпрофессиональной командой для обеспечения правильного диагноза и выбора лечения для пациентов с гиперкератозом.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Гиперкератоз относится к увеличению толщины рогового слоя, внешнего слоя кожи. Роговой слой состоит из нескольких слоев тел кератиноцитов, которые во время созревания продуцировали кератин и впоследствии потеряли свое ядро и цитоплазматические органеллы. Результатом является плетение безъядерных кератиноцитов, которые защищают нижележащие клетки во время созревания.
Гиперкератоз подразделяется на ортокератотический или паракератотический.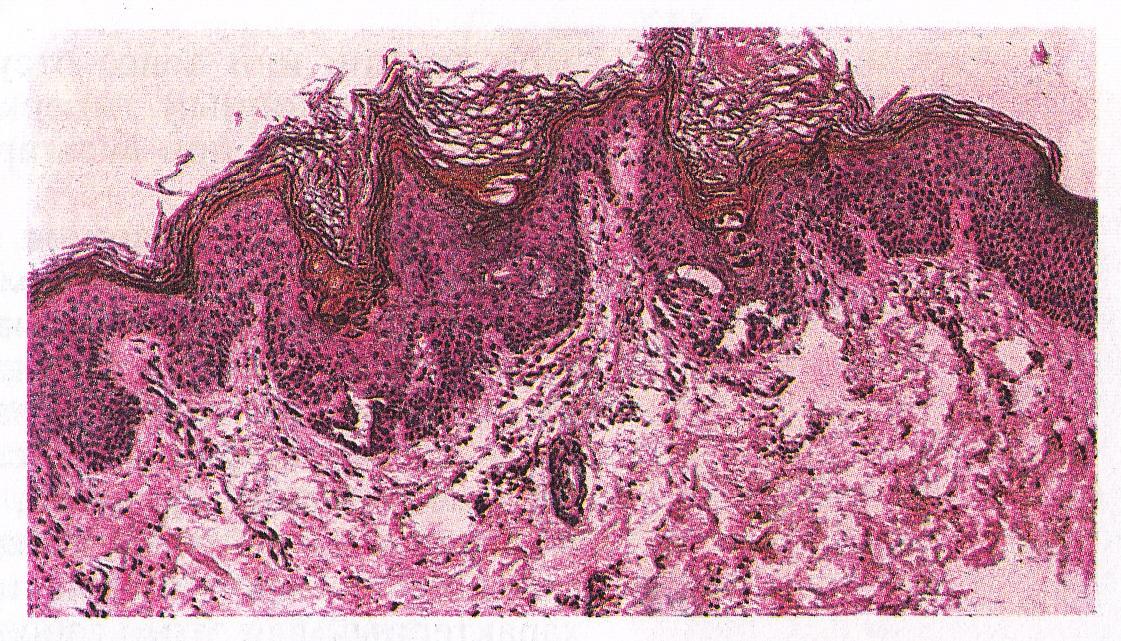 Ортокератотический гиперкератоз относится к утолщению кератинового слоя с сохраненным созреванием кератиноцитов, в то время как при паракератотическом гиперкератозе сохраняются ядра как признак замедленного созревания кератиноцитов. Гиперкератоз может быть связан с дискератозом. Он представляет собой преждевременное (кератиноциты, расположенные ниже слоя зернистых клеток) или аномальное ороговение отдельных кератиноцитов.
Ортокератотический гиперкератоз относится к утолщению кератинового слоя с сохраненным созреванием кератиноцитов, в то время как при паракератотическом гиперкератозе сохраняются ядра как признак замедленного созревания кератиноцитов. Гиперкератоз может быть связан с дискератозом. Он представляет собой преждевременное (кератиноциты, расположенные ниже слоя зернистых клеток) или аномальное ороговение отдельных кератиноцитов.
Гиперкератоз, связанный с другими аномалиями при биопсии кожи, может быть ключом к окончательному гистологическому диагнозу. Эпидермальная гипертрофия представляет собой доброкачественное изменение кожи, проявляющееся акантозом (увеличением толщины слоев кератиноцитов) и гиперкератозом.
Этиология
Увеличение толщины рогового слоя может быть связано с несколькими экзогенными или эндогенными процессами и связано с повышенной выработкой кератина во внешней части слоя кожи. В большинстве случаев в клинической практике это в основном связано с хроническими физическими или химическими повреждениями, такими как трение или использование агрессивных мыл (особенно с щелочным pH), но также может быть связано с хроническим воспалением или побочным эффектом различных лекарства, включая химиотерапию. [1][2]
[1][2]
Гиперкератоз, происходящий в контексте реактивного состояния кожи, является типичным результатом дерматита. Другой причиной гиперкератоза является дефицит питания, особенно при дефиците витамина А, вызывающий фринодермию, при которой на коже могут наблюдаться кератиновые пробки и гиперкератоз волосяных фолликулов, атрофия и плоскоклеточная метаплазия сальных желез.[3][4][5] ]
Эпидемиология
Заболеваемость неизвестна, так как гиперкератоз является гистопатологическим аспектом многих различных патологий, как доброкачественных, так и злокачественных.
Патофизиология
Кожа состоит из трех слоев: эпидермиса, дермы (состоит из поверхностной сосочковой и более глубокой ретикулярной дермы) и гиподермы. Кожа имеет структурные различия между различными участками тела с точки зрения толщины эпидермиса и дермы, распределения придатков и пигментации. Эпидермис состоит из нескольких слоев созревающих кератиноцитов: базального слоя (базальный слой), плоского слоя (шиповатый слой), зернистого слоя (зернистый слой) и ороговевшего слоя (роговой слой). Этот многослойный эпителий находится в постоянном процессе самообновления и отшелушивания, для завершения которого требуется 20-40 дней. Клетки наружного слоя наиболее дифференцированы в линии кератиноцитов, почти полностью состоят из кератиновых ламелей высокой молекулярной массы, и именно они подвергаются десквамации, завершая цикл созревания.
Этот многослойный эпителий находится в постоянном процессе самообновления и отшелушивания, для завершения которого требуется 20-40 дней. Клетки наружного слоя наиболее дифференцированы в линии кератиноцитов, почти полностью состоят из кератиновых ламелей высокой молекулярной массы, и именно они подвергаются десквамации, завершая цикл созревания.
Когда эпидермис подвергается повторяющимся повреждениям, это обычно вызывает повышенную скорость пролиферации кератиноцитов и ускоряет их созревание. Кератиноциты также имеют тенденцию производить больше кератина, что увеличивает толщину рогового слоя.
Повреждение эпидермиса, если оно острое, обычно приводит к отеку, также называемому спонгиозом. Это видно как свободное пространство между кератиноцитами. Сильный отек может вызвать образование внутриэпидермальных везикул по мере скопления внеклеточной жидкости между кератиноцитами. Если процесс становится хроническим, отек регрессирует, а эпидермис становится гиперпластичным в ответ на хроническое поражение.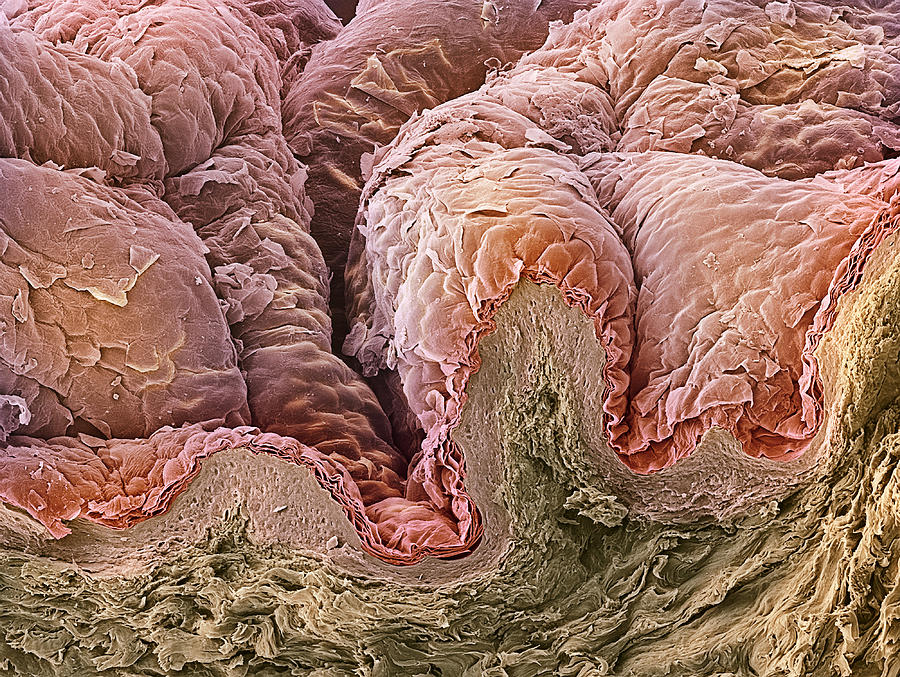 Эпидермальная гиперплазия видится как утолщение эпидермиса и удлинение сетчатых гребней (так называемый акантоз), сопровождающееся орто- или парагиперкератозом. Это типичные фазы перехода от острого к хроническому спонгиозному дерматиту, такому как экзема.
Эпидермальная гиперплазия видится как утолщение эпидермиса и удлинение сетчатых гребней (так называемый акантоз), сопровождающееся орто- или парагиперкератозом. Это типичные фазы перехода от острого к хроническому спонгиозному дерматиту, такому как экзема.
Генетические мутации, приводящие к гиперкератозу, наблюдаются при ихтиозе и кератодермии. Есть несколько повреждений в генах, кодирующих кератин, таких как KRT1 и KRT10, , которые вызывают дефекты в структуре кератина. Дефектный кератин вызывает нерегулярные скопления промежуточных филаментов, что приводит к коллапсу клеток и образованию пузырей. В этом случае барьерная функция нарушается, и кожа реагирует компенсаторной гиперпролиферацией, что приводит к гиперкератозу.
Гистопатология
Механический гиперкератоз: характеризуется повышенной активностью кератиноцитов в основном из-за хронического давления или трения на коже. Поражения представляют собой доброкачественные разграниченные гиперкератотические поражения, в основном мозоли и мозоли. Наличие центральной конической сердцевины отличает мозоль от мозоли. Мозоли подразделяются на твердые (хелома дурум) и мягкие (хелома молле). Оба демонстрируют плотный гиперкератотический роговой слой с легким акантозом, вариабельным гипергранулезом и коллагенизацией поверхностной дермы с вариабельным отложением муцина. Обычно поражение не сопровождается воспалительным инфильтратом.
Наличие центральной конической сердцевины отличает мозоль от мозоли. Мозоли подразделяются на твердые (хелома дурум) и мягкие (хелома молле). Оба демонстрируют плотный гиперкератотический роговой слой с легким акантозом, вариабельным гипергранулезом и коллагенизацией поверхностной дермы с вариабельным отложением муцина. Обычно поражение не сопровождается воспалительным инфильтратом.
Псориаз и псориазоформный дерматит: он показывает периваскулярные скопления лимфоцитов в дермо-эпидермальном соединении с очаговой миграцией лейкоцитов (нейтрофилов, лимфоцитов) в эпидермис. Наблюдается повышенная эпидермальная пролиферация и удлинение сетчатых гребней, придающих эпидермису волнообразный вид (папилломатоз) со спонгиозом или без него. Измененная дифференцировка кератиноцитов приводит к гиперкератозу с паракератозом. При псориазе также наблюдается образование микроабсцессов небольшими скоплениями нейтрофилов в верхнем эпидермисе (пустулы) или в роговом слое (микроабсцессы Мунро).
Пограничный и лихеноидный дерматит: плотные скопления лимфоцитов вдоль дермально-эпидермального соединения, связанные с вакуолизацией базальных кератиноцитов. [6] Наблюдается дискератоз, гиперкератоз, иногда связанный с гипергранулезом.
[6] Наблюдается дискератоз, гиперкератоз, иногда связанный с гипергранулезом.
Verrucae vulgaris и plana характеризуются выраженным гиперкератозом, папилломатозом и акантозом. Типичным признаком является наличие койлоцитов, клеток, инфицированных папилломавирусом, которые имеют структурные изменения, такие как перинуклеарные ореолы и кератогиалиновые гранулы. Койлоциты могут отсутствовать в более старых поражениях, но если они есть, они расположены в верхнем шиповидном или зернистом слое. Может быть паракератоз.
Себорейный кератоз характеризуется выраженным гиперкератозом, папилломатозом и акантозом. Часто встречаются псевдокисты и роговые кисты. Могут быть лимфоцитарная инфильтрация и пигментация как вторичные признаки при раздражении или воспалении.
Ихтиозы представляют собой группу заболеваний, вызванных нарушением ороговения. Наиболее распространенными формами являются вульгарный ихтиоз, Х-сцепленный, врожденный и эпидермолитический гиперкератоз.[7] Они могут быть наследственными или приобретенными в течение жизни. [8][9] Все формы демонстрируют дефект эпидермального барьера, который вызывает гиперкератоз, шелушение кожи и воспаление.
[8][9] Все формы демонстрируют дефект эпидермального барьера, который вызывает гиперкератоз, шелушение кожи и воспаление.
Плоскоклеточный рак (SCC) представляет собой неопластическую пролиферацию атипичных кератиноцитов, ограниченную только эпидермисом (SCC in situ или болезнь Боуэна) или инфильтрирующую дерму (инфильтративный SCC). Классическими признаками являются гиперпаракератоз и потеря зернистого слоя.
Токсикокинетика
Как было сказано ранее, гиперкератоз может быть результатом действия различных фармацевтических соединений , используемых в основном для лечения онкологических заболеваний. Гиперкератотическая лекарственная реакция обычно возникает при приеме ингибиторов тирозинкиназы, цитотоксических химиотерапевтических средств и иммуномодуляторов или ингибиторов иммунных контрольных точек.[10][11][12][13]. Нарушение эпидермального гомеостаза изменяет процесс дифференцировки кератиноцитов или даже взаимодействует с механизмом выживания кератиноцитов. Обычно описываемые типы реакций включают ладонно-подошвенный гиперкератоз, ладонно-подошвенную кератодермию, псориаз, волосяной кератоз, красный волосяной фолликул, болезнь Гровера и контактный дерматит с гиперкератозом.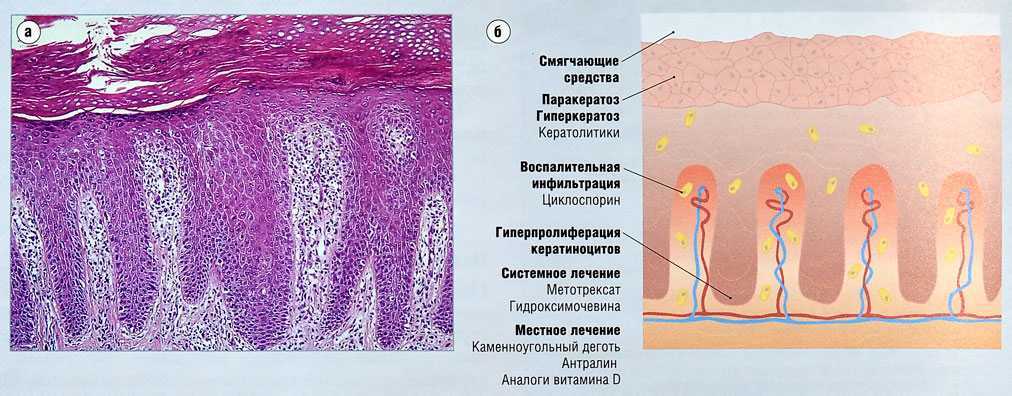 [1]
[1]
Ингибиторы BCR-ABL (в основном нилотиниб и дазатиниб) обычно используются для онтологической таргетной терапии, а кожные побочные эффекты уступают только гематологическим последствиям. Обычно они преходящие и не тяжелые. Наиболее распространенным дерматологическим побочным эффектом является зудящая кожная сыпь, а хронические дерматологические побочные эффекты включают псориаз, лихеноидный гиперкератоз, отрубевидный лишай и другие.[14][15][16]
Мультикиназные ингибиторы (VEGF, PDGFR, EGFR, KIT, RET, Flt3 и RAF) влияют на гомеостаз кожи и вызывают множество различных кожных проявлений, в основном с гиперкератозом в форме гиперкератотической кожной реакции ладоней и стоп.[14]. ] Гиперкератоз возникает в местах трения или давления, в основном на подошвах, вызывая боль и ограничение повседневной активности.[17][18]
Ингибирование пути RAF может привести к парадоксальной активации MAPK и вызвать димеризацию изомеров RAF. Для ингибиторов B-RAF характерна пролиферация кератиноцитов, вызывающая широкий спектр эпидермальной токсичности, начиная от веррукальной реакции и заканчивая плоскоклеточным раком.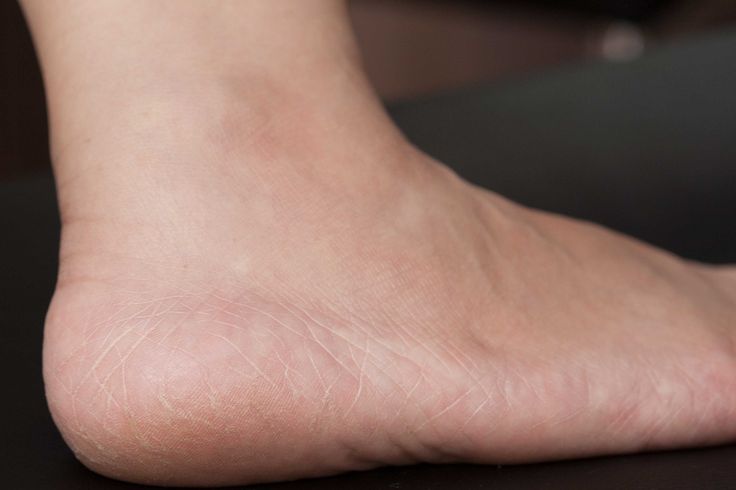 Применение ингибитора RAF-пути индуцирует быстрое появление кератиноцитарных злокачественных новообразований, преимущественно плоскоклеточного рака кожи, даже в течение первой недели после их возникновения.[19] Эти соединения вместо того, чтобы вызывать рак кожи, могут выявить и облегчить генетические события в онкогенезе кератиноцитов. Характерно, что в бородавчатых поражениях отсутствует вирусная инфекция и цитопатические вирусные изменения, наблюдаемые при гистологическом исследовании, а кератиноциты кажутся минимально или слегка атипичными. В эпидермисе только акантоз и гиперкератоз. Экспериментальное лечение с последующим ингибированием пути MAPK (блокада MEK-RAF) значительно снижает влияние этого поражения во время лечения.[20]
Применение ингибитора RAF-пути индуцирует быстрое появление кератиноцитарных злокачественных новообразований, преимущественно плоскоклеточного рака кожи, даже в течение первой недели после их возникновения.[19] Эти соединения вместо того, чтобы вызывать рак кожи, могут выявить и облегчить генетические события в онкогенезе кератиноцитов. Характерно, что в бородавчатых поражениях отсутствует вирусная инфекция и цитопатические вирусные изменения, наблюдаемые при гистологическом исследовании, а кератиноциты кажутся минимально или слегка атипичными. В эпидермисе только акантоз и гиперкератоз. Экспериментальное лечение с последующим ингибированием пути MAPK (блокада MEK-RAF) значительно снижает влияние этого поражения во время лечения.[20]
Кожно-эпидермальные изменения, связанные с процедурами татуировки, могут вызывать кожные реакции с гиперкератозом.[21][22][23] Патогенез не ясен, и этиология, вероятно, является многофакторной, включая местную травму, воспалительную реакцию, состав чернил, воздействие УФ-излучения и генетическую предрасположенность. [24][23] Из всех красителей, используемых для татуажа, красные красители вызывают аллергический контактный дерматит и характерные признаки бляшек, гиперкератоза, язвенных реакций, крапивницы и кожной сыпи.
[24][23] Из всех красителей, используемых для татуажа, красные красители вызывают аллергический контактный дерматит и характерные признаки бляшек, гиперкератоза, язвенных реакций, крапивницы и кожной сыпи.
Анамнез и физикальное исследование
Гиперкератоз — это гистопатологический термин, определяющий утолщенный роговой слой, который может присутствовать при многих различных состояниях кожи, с множеством возможных совпадений. Анамнез и клиническая оценка являются ключевыми, и основная цель состоит в том, чтобы собрать как можно больше информации и определить, в каких случаях требуется гистопатологический диагноз для выбора наиболее подходящего лечения.
Анамнез включает возраст пациента, семейный анамнез, воздействие токсических веществ, наркотиков, профессиональные обязанности, анамнез текущего поражения, сопутствующие патологии и методы лечения. У тех пациентов, у которых диагноз уже был установлен, целесообразно переоценить его, контролировать прогрессирование и осложнения после лечения.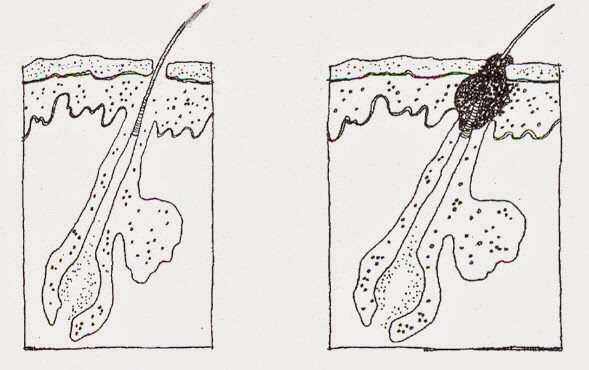
Медицинское обследование должно быть тщательным, чтобы точно определить степень заболевания. За исключением локализованного заболевания, важно осмотреть всю поверхность кожи, включая кожу головы, веки, уши, промежность и слизистую оболочку половых органов, волосы и ногти. Поражение должно быть описано с точки зрения цвета, текстуры, формы и распределения. Окружающая кожа также должна быть осмотрена для выявления наличия генерализованного ксероза (сухости), себореи, гипер- или гипогидроза (потливости), текстуры, фотостарения, такого как лентиго, актиническая пурпура, морщины.
Небольшие фолликулоцентрические кератотические узелки могут быть обнаружены в случаях фолликулярного кератоза, когда папулы сосредоточены на мелких волосяных фолликулах, и это может быть связано с эритемой. При внимательном рассмотрении под папулой, образованной кератиновой пробкой, можно распознать небольшой спиральный волос.
Шелушение является важной находкой в случаях гиперкератоза. Чешуя может быть описана как мягкая, грубая, сероватая, отрубевидная и т. д. Корки не следует путать с чешуйками, поскольку они возникают в результате засохшей жидкости на эпидермисе (сыворотка, кровь, гной или их комбинация), а не утолщения эпидермиса. Лихенификация — это утолщение кожи, возникающее в результате хронических травм, таких как повторяющиеся расчесы. Он присутствует при большинстве хронических экзематозных или нейрогенных процессов.
д. Корки не следует путать с чешуйками, поскольку они возникают в результате засохшей жидкости на эпидермисе (сыворотка, кровь, гной или их комбинация), а не утолщения эпидермиса. Лихенификация — это утолщение кожи, возникающее в результате хронических травм, таких как повторяющиеся расчесы. Он присутствует при большинстве хронических экзематозных или нейрогенных процессов.
Оценка
Дерматоскопия неинвазивна и позволяет визуализировать кожные структуры в эпидермисе, дермо-эпидермальном соединении и поверхностной дерме.
Биопсия необходима в тех случаях, когда клинические условия перекрываются с различными объектами, имеющими отличительные гистопатологические результаты. Для идеальной полнослойной биопсии важно включить гиподерму. Это можно выполнить с помощью простого 3 мм перфоратора, который сводит к минимуму образование рубцов в пораженной области. Любой меньший размер рискует оказаться недиагностическим.
Пластырные тесты могут быть полезны для выявления причинного аллергена при подозрении на аллергический дерматит. Клиническими признаками являются постоянные, зудящие, экзематозные высыпания, для которых исключена любая другая идентифицируемая причина. Если у пациента положительный результат, его следует поощрять избегать конкретного аллергена. Последующее наблюдение после нескольких недель избегания аллергена настоятельно рекомендуется.
Клиническими признаками являются постоянные, зудящие, экзематозные высыпания, для которых исключена любая другая идентифицируемая причина. Если у пациента положительный результат, его следует поощрять избегать конкретного аллергена. Последующее наблюдение после нескольких недель избегания аллергена настоятельно рекомендуется.
Лечение / уход
Основные меры по уходу за кожей важны для предотвращения чрезмерной сухости и стимулирования отшелушивания. Эти средства включают мыло со специфичным для кожи рН, очищающие средства без мыла и отказ от горячих ванн. Смягчающие средства и местные кератолитические средства (молочная кислота, салициловая кислота, мочевина) следует наносить на пораженные участки в соответствующее время.
Острая санация полезна при доброкачественных гиперкератозах, таких как мозоли и мозоли, для снижения давления и количества гиперкератотической ткани. Лезвие долота может быть использовано для удаления кератиновой пробки, обеспечивая облегчение области.
Хирургические процедуры имеют ограниченное значение при лечении гиперкератоза. В случаях не поддающегося лечению подошвенного кератоза со значительным дневным ограничением была продемонстрирована эффективность кожных трансплантатов с ротационным кожным лоскутом [25, 26].
Кортикостероиды являются препаратами выбора при воспалительных заболеваниях, таких как красный плоский лишай или псориаз. Местное применение является лучшим выбором для локализованного заболевания. Актуальные приложения должны длиться от одной до двух недель.
Иммунодепрессанты или иммуномодуляторы (циклоспорин, гидроксихлорохин, микофенолата мофетил, сульфасалазин, алефацепт, эфализумаб) можно использовать в тяжелых рецидивирующих случаях.
Также можно использовать топические ингибиторы кальциневрина (такролимус или пимекролимус).
Ретиноиды для местного или перорального применения используются при нарушениях кератинизации, таких как ихтиоз, кератозный фолликулит и псориаз. Местное введение варьируется и должно оцениваться в соответствующем клиническом контексте; лечение обычно длится от 8 до 12 недель.
Комбинированные процедуры с использованием лазеров (например, импульсного лазера на красителе, александритового лазера с длиной волны 755 нм, диодного лазера с длиной волны 810 нм, Nd:YAG-лазера с длиной волны 1064 нм) и микродермабразии являются неинвазивными методами, которые в настоящее время одобрены для лечения различных гиперкератотических заболеваний.
Дифференциальная диагностика
Общая дифференциальная диагностика гиперкератоза чрезвычайно широка и включает как доброкачественные дерматологические заболевания, так и злокачественные. Перекрывающиеся клинические признаки затрудняют диагностику и лечение. Для дифференциальной диагностики полезны правильный анамнез, обследование больного и соответствующее использование биопсии кожи.
Differential diagnosis of hyperkeratosis:
Callus and Corns
Keratosis plantare
Chronic folliculitis
Atopic dermatitis
Psoriasis and psoriasiform dermatitis
Lichen planus and lichenoid dermatitis
Волосяной кератоз
Ихтиоз
Себорейный кератоз
Actinic keratosis
Keratoacanthoma
Paraneoplastic syndromes
Squamous cell carcinoma
Basal cell carcinoma
Prognosis
The prognosis is related to the specific dermatological disease that is causing hyperkeratosis . Гиперкератоз обычно улучшается при лечении, но в некоторых случаях может стать стойким.
Гиперкератоз обычно улучшается при лечении, но в некоторых случаях может стать стойким.
Осложнения
Психосоциальный дистресс может быть вызван косметическим проявлением гиперкератоза, особенно на открытых участках, таких как лицо, скальп и шея. Другим осложнением, которое может возникнуть, является рубцевание, вторичное в результате травматических манипуляций пациента с поражениями. Клиницисты должны информировать пациентов о необходимости использования назначенных препаратов для местного применения и воздерживаться от манипуляций с поражениями.
Консультации
Консультация дерматолога всегда должна рассматриваться в сложных случаях или когда терапия неудовлетворительна. Следует также рассмотреть возможность консультации патологоанатома, когда биопсия кожи может помочь в диагностике.
Предупреждение и обучение пациентов
Пациенты должны быть информированы о том, что основные меры по уходу за кожей, такие как гигиена, увлажнение, отшелушивание, важны для поддержания функционального состояния кожи даже на пораженных участках. Инструкции по другим мерам предосторожности следует давать на основе конкретного дерматологического диагноза.
Инструкции по другим мерам предосторожности следует давать на основе конкретного дерматологического диагноза.
Улучшение результатов медицинского персонала
Взаимодействие с пациентом и медицинским персоналом, участвующим в оказании клинической помощи, имеет важное значение для постановки правильного диагноза и последующего наблюдения. Клиницисты должны информировать пациентов о диагнозе и ожидаемом успехе лечения. В зависимости от окончательного диагноза лечение может потребовать времени и может быть разочаровывающим, если оно требует нескольких месяцев и повторных последующих осмотров в клинике. Клиницисту рекомендуется использовать поэтапный подход к гиперкератозу.
Первоначальная оценка должна быть очень точной, биопсия кожи должна быть выполнена в правильных условиях, и лечение можно начинать, как только диагноз будет ясен, чтобы избежать неправильного лечения и обострения заболевания. Первоначальное лечение обычно состоит из смягчающих средств, местных кератолитиков и повторной оценки.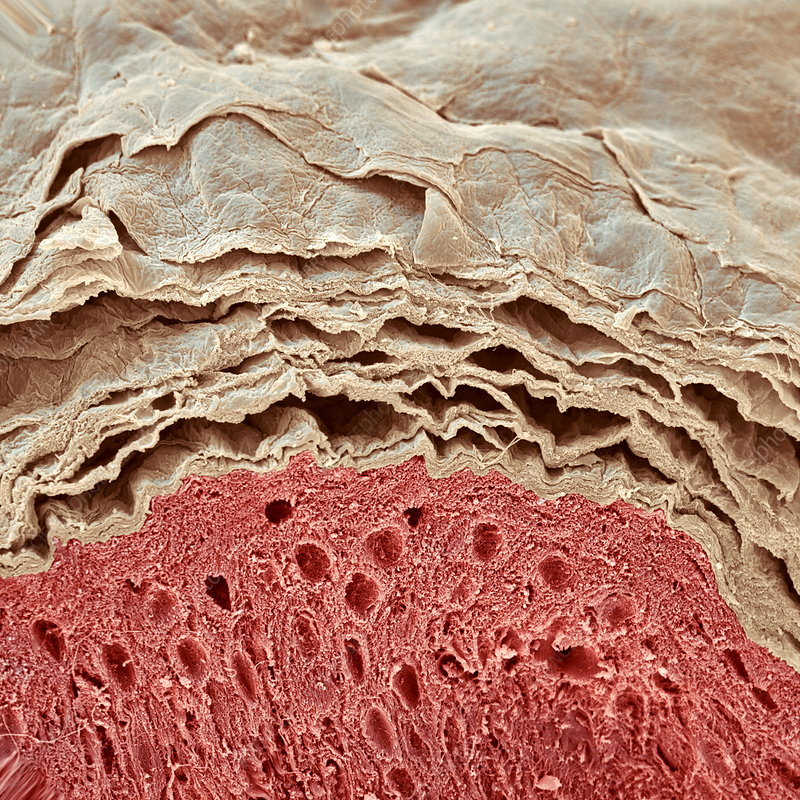 Если нет ответа на местное исследование, следует переоценить клинические условия, и пациент всегда должен быть проинформирован о других вариантах лечения. В зависимости от диагноза терапия может включать кортикостероиды, ретиноиды, местные противовоспалительные средства, производные витамина D, фототерапию и лазерное лечение. Важно всегда учитывать возможность направления к дерматологу для тех, кто не реагирует на лечение.
Если нет ответа на местное исследование, следует переоценить клинические условия, и пациент всегда должен быть проинформирован о других вариантах лечения. В зависимости от диагноза терапия может включать кортикостероиды, ретиноиды, местные противовоспалительные средства, производные витамина D, фототерапию и лазерное лечение. Важно всегда учитывать возможность направления к дерматологу для тех, кто не реагирует на лечение.
Медицинский персонал играет важную роль в консультировании и мониторинге состояния пациента. Фармацевты часто участвуют в уходе за пациентами, иногда они первыми оценивают поражение до направления к врачу. Во время последующего наблюдения фармацевт может быть полезным советом для пациента, и его могут попросить проконсультировать или дать инструкции по применению. Межпрофессиональный командный подход рекомендуется для достижения оптимальных результатов для пациентов.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.

Комментарий к этой статье.
Рисунок
Псориаз на спине. Предоставлено доктором Шьямом Верма, MBBS, DVD, FRCP, FAAD, Вадодара, Индия
Рисунок
Гистология кожи. Предоставлено Fabiola Farci, MD
Рисунок
Плоскоклеточный рак кожи. Предоставлено Fabiola Farci, MD
Рисунок
Гиперкератоз кожи. Предоставлено Фабиолой Фарчи, доктором медицины
Ссылки
- 1.
Vastarella M, Fabbrocini G, Sibaud V. Гиперкератотические побочные эффекты кожи, вызванные противоопухолевым лечением: всесторонний обзор. Препарат Саф. 2020 май; 43(5):395-408. [PubMed: 31981081]
- 2.
Карр Э.С., Браун С.К., Фиала К.Х. Болезненный гиперкератоз сосков, вторичный по отношению к вемурафенибу. Дерматол Тер. 2017 May;30(3) [PubMed: 28211633]
- 3.
Heath ML, Sidbury R. Кожные проявления дефицита питания. Curr Opin Педиатр. 2006 авг; 18 (4): 417-22.
 [В паблике: 16914997]
[В паблике: 16914997]- 4.
Armstrong AW, Setyadi HG, Liu V, Strasswimmer J. Фолликулярная сыпь на руках и ногах. Фринодерма. Арка Дерматол. 2008 ноябрь; 144(11):1509-14. [PubMed: 1
31]
- 5.
Маронн М., Аллен Д.М., Эстерли Н.Б. Фринодермия: проявление дефицита витамина А?… Остальное. Педиатр Дерматол. 2005 янв-февраль;22(1):60-3. [PubMed: 15660900]
- 6.
Уидон Д. Лихеноидная тканевая реакция. Int J Дерматол. 1982 мая; 21(4):203-6. [PubMed: 6212557]
- 7.
Райс А.С., Крейн Дж.С. StatPearls [Интернет]. Издательство StatPearls; Остров сокровищ (Флорида): 1 августа 2022 г. Эпидермолитический гиперкератоз. [PubMed: 31335043]
- 8.
Валквист А., Фишер Дж., Торма Х. Унаследованные несиндромальные ихтиозы: обновленная информация о патофизиологии, диагностике и лечении. Am J Clin Дерматол. 2018 фев; 19 (1): 51-66. [Бесплатная статья PMC: PMC5797567] [PubMed: 28815464]
- 9.

Патель Н., Спенсер Л.А., Инглиш Дж.К., Зирвас М.Дж. Приобретенный ихтиоз. J Am Acad Дерматол. 2006 г., октябрь; 55 (4): 647-56. [PubMed: 17010746]
- 10.
Huang V, Hepper D, Anadkat M, Cornelius L. Кожные токсические эффекты, связанные с вемурафенибом и ингибированием пути BRAF. Арка Дерматол. 2012 май; 148(5):628-33. [PubMed: 22431713]
- 11.
Robert C, Mateus C, Spatz A, Wechsler J, Escudier B. Дерматологические симптомы, связанные с мультикиназным ингибитором сорафенибом. J Am Acad Дерматол. 2009 г.Февраль; 60 (2): 299-305. [PubMed: 1
06]
- 12.
Греко А., Сафи Д., Свами У., Гинадер Т., Милхем М., Захария Ю. Эффективность и побочные эффекты у пациентов с метастатической меланомой, получавших комбинацию ингибиторов BRAF плюс MEK по сравнению с ингибиторами BRAF: Систематический обзор. Раков (Базель). 2019 Dec 05;11(12) [Бесплатная статья PMC: PMC6966686] [PubMed: 31817473]
- 13.

Ellis SR, Vierra AT, Millsop JW, Lacouture ME, Kiuru M. Дерматологическая токсичность ингибиторов контрольных точек для иммунной терапии : Обзор гистопатологических особенностей. J Am Acad Дерматол. 2020 окт;83(4):1130-1143. [Бесплатная статья PMC: PMC7492441] [PubMed: 32360716]
- 14.
Macdonald JB, Macdonald B, Golitz LE, LoRusso P, Sekulic A. Кожные побочные эффекты таргетной терапии: Часть I: Ингибиторы клеточной мембраны. J Am Acad Дерматол. 2015 г., февраль 72(2):203-18; викторина 219-20. [PubMed: 25592338]
- 15.
Ensslin CJ, Rosen AC, Wu S, Lacouture ME. Зуд у пациентов, получавших таргетную терапию рака: систематический обзор и метаанализ. J Am Acad Дерматол. 2013 ноябрь;69(5): 708-720. [Статья бесплатно PMC: PMC4181350] [PubMed: 23981682]
- 16.
Brazzelli V, Grasso V, Borroni G. Иматиниб, дазатиниб и нилотиниб: обзор побочных кожных реакций с упором на наш клинический опыт. J Eur Acad Dermatol Venereol.
 2013 дек; 27 (12): 1471-80. [PubMed: 23611501]
2013 дек; 27 (12): 1471-80. [PubMed: 23611501]- 17.
Lacouture ME, Reilly LM, Gerami P, Guitart J. Реакция кожи рук и ног у онкологических больных, получавших мультикиназные ингибиторы сорафениб и сунитиниб. Энн Онкол. 2008 ноябрь;19(11): 1955-61. [PubMed: 18550575]
- 18.
McLellan B, Ciardiello F, Lacouture ME, Segaert S, Van Cutsem E. Регорафениб-ассоциированная кожная реакция рук и ног: практические советы по диагностике, профилактике и лечению. Энн Онкол. 2015 Октябрь;26(10):2017-26. [Бесплатная статья PMC: PMC4576906] [PubMed: 26034039]
- 19.
Chu EY, Wanat KA, Miller CJ, Amaravadi RK, Fecher LA, Brose MS, McGettigan S, Giles LR, Schuchter LM, Seykora JT, Розенбах М. Разнообразные кожные побочные эффекты, связанные с терапией ингибитором BRAF: клинико-патологическое исследование. J Am Acad Дерматол. 2012 декабрь; 67 (6): 1265-72. [Бесплатная статья PMC: PMC4838029] [PubMed: 22609219]
- 20.

Flaherty KT, Infante JR, Daud A, Gonzalez R, Kefford RF, Sosman J, Hamid O, Schuchter L, Cebon J, Ibrahim N, Kudchadkar R, Burris HA, Фалчук Г., Альгази А., Льюис К., Лонг Г.В., Пузанов И., Лебовиц П., Сингх А., Литтл С., Сан П., Оллред А., Уэлле Д., Ким К.Б., Патель К., Вебер Дж. Комбинированное ингибирование BRAF и MEK при меланоме с Мутации BRAF V600. N Engl J Med. 2012 01 ноября; 367 (18): 1694-703. [Бесплатная статья PMC: PMC3549295] [PubMed: 23020132]
- 21.
Serup J. Атлас иллюстративных случаев осложнений татуировки. Курр Пробл Дерматол. 2017;52:139-229. [PubMed: 28288465]
- 22.
Серуп Дж., Карлсен К.Х., Сепехри М. Тату жалобы и осложнения: диагностика и клинический спектр. Курр Пробл Дерматол. 2015;48:48-60. [PubMed: 25833625]
- 23.
Свигост А.Дж., Пелтола Дж., Якобсон-Данлоп Э., Гольдфарб Н. Плоскоклеточные разрастания, связанные с татуировкой: спектр реактивной гиперплазии. Клин Эксп Дерматол.
 2018 авг; 43 (6): 728-732. [В паблике: 29744912]
2018 авг; 43 (6): 728-732. [В паблике: 29744912]- 24.
Жункейра А.Л., Ванат К.А., Фарах Р.С. Плоскоклеточные новообразования, возникающие в пределах татуировок: клиническая картина, гистопатология и лечение. Клин Эксп Дерматол. 2017 авг; 42 (6): 601-606. [PubMed: 28661073]
- 25.
Сайпур А., Махер А., Хогг Л. Ретроспективный аудит иссечения поражений и поворота кожного лоскута для лечения трудноизлечимого подошвенного кератоза. Фут (Эдинб). 2018 март;34:23-27. [PubMed: 29202430]
- 26.
Ван С.И., Чанг С.К., Чжоу С.И., Ву С.Дж., Чу Т.С., Цзяо Х.И., Чен С.И., Чен Т.М., Цзэн Ю.С. Успешное лечение подошвенного гиперкератоза в виде рецидивирующих мозолей с помощью расщепленного кожного лоскута подошвы. Энн Пласт Сург. 2018 Февраль; 80 (2S Дополнение 1): S55-S58. [PubMed: 29369100]
Причины, симптомы и варианты лечения
Медицинский обзор Drugs.com. Последнее обновление: 9 мая 2022 г.
Что такое гиперкератоз?
Гиперкератоз — утолщение наружного слоя кожи. Этот внешний слой содержит прочный защитный белок, называемый кератином.
Это утолщение кожи часто является частью нормальной защиты кожи от трения, давления и других форм местного раздражения. Это вызывает мозоли и мозоли на руках и ногах. Это может привести к появлению беловатых участков во рту.
Другие формы гиперкератоза могут возникать как часть защиты кожи от:
- Хронического (длительного) воспаления
- инфекция
- Солнечное излучение
- Раздражающие химические вещества
Реже гиперкератоз развивается на коже, которая не была раздражена. Эти типы гиперкератоза могут быть частью наследственного заболевания. Они могут начаться вскоре после рождения и могут поражать кожу на больших участках тела.
Существует много примеров гиперкератоза. К ним относятся:
- Мозоли и мозоли .
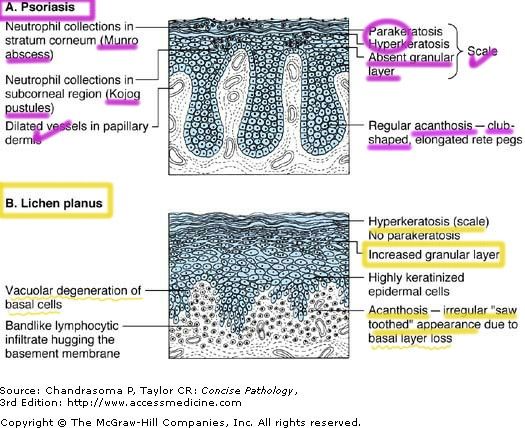 Мозоли и мозоли развиваются на участках кожи, подвергающихся многократному трению или давлению. В ответ толстые слои мертвых клеток кожи накапливаются и затвердевают. Мозоли обычно развиваются на раздраженных пальцах ног. Мозоли образуются на подошвах ног и ладонях. Для многих людей мозоли и мозоли являются просто косметической неприятностью. Но для других они представляют собой болезненную и неприятную медицинскую проблему.
Мозоли и мозоли развиваются на участках кожи, подвергающихся многократному трению или давлению. В ответ толстые слои мертвых клеток кожи накапливаются и затвердевают. Мозоли обычно развиваются на раздраженных пальцах ног. Мозоли образуются на подошвах ног и ладонях. Для многих людей мозоли и мозоли являются просто косметической неприятностью. Но для других они представляют собой болезненную и неприятную медицинскую проблему. - Бородавки. Бородавки — это небольшие бугорки на коже, вызванные инфекцией вируса папилломы человека (ВПЧ). Подошвенные бородавки растут на подошвах ног.
- ВПЧ обычно передается при прямом контакте. Обычно он передается при прикосновении или рукопожатии с человеком, у которого уже есть бородавка. Он также может распространяться при контакте с загрязненной поверхностью. Например, ходить босиком по полу спортзала или бассейна или носить чужую обувь.
- Хроническая экзема. Экзема – это воспаление кожи.
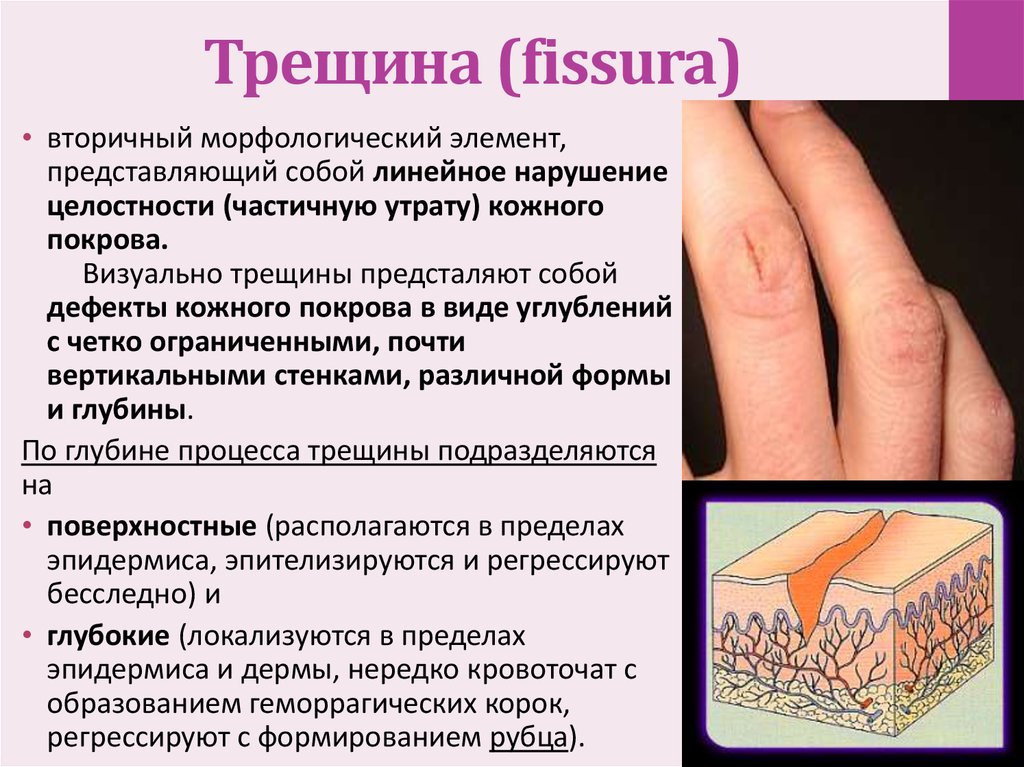 Это может быть вызвано аллергией, раздражающими химическими веществами и другими факторами. Экзему также называют дерматитом. Экзема вызывает зуд, покраснение и крошечные волдыри. Когда воспаление трудно контролировать, хроническая экзема может привести к:
Это может быть вызвано аллергией, раздражающими химическими веществами и другими факторами. Экзему также называют дерматитом. Экзема вызывает зуд, покраснение и крошечные волдыри. Когда воспаление трудно контролировать, хроническая экзема может привести к:- Гиперкератоз
- Сухая кожа
- Шелушение
- Изменение цвета кожи
- Локальное выпадение волос
- Красный плоский лишай. Это состояние может проявляться в виде кружевного белого пятна на внутренней стороне рта. Или это может быть зудящее фиолетовое шелушащееся пятно в другом месте на коже. Красный плоский лишай может быть связан с аномальной реакцией иммунной системы.
- Актинические кератозы. Это плоские, красные, шероховатые, похожие на наждачную бумагу пятна или участки кожи. Они могут быть такими крошечными, как несколько миллиметров. Они вызваны чрезмерным воздействием ультрафиолетового излучения солнечного света.
 Возникают на открытых участках кожи. И у них есть потенциал перерасти в рак кожи.
Возникают на открытых участках кожи. И у них есть потенциал перерасти в рак кожи. - Себорейный кератоз . Это небольшие доброкачественные новообразования кожи. Они могут быть коричневыми, коричневыми или черными. Они появляются на лице, туловище, руках или ногах. Себорейный гиперкератоз встречается очень часто. Их причина — загадка.
- Наследственные заболевания. Несколько наследственных состояний вызывают гиперкератоз. Они вызывают обширное, толстое, пластинчатое шелушение кожи. Симптомы появляются либо вскоре после рождения, либо в раннем детстве.
Симптомы
Многие формы гиперкератоза безболезненны. Однако мозоли, мозоли и подошвенные бородавки могут вызывать сильный дискомфорт.
Диагностика
В зависимости от вашей конкретной картины кожных симптомов ваш врач спросит, есть ли у вас:
- Есть ли у вас проблемы с кожей в семейном анамнезе
- Иметь аллергию в анамнезе
- Часто находитесь на солнце
- Использование зубных протезов или ортодонтических приспособлений
- Неосознанно пожевать щеку или язык
- Используйте бездымный табак
Иногда врач может диагностировать причину вашего гиперкератоза на основании анамнеза и симптомов, а также осмотра кожи. Это часто бывает при мозолях, мозолях, бородавках и хронической экземе.
Это часто бывает при мозолях, мозолях, бородавках и хронической экземе.
Если у вас хроническая экзема, которая может быть связана с аллергией, врач может предложить пройти тест на аллергию.
В некоторых случаях для подтверждения диагноза может быть взята биопсия. При биопсии берется небольшой кусочек ткани для исследования в лаборатории. Если ваш врач подозревает актинический кератоз, вам может потребоваться биопсия кожи, чтобы подтвердить диагноз и исключить рак кожи.
Если у вашего ребенка развилось много областей гиперкератоза, ваш врач может изучить ваш семейный анамнез и кожные симптомы. Это поможет определить, есть ли у вашего ребенка наследственное заболевание.
Ожидаемая продолжительность
Продолжительность конкретной формы гиперкератоза зависит от его причины. Например, натоптыши и мозоли обычно сохраняются до тех пор, пока человек продолжает носить неподходящую обувь. Бородавки могут исчезнуть сами по себе. Но это может занять несколько месяцев.
Актинический кератоз или себорейный кератоз после своего развития являются длительными состояниями. Они не исчезают без лечения.
Наследственные формы гиперкератоза являются пожизненными состояниями.
Профилактика
Некоторые формы гиперкератоза очень легко предотвратить:
- Мозоли и мозоли. Носите удобную обувь.
- Подошвенные бородавки. Избегайте ходить босиком в тренажерных залах, раздевалках или бассейнах.
- Хроническая экзема. Избегайте потенциальных триггеров, чтобы ограничить или предотвратить симптомы экземы. Например, избегайте:
- Экстремальные температуры
- Сухой воздух
- Жесткие мыла
- Жемчужные ванны
- Раздражающие химикаты
Также попробуйте использовать одеяла и одежду из хлопка. Такие ткани, как шерсть, шелк и грубая синтетика, могут вызывать большее раздражение. Избегание или устранение триггеров аллергии также может помочь.
Получите консультацию и лечение легкой экземы, чтобы предотвратить ее превращение в продолжительное состояние (хроническая экзема).
- Актинические кератозы. Ограничьте пребывание на солнце ранним утром или поздним вечером. Надевайте защитную одежду и головной убор, когда выходите на улицу. Нанесите на открытые участки солнцезащитный крем с фактором защиты от солнца (SPF) не менее 30.
Лечение
Лечение гиперкератоза зависит от его типа и возможной причины.
- Мозоли и мозоли. Используйте молескин или прокладку рядом с пораженным участком, чтобы уменьшить боль. Всегда носите подходящую обувь, чтобы избежать дальнейшего трения.
Не сбривайте и не срезайте мозоль или мозоль самостоятельно. Обратитесь к врачу за консультацией и лечением.
- Бородавки. Доступно несколько средств местного лечения, которые можно применять в домашних условиях.
 Кроме того, медицинский работник может удалить бородавки, как правило, одним из следующих методов:
Кроме того, медицинский работник может удалить бородавки, как правило, одним из следующих методов:- Замораживание жидким азотом (криохирургия)
- Выпаривание с помощью лазера
- Хирургическое удаление
Если лечение не достигает пораженного вирусом слоя кожи, бородавка может вернуться на то же место. Могут потребоваться повторные процедуры.
Бородавки можно лечить в домашних условиях безрецептурными средствами. Самолечение займет больше времени, чтобы бородавка исчезла, по сравнению с лечением в медицинских учреждениях. Самолечение может быть более эффективным после того, как вас лечил медицинский работник. Это особенно верно, если бородавка кажется большой или глубокой.
Если у вас диабет или плохое кровообращение, вас всегда должен лечить медицинский работник. Это поможет вам избежать травм и инфекций.
- Хроническая экзема. Ваш врач обычно прописывает кортикостероидную мазь или крем.
 В тяжелых случаях доступна местная биологическая терапия. Увлажнение кожи также очень важно.
В тяжелых случаях доступна местная биологическая терапия. Увлажнение кожи также очень важно. - Красный плоский лишай . Как и хроническую экзему, красный плоский лишай обычно лечат кортикостероидными мазями или кремами.
- Актинические кератозы. Ваш врач может использовать криохирургию для удаления единичного актинического кератоза. Множественные кератозы можно лечить пилингом кожи, лазерной терапией или дермабразией.
- Себорейный кератоз. Его можно удалить с помощью криохирургии или скальпеля.
- Наследственные заболевания. Эти заболевания неизлечимы. Для лечения больших участков шелушащейся кожи врач может предложить втирать в кожу специальные смягчающие средства.
Когда звонить специалисту
Запишитесь на прием к врачу или ортопеду, если:
- У вас болезненные мозоли или мозоли
- У вас появилось болезненное утолщение на стопе, похожее на подошвенную бородавку
Людям с диабетом следует регулярно осматривать ноги у медицинского работника, чтобы избежать кожных инфекций, вызванных мозолями, мозолями или бородавками.
Взрослые должны регулярно осматривать кожу после 20 лет. Это особенно актуально для тех, кто в прошлом работал или играл в течение долгих часов на солнце. Если вы не знаете, как обследовать кожу, попросите совета у врача.
Если вы считаете, что у вас гиперкератоз или экзема, запишитесь на прием к врачу.
Всякий раз, когда вы замечаете, что новообразование на коже или родинка изменили цвет, размер или форму, позвоните своему врачу для более срочного визита. Любая новая родинка или другой рост должны быть проверены на наличие признаков рака.
Если у вас актинический кератоз, обратитесь к врачу для лечения.
Прогноз
Большинство форм гиперкератоза представляют собой локальные кожные заболевания с хорошим прогнозом.
Актинический кератоз может перерасти в плоскоклеточный рак кожи.
Американская академия дерматологии
http://www.aad.org/
Американская ортопедическая медицинская ассоциация (APMA)
http://www.