Какие продукты нужно исключить при остром панкреатите. Какие продукты рекомендуется употреблять для быстрого выздоровления. Как правильно готовить блюда при панкреатите. Какой режим питания соблюдать.
Что такое острый панкреатит?
Острый панкреатит — это воспалительное заболевание поджелудочной железы, характеризующееся сильными болями в верхней части живота, тошнотой, рвотой и другими симптомами. Развивается в результате активации ферментов поджелудочной железы непосредственно в ее ткани, что приводит к самоперевариванию органа.
Основные причины острого панкреатита:
- Злоупотребление алкоголем
- Желчнокаменная болезнь
- Травмы живота
- Инфекции
- Прием некоторых лекарств
- Нарушения обмена веществ
При остром панкреатите крайне важно соблюдать строгую диету, которая поможет снизить нагрузку на поджелудочную железу и ускорить выздоровление.
Какие продукты следует исключить?
При остром панкреатите необходимо полностью исключить из рациона следующие продукты:

- Жирные, жареные, копченые блюда
- Острые, кислые, соленые продукты
- Алкоголь в любом виде
- Газированные напитки
- Кофе, крепкий чай
- Свежую выпечку, сдобу
- Шоколад и другие сладости
- Консервы
- Грибы
- Бобовые
- Сырые овощи и фрукты
Эти продукты стимулируют выработку панкреатических ферментов и желудочного сока, усиливая воспаление поджелудочной железы. Их употребление может спровоцировать обострение и ухудшить состояние пациента.
Какие продукты рекомендуется употреблять?
При остром панкреатите рекомендуется употреблять следующие продукты:
- Нежирные сорта мяса (курица, индейка, кролик)
- Нежирные сорта рыбы
- Яйца (1-2 штуки в день)
- Обезжиренный творог
- Кисломолочные продукты (кефир, натуральный йогурт)
- Отварные или приготовленные на пару овощи (морковь, кабачки, тыква, цветная капуста)
- Протертые каши на воде (рисовая, овсяная, гречневая)
- Сухари из белого хлеба
- Некрепкий чай, отвар шиповника
Эти продукты легко усваиваются и не перегружают поджелудочную железу. Они обеспечивают организм необходимыми питательными веществами, витаминами и минералами.

Как правильно готовить блюда при остром панкреатите?
При приготовлении блюд для больных острым панкреатитом следует придерживаться следующих правил:
- Готовить на пару, отваривать или запекать без масла
- Измельчать продукты блендером до консистенции пюре
- Не использовать жиры при приготовлении
- Не добавлять специи и соль
- Готовить небольшими порциями
- Подавать блюда теплыми, не горячими
Такие способы приготовления позволяют максимально щадить поджелудочную железу и способствуют скорейшему выздоровлению.
Сколько нужно есть при остром панкреатите?
При остром панкреатите рекомендуется дробное питание небольшими порциями 5-6 раз в день. Это позволяет снизить нагрузку на поджелудочную железу и улучшить усвоение пищи.
Примерный режим питания:
- 1-й завтрак — 8:00
- 2-й завтрак — 11:00
- Обед — 14:00
- Полдник — 17:00
- Ужин — 20:00
- 2-й ужин — 22:00 (при необходимости)
Объем одной порции не должен превышать 200-250 мл. Важно не переедать и прекращать прием пищи при появлении чувства насыщения.
Роль воды при остром панкреатите
Достаточное потребление жидкости играет важную роль в лечении острого панкреатита. Вода помогает:

- Выводить токсины из организма
- Снижать концентрацию ферментов поджелудочной железы
- Предотвращать обезвоживание
- Улучшать кровообращение
Рекомендуется выпивать не менее 1,5-2 литров жидкости в день. Лучше всего подходит чистая негазированная вода, слабо заваренный чай, отвар шиповника. Нельзя употреблять газированные, сладкие напитки и соки.
Как диета помогает выздоравливать после острого панкреатита?
Правильная диета при остром панкреатите играет ключевую роль в выздоровлении пациента. Она позволяет:
- Снизить нагрузку на воспаленную поджелудочную железу
- Уменьшить выработку панкреатических ферментов
- Снять воспаление и отек органа
- Нормализовать пищеварение
- Восстановить нарушенный обмен веществ
- Предотвратить осложнения и рецидивы заболевания
Соблюдение диеты в сочетании с медикаментозным лечением позволяет значительно ускорить процесс выздоровления и вернуться к нормальной жизни. Важно помнить, что диету необходимо соблюдать и после выписки из больницы, постепенно расширяя рацион под контролем врача.

симптомы, причины и эффективные методы лечения
Содержимое
- 1 Хронический панкреатит: симптомы, диагностика и эффективное лечение
- 1.1 Хронический панкреатит и его суть
- 1.1.1 Что такое хронический панкреатит?
- 1.2 Симптомы хронического панкреатита
- 1.3 Причины хронического панкреатита
- 1.3.1 Алкогольное воздействие
- 1.3.2 Желчные камни
- 1.3.3 Изменения в составе желчных жидкостей
- 1.4 Как правильно диагностировать хронический панкреатит?
- 1.5 Можно ли вылечить хронический панкреатит?
- 1.6 Какие методы лечения применяются при хроническом панкреатите?
- 1.6.1 Лекарственная терапия
- 1.6.2 Хирургическое лечение
- 1.6.3 Диета
- 1.6.4 Дополнительные методы лечения
- 1.7 Лекарства, применяемые при лечении хронического панкреатита
- 1.7.1 1. Антиферментные препараты
- 1.7.2 2. Антисекреторные средства
- 1.7.3 3. Анальгетики и противовоспалительные препараты
- 1.
 7.4 4. Панкреатин
7.4 4. Панкреатин - 1.7.5 5. Антибиотики
- 1.8 Помощь при хроническом панкреатите: процедуры и методы
- 1.8.1 Физиотерапевтические процедуры
- 1.8.2 Медикаментозное лечение
- 1.8.3 Диета
- 1.8.4 Хирургическое лечение
- 1.9 Влияние питания на развитие хронического панкреатита
- 1.10 Рекомендации при хроническом панкреатите
- 1.10.1 Питание
- 1.10.2 Курение и алкоголь
- 1.10.3 Физическая активность
- 1.11 Как предотвратить развитие хронического панкреатита?
- 1.12 Видео по теме:
- 1.13 Вопрос-ответ:
- 1.13.0.1 Какие причины хронического панкреатита?
- 1.13.0.2 Какие симптомы хронического панкреатита?
- 1.13.0.3 Как диагностируется хронический панкреатит?
- 1.13.0.4 Как можно лечить хронический панкреатит?
- 1.13.0.5 Какую диету следует соблюдать при хроническом панкреатите?
- 1.13.0.6 Какие осложнения могут возникнуть при хроническом панкреатите?
- 1.1 Хронический панкреатит и его суть
Хронический панкреатит — заболевание, о котором нужно знать. В статье описаны симптомы, диагностика и методы лечения панкреатита, чтобы помочь понять характер этого заболевания и найти наиболее эффективные способы избавиться от него. Полезная информация для тех, кто сталкивается с этой проблемой!
В статье описаны симптомы, диагностика и методы лечения панкреатита, чтобы помочь понять характер этого заболевания и найти наиболее эффективные способы избавиться от него. Полезная информация для тех, кто сталкивается с этой проблемой!
Хронический панкреатит — распространенное заболевание поджелудочной железы, которое может привести к серьезным последствиям, если не обращаться за помощью вовремя. Данный заболевание характеризуется воспалением ткани органа, что приводит к снижению его функциональности.
Главными признаками хронического панкреатита являются боли в верхней части живота, диарея, тошнота и рвота. В некоторых случаях заболевание может протекать и без явных симптомов, что затрудняет его диагностику и своевременное лечение.
Причинами хронического панкреатита могут быть алкоголизм, курение, общее нарушение пищеварительной системы, генетическая предрасположенность и другие факторы. Лечение этого заболевания включает в себя как медикаментозные препараты, так и хирургические методы, в зависимости от степени его развития и причин, вызвавших его появление.
Важно знать, что упустить время при лечении хронического панкреатита нельзя, так как это приводит к серьезным осложнениям, вплоть до смерти.
Поэтому при первых признаках заболевания необходимо обратиться к врачу-гастроэнтерологу для проведения комплексного обследования и назначения эффективного курса лечения.
Хронический панкреатит и его суть
Что такое хронический панкреатит?
Хронический панкреатит — это заболевание, при котором происходит длительное воспаление поджелудочной железы. Поджелудочная железа играет важную роль в пищеварении, производя ферменты, которые расщепляют пищу. При хроническом панкреатите железа медленно умирает, что может привести к нарушению пищеварения и другим проблемам со здоровьем.
Основными симптомами хронического панкреатита являются боли в животе, тошнота, рвота и понос. В некоторых случаях пациенты также могут испытывать снижение веса и недостаток энергии.
Однако главная опасность хронического панкреатита заключается в том, что он может привести к различным осложнениям, таким как диабет, инфекции и опухоли поджелудочной железы.
Симптомы хронического панкреатита
Хронический панкреатит — это долгое и прогрессирующее воспаление поджелудочной железы. Это состояние может приводить к постоянным или периодическим симптомам, которые могут значительно ограничить жизнь пациента.
Обычно, в ранних стадиях хронического панкреатита, пациенты могут испытывать некоторые основные симптомы, такие как:
- Боль в верхней части живота;
- Отёк и вздутие живота;
- Диарея;
- Ощущение тошноты и рвоты.
Со временем, симптомы могут усиливаться. Пациенты могут опытывать:
- Желтуху, вызванную обструкцией желчных путей;
- Сильные боли вверху живота, которые могут иррадиировать в спину;
- Невозможность усвоения питательных веществ, что может привести к постоянной утрате веса и дегидратации;
- Депрессия и тревога, связанные с ухудшением качества жизни.
Симптомы хронического панкреатита могут быть также непостоянными и изменчивыми, что может затруднить правильный диагноз.
Причины хронического панкреатита
Алкогольное воздействие
Одной из наиболее распространенных причин хронического панкреатита является алкогольное воздействие на орган, которое может привести к развитию воспаления и повреждению тканей. Причем, риск заболевания возрастает с увеличением количества потребляемого алкоголя.
Желчные камни
Другой распространенной причиной возникновения хронического панкреатита являются желчные камни, оказывающие прессинг на общий желчный проток, который также является протоком поджелудочной железы. Это может привести к нарушению выведения секреции и, в результате, к ее задержке в органе, что может стать причиной воспаления и болезни.
Изменения в составе желчных жидкостей
Ряд других факторов также могут способствовать развитию хронического панкреатита, включая изменения в составе желчных жидкостей и болезни, связанные с нарушением обмена веществ. Например, гипертриглицеридемия — высокое содержание триглицеридов в крови — может вызвать воспаление поджелудочной железы в результате длительной работы органа в условиях повышенного объема жира.
Как правильно диагностировать хронический панкреатит?
Хронический панкреатит – это заболевание, которое довольно сложно диагностировать в ранних стадиях. Оно имеет схожие симптомы с другими заболеваниями, такими как язва желудка, гастрит, холецистит и т.д. Однако, для правильной диагностики необходимо провести целый комплекс медицинских исследований.
В первую очередь врач проводит обследование пациента и берет анамнез. Обращает внимание на симптомы, которые наблюдаются у пациента. Затем проводится лабораторный анализ крови на уровень ферментов поджелудочной железы. Если уровень амилазы и липазы повышен, то это может быть признаком панкреатита.
- Кроме того, для точной диагностики необходимо пройти следующие исследования:
- УЗИ брюшной полости – ультразвуковое исследование позволяет оценить структуру и размеры поджелудочной железы.
- КТ – компьютерная томография более точно позволяет определить наличие изменений в ткани поджелудочной железы.
- Эндоскопическая ретроградная холангиопанкреатография – наиболее точный метод исследования.
 Позволяет получить наглядную картину состояния поджелудочной железы и определить причину заболевания.
Позволяет получить наглядную картину состояния поджелудочной железы и определить причину заболевания.
Процесс диагностики должен проводиться на начальных стадиях заболевания. Чем раньше будет поставлена диагноз, тем эффективнее будет лечение. Если вы обнаружили у себя подозрительные симптомы, обязательно обратитесь к врачу и пройдите обследование.
Можно ли вылечить хронический панкреатит?
Хронический панкреатит – это серьезное заболевание, которое требует длительного лечения и ухода. Как правило, его нельзя полностью вылечить, но с помощью должного лечения и изменения образа жизни, можно значительно сократить проявление симптомов и улучшить качество жизни пациента.
Однако, не следует забывать, что поддерживающее лечение хронического панкреатита требует постоянного внимания и соблюдения всех рекомендаций врача. Только так можно контролировать симптомы и предотвратить обострения заболевания.
Какие методы лечения применяются при хроническом панкреатите?
Лекарственная терапия
Лекарственная терапия является основным методом лечения хронического панкреатита. Она направлена на устранение болевого синдрома, снижение воспаления и предотвращение осложнений. Для этого могут применяться антисекреторные препараты, ферментные препараты, спазмолитики, антибиотики, противовоспалительные средства и другие лекарства. Дозировка и применение лекарств назначает только врач, исходя из индивидуальных показателей здоровья пациента.
Она направлена на устранение болевого синдрома, снижение воспаления и предотвращение осложнений. Для этого могут применяться антисекреторные препараты, ферментные препараты, спазмолитики, антибиотики, противовоспалительные средства и другие лекарства. Дозировка и применение лекарств назначает только врач, исходя из индивидуальных показателей здоровья пациента.
Хирургическое лечение
Хирургическое лечение применяется в тяжелых случаях, когда консервативная терапия не приносит желаемого результата. Это может быть удаление камней из желчного протока или желчного пузыря, вырезание поврежденной части поджелудочной железы и другие операции, направленные на восстановление здоровья панкреатической железы.
Диета
Диета является важной составляющей лечения хронического панкреатита. При этом необходимо соблюдать рекомендации врача и отказаться от употребления жирной, жареной, острой и сладкой пищи, алкоголя и курения. Рацион должен быть богат белками, но с небольшим количеством жиров, сахара и углеводов. Также следует увеличивать количество употребляемых жидкостей для улучшения работы панкреатической железы.
Также следует увеличивать количество употребляемых жидкостей для улучшения работы панкреатической железы.
Дополнительные методы лечения
Дополнительные методы лечения могут включать в себя физиотерапию, мануальную терапию, ЛФК и другие средства реабилитации. Однако их применение необходимо согласовать с врачом для избежания нежелательных последствий.
Лекарства, применяемые при лечении хронического панкреатита
1. Антиферментные препараты
При острой обструкции панкреатической железы, также как и при хроническом панкреатите, применяются антиферментные препараты. Они могут быть назначены в течение несколько дней для подавления деятельности панкреатической железы. Трипсин-ингибиторы, такие как апротинин, анти-трипсин и фамотидин, могут снижать активность панкреатических ферментов и защитить ткани поджелудочной железы.
2. Антисекреторные средства
Антисекреторные препараты помогают снизить количество панкреатического сока, который выделяется поджелудочной железой. Большинство антисекреторных препаратов используются для лечения язвенной болезни и рефлюкса желудка, но они также могут быть полезны для снятия симптомов хронического панкреатита.
Большинство антисекреторных препаратов используются для лечения язвенной болезни и рефлюкса желудка, но они также могут быть полезны для снятия симптомов хронического панкреатита.
3. Анальгетики и противовоспалительные препараты
Неспецифические противовоспалительные лекарственные средства, такие как ибупрофен и аспирин, могут быть использованы для снятия боли при хроническом панкреатите. Наряду с этим, могут назначаться недопамид и трамадол в качестве анальгетиков, однако их использование должно быть под наблюдением врача.
4. Панкреатин
Панкреатин — препарат, содержащий панкреатические ферменты, такие как липазу, амилазу и протеазу. Он может использоваться для повышения пищеварения и уменьшения запоров у людей с хроническим панкреатитом.
5. Антибиотики
Антибиотики могут быть применены у пациентов с острой или тяжелой формой хронического панкреатита для предотвращения развития инфекций и контроля за бактериальной популяцией. Препараты такие как цефтриаксон, метронидазол, пенициллины и цефалоспорины могут быть использованы в соответствии с типом инфекции.
Помощь при хроническом панкреатите: процедуры и методы
Физиотерапевтические процедуры
Одним из важных методов лечения хронического панкреатита являются физиотерапевтические процедуры. К ним относятся:
- УЗИ (ультразвуковая терапия) – позволяет своим воздействием устранять воспалительные процессы в поджелудочной железе;
- Электрофорез – улучшает процессы кровообращения и обмена веществ в пораженных тканях;
- Лазерная терапия – действует на метаболические процессы в тканях, способствуя их восстановлению и регенерации.
Медикаментозное лечение
Эффективность медикаментозного лечения хронического панкреатита также доказана. Лечение состоит в применении следующих групп препаратов:
- Ферментные препараты – подпищивают организм необходимыми ферментами;
- Препараты, снижающие кислотность – уменьшают нагрузку на поджелудочную железу;
- Антибиотики – используются для борьбы с инфекционными возбудителями;
- Антиоксиданты – предотвращают окислительный стресс в тканях, стимулируют их регенерацию.

Диета
Для успешного лечения хронического панкреатита особенно важна правильная диета. В питании пациентов должны преобладать протеины и углеводы, жиры следует ограничивать. Кроме того, рекомендуется отказаться от курения и употребления алкоголя.
Хирургическое лечение
В некоторых случаях может потребоваться хирургическое лечение. Оно заключается в удалении пораженной части поджелудочной железы, чего можно достичь с помощью лапароскопии или обширной операции.
Влияние питания на развитие хронического панкреатита
Хронический панкреатит – это заболевание, при котором происходит длительное воспаление поджелудочной железы. Одним из факторов, которые могут влиять на развитие этого заболевания, является неправильное питание.
При хроническом панкреатите, поджелудочная железа не может работать должным образом, и это может привести к проблемам с пищеварением, нарушению уровня сахара в крови и другим проблемам со здоровьем.
- Чтобы предотвратить развитие хронического панкреатита, важно придерживаться здорового образа жизни и правильного питания.

- Рекомендуется уменьшить потребление жирных и жаренных продуктов, алкоголя, крепкого кофе и черного чая.
- Также необходимо увеличить потребление овощей, фруктов, зерновых продуктов и белков, чтобы дать поджелудочной железе возможность работать нормально.
Кроме того, необходимо следить за количеством потребляемых порций и пить достаточное количество воды, чтобы облегчить пищеварение. Многие пациенты с хроническим панкреатитом также нуждаются в дополнительных препаратах для пищеварения, чтобы помочь им расщеплять пищу и получать необходимые питательные вещества.
Рекомендации при хроническом панкреатите
Питание
При хроническом панкреатите следует придерживаться диеты, которая будет облегчать работу поджелудочной железы. Старайтесь употреблять небольшие порции пищи несколько раз в день. Избегайте жирной и острой пищи, алкоголя и напитков с кофеином. Рекомендуется увеличить количество белков в рационе и уменьшить количество углеводов и жиров.
Курение и алкоголь
Курение является одним из основных факторов риска развития хронического панкреатита и его осложнений. Поэтому при хроническом панкреатите требуется совсем или постепенно отказаться от курения. Также важно уменьшить или отказаться от потребления алкоголя, поскольку он может привести к обострению заболевания и провоцировать развитие желудочных кровотечений.
Физическая активность
Физические упражнения помогут улучшить обмен веществ и насытить ткани кислородом, что будет полезно для восстановления функций поджелудочной железы. Но не стоит перегружать себя физическими упражнениями, степень нагрузки должна быть подобрана индивидуально.
Как предотвратить развитие хронического панкреатита?
Хронический панкреатит может быть предотвращен при соблюдении некоторых правил:
- Избегайте употребления алкоголя. Алкоголь является одной из основных причин хронического панкреатита. Лучший способ предотвратить развитие заболевания — отказаться от употребления алкоголя, чтобы снизить риск его возникновения.

- Поддерживайте здоровый образ жизни. Оздоровительные меры, такие как здоровое питание, физические нагрузки, отказ от курения, также помогут уменьшить риск возникновения заболевания.
- Соблюдайте режим питания. Следуйте правильному режиму питания и не увлекайтесь жирной и острой пищей, которые могут вызвать раздражение панкреатических клеток, что приведет к хроническому панкреатиту.
- Следите за своим весом. Ожирение является одним из факторов риска для развития хронического панкреатита. При необходимости похудейте и поддерживайте здоровый вес.
Соблюдая эти рекомендации, вы можете существенно снизить риск развития хронического панкреатита. Не забывайте, что здоровый образ жизни важен не только для профилактики заболеваний, но и для укрепления общего здоровья и улучшения качества жизни.
Видео по теме:
Вопрос-ответ:
Какие причины хронического панкреатита?
Основной причиной хронического панкреатита является злоупотребление алкоголем. Также могут быть и другие причины, например, нарушения обмена веществ, воздействие инфекций, повреждения желчных путей и другие.
Какие симптомы хронического панкреатита?
Симптомы хронического панкреатита могут проявляться по-разному у разных людей. К ним относятся: боли в животе, тошнота, рвота, нарушение аппетита, поносы, похудание, уплотнения в животе, повышение температуры тела и другие.
Как диагностируется хронический панкреатит?
Диагностика хронического панкреатита включает в себя осмотр врачом, анализы крови на уровень энзимов, ультразвуковое исследование, МРТ и другие методы.
Как можно лечить хронический панкреатит?
Лечение хронического панкреатита может быть консервативным или хирургическим. К консервативным методам относятся: прием препаратов для болевого синдрома, назначение диеты, лечение общих симптомов. Хирургическое лечение может быть назначено в случае осложнений (например, кисты, опухоли).
Хирургическое лечение может быть назначено в случае осложнений (например, кисты, опухоли).
Какую диету следует соблюдать при хроническом панкреатите?
При хроническом панкреатите следует соблюдать диету № 5. Она предусматривает ограничение жиров, белков, углеводов и специфических продуктов. При этом рекомендуется употреблять больше овощей, фруктов, каши и протеинов от животных.
Какие осложнения могут возникнуть при хроническом панкреатите?
При хроническом панкреатите могут возникнуть такие осложнения, как: диабет, кисты в поджелудочной железе, повышенная чувствительность к инфекциям, кровотечение из пораженных сосудов и другие.
какая диета поможет быстрее выздороветь
Содержимое
- 1 Диета при остром панкреатите: что можно и что нельзя есть
- 1.1 Что такое острая панкреатит?
- 1.2 Какие продукты следует исключить?
- 1.3 Какие продукты рекомендуется употреблять?
- 1.4 Витамины и минералы, необходимые при острой панкреатите
- 1.
 5 Как правильно готовить блюда при острой панкреатите?
5 Как правильно готовить блюда при острой панкреатите? - 1.6 Сколько нужно есть при острой панкреатите?
- 1.7 Необходимость особого режима питания при острой панкреатите
- 1.8 Роль воды при острой панкреатите
- 1.9 Диета при обострении хронического панкреатита: основные принципы
- 1.9.1 Исключение из рациона жирной и обжаренной пищи
- 1.9.2 Ограничение потребления белковых продуктов
- 1.9.3 Отказ от продуктов, содержащих грубые волокна
- 1.9.4 Регулярное питание в малых порциях
- 1.9.5 Умеренность в потреблении углеводов
- 1.9.6 Отказ от алкоголя и курения
- 1.10 Какие еще советы по диете следует учитывать при острой панкреатите?
- 1.11 Как диета помогает выздоравливать после острой панкреатита?
- 1.12 Видео по теме:
- 1.13 Вопрос-ответ:
- 1.13.0.1 Какие продукты запрещены при острой панкреатите?
- 1.13.0.2 Какую диету следует соблюдать при острой панкреатите?
- 1.13.0.3 Могу ли я есть хлеб при острой панкреатите?
- 1.
 13.0.4 Можно ли пить кофе при острой панкреатите?
13.0.4 Можно ли пить кофе при острой панкреатите? - 1.13.0.5 Рекомендовано ли пить алкоголь при острой панкреатите после выздоровления?
- 1.13.0.6 Как долго соблюдать диету при острой панкреатите?
Узнайте о правильной диете при остром панкреатите, какие продукты стоит исключить из рациона и какие добавить, чтобы помочь организму восстановиться и избежать рецидивов. Советы от врачей и опытных диетологов- это ключ к быстрому выздоровлению при панкреатите.
Острая панкреатит — это острое воспаление поджелудочной железы. Эта болезнь требует срочного лечения и контроля над питанием. Одним из ключевых факторов в лечении острой панкреатита является правильное питание, которое способствует выздоровлению.
Важно отметить, что при острой панкреатитики нужно придерживаться диеты, которая поможет снизить нагрузку на поджелудочную железу. Правильное питание не только поможет быстрее выздороветь, но и предотвратит повторное возникновение заболевания.
Так как при острой панкреатите происходит воспаление поджелудочной железы, то следует избегать тяжелых и жирных продуктов, а также продуктов, которые могут поощрить выработку желудочного сока, что увеличивает нагрузку на железу. В этой статье рассмотрены продукты, которые рекомендуется употреблять и какие продукты следует избегать для того, чтобы организм мог лучше бороться с этим заболеванием.
Что такое острая панкреатит?
Острый панкреатит — это заболевание поджелудочной железы, которое характеризуется воспалением ее тканей. Оно может произойти, когда соки железы накапливаются и начинают повреждать саму ткань. В результате возникают симптомы, такие как боли в животе, диарея, рвота и лихорадка.
В основном, острый панкреатит возникает, если в поджелудочной железе образуется камень, который закрывает ее проток и не позволяет энзимам выходить. Это может привести к высокому давлению в железе и вызвать острый панкреатит.
Также этому заболеванию могут способствовать различные факторы, такие как злоупотребление алкоголем, курение, некоторые типы лекарств, инфекции и генетические факторы.
Лечение острого панкреатита требует обязательного отдыха, диеты и регулярного приема лекарств, а в некоторых случаях может потребоваться хирургическое вмешательство.
Какие продукты следует исключить?
При острой панкреатитики следует следить за своим питанием, чтобы не ухудшить состояние здоровья. В первую очередь нужно исключить из рациона продукты, которые способны вызвать увеличение выработки желудочного сока и тем самым усугубить воспаление поджелудочной железы. Такими продуктами являются:
- Жирные продукты: мясо, колбаса, копчености, жирная рыба и т.д.
- Острые и кислые продукты: перец, лук, чеснок, томаты и т.д.
- Сладости и выпечка: кондитерские изделия, шоколад, пироги и т.д.
- Алкоголь и газированные напитки: вино, пиво, газированные напитки и т.д.
Также стоит ограничить потребление продуктов, содержащих большое количество крахмала и клетчатки, так как эти вещества достаточно сложно перевариваются и могут загружать поджелудочную железу. Это касается зерновых культур, бобовых, картофеля, капусты и т.д.
Это касается зерновых культур, бобовых, картофеля, капусты и т.д.
При выборе пищи стоит обратить внимание на способ ее приготовления. Желательно выбирать блюда, приготовленные на пару или вареные, не жареные и не запеченные. Важно также следить за размерами порций: лучше есть меньшими, но более частыми приемами пищи.
Какие продукты рекомендуется употреблять?
При острой панкреатитной атаке рекомендуется придерживаться диеты, которая поможет облегчить работу поджелудочной железы и ускорить выздоровление. Первой мерой по диете является отказ от пищи на несколько дней для того, чтобы поджелудочная железа успела восстановиться.
Кроме того, рекомендуется употребление овощей, фруктов и красной рыбы. Овощи и фрукты лучше съедать в свежем виде в виде салатов или соков, а рыбу можно подавать вареной или запеченной.
Для дополнительной поддержки работы пищеварительной системы рекомендуется употребление йогурта, как организации полезной микрофлоры кишечника, а также меда и компотов, чтобы поддерживать уровень сахара в крови.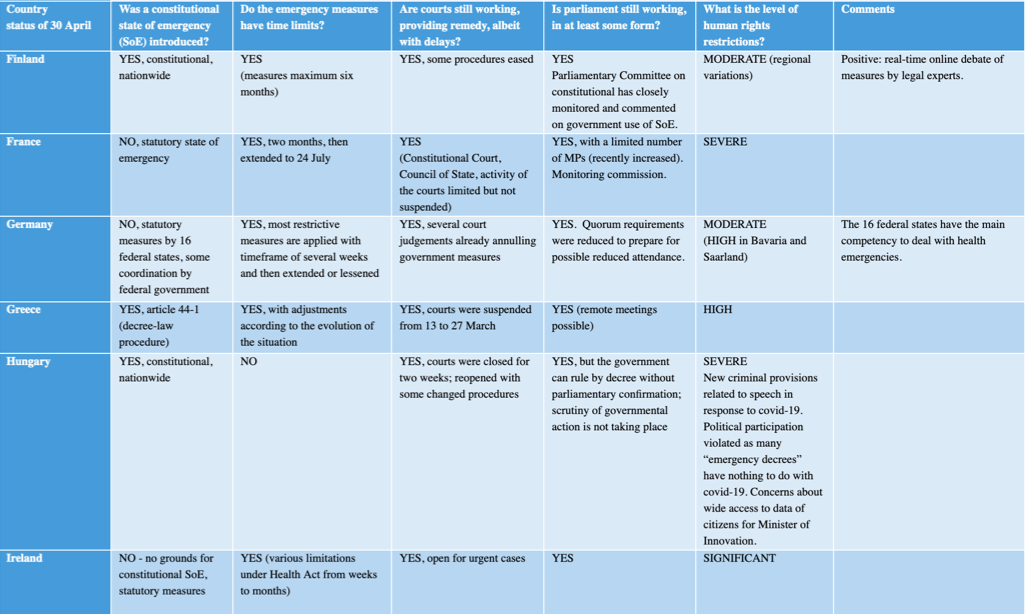
Не рекомендуется употреблять при острой панкреатитной атаке сладости, молочные продукты, жирную или жаренную пищу, а также выпечку.
Витамины и минералы, необходимые при острой панкреатите
При острой панкреатите очень важно следить за питанием и получением необходимых организму витаминов и минералов. Особенно полезными для выздоровления будут:
- Витамин С, который обладает противовоспалительными свойствами и помогает защищать клетки поджелудочной железы от повреждений. Его можно получить из свежих фруктов и овощей, например, апельсинов, грейпфрутов, киви, свежего перца, брокколи и капусты.
- Витамины группы В, которые улучшают работу нервной системы и помогают заживлять поврежденные ткани поджелудочной железы. Они содержатся в яйцах, мясе, рыбе, зеленых овощах, цельном зерне и молочных продуктах.
- Магний — минерал, который участвует в креплении костей, поддерживает сердечную деятельность и улучшает работу пищеварительной системы.
 Его можно получить из минеральной воды, орехов, зеленых овощей и бобовых культур.
Его можно получить из минеральной воды, орехов, зеленых овощей и бобовых культур. - Цинк, который участвует в обмене веществ и стимулирует регенерацию тканей. Его содержится в морепродуктах, мясе, яйцах, орехах, зеленых овощах и злаках.
Не забывайте, что при острой панкреатите необходимо употреблять пищу в малых порциях и часто, чтобы не перегружать поджелудочную железу. Следите за качеством и разнообразием своего рациона, чтобы быстрее и без последствий вернуться к обычной жизни.
Как правильно готовить блюда при острой панкреатите?
Острая панкреатит — это серьезное заболевание, требующее диеты, которая поможет выздоровлению. Важно знать, как правильно готовить блюда, чтобы не нанести вред здоровью пациента.
Второе правило — готовить блюда на пару, в духовке или на гриле, но не жарить. В рацион необходимо включать пищу, богатую белками и низкокалорийными продуктами. Стоит увеличить потребление фруктов и овощей, а также хорошо перетертых и отваренных блюд.
Третье правило — разнообразить ежедневный рацион. Не следует ограничиваться только несколькими продуктами, как часто рекомендуется при других диетах. При острой панкреатите очень важно получить все необходимые витамины и минералы, для быстрого выздоровления.
Напоследок — стоит обращаться к профессиональным диетологам и медицинским работникам, чтобы получить рекомендации по правильному питанию при острой панкреатите. Только таким образом можно избежать негативных последствий и на максимально быстром сроке восстановить здоровье.
Сколько нужно есть при острой панкреатите?
Острый панкреатит — это тяжелое заболевание, которое требует строгого соблюдения диеты. Питание при острой панкреатите должно быть легким и перевариваться легко, чтобы не нагружать поджелудочную железу.
В первые дни после обострения заболевания назначается голодание. В этот период пациенту нельзя питаться и пить только минеральную воду без газа. После этого начинается постепенное введение пищи в рацион.
При панкреатите рекомендуется уменьшить объем порций и увеличить количество приемов пищи до 5-6 раз в день. Также важно отказаться от жирных и острых блюд, которые могут спровоцировать обострение заболевания. Перед потреблением пищи необходимо измельчать ее или перемалывать в блендере, чтобы уменьшить нагрузку на пищеварительный тракт.
В рационе должны преобладать белки и углеводы. Овощи и фрукты должны быть подвергнуты термической обработке. Также можно употреблять кисломолочные продукты и нежирную рыбу, мясо, а также макароны, каши и хлеб.
Соблюдение правильной диеты при остром панкреатите — основа успешного лечения. Пациенту нужно следить за количеством и качеством употребляемой пищи, чтобы быстрее выздороветь и избежать обострения заболевания.
Необходимость особого режима питания при острой панкреатите
Острый панкреатит – это наблюдающееся внезапно и остро воспаление поджелудочной железы. Хотя факторы, приводящие к данному заболеванию, не всегда могут быть определены, но существует ряд поведенческих изменений, способствующих развитию панкреатита. В связи с этим возникает вопрос: необходим ли особый режим питания при остром панкреатите?
В связи с этим возникает вопрос: необходим ли особый режим питания при остром панкреатите?
При острой форме панкреатита рекомендуется отказаться от твердой пищи на первых этапах восстановления, пока железа не восстановит свою работоспособность. Следует употреблять жидкую пищу в небольших порциях на протяжении нескольких дней, после чего можно добавлять каши и мягкие овощи. Рацион должен быть бедным на жиры, белки и углеводы. Также важно употреблять больше жидкости для того, чтобы поддерживать водный баланс в организме.
При острой форме панкреатита рекомендуется сократить количество потребляемых сахаров и калорий в рационе. Это поможет снизить нагрузку на поджелудочную железу и уменьшить интенсивность ее воспаления. Также полезным будет употребление кисломолочных продуктов — кефира, йогурта и творога, содержащих бактерии, полезные для пищеварения.
В заключение можно сказать, что особый режим питания при остром панкреатите — необходимый элемент лечения. Рацион должен быть бедным на жиры, белки и углеводы, а также содержать жидкую пищу в небольших порциях для восстановления работоспособности поджелудочной железы.
Роль воды при острой панкреатите
Острая панкреатит – это воспалительное заболевание поджелудочной железы, которое требует срочной медицинской помощи и лечения. Пациенты с этим заболеванием должны соблюдать особую диету, следить за своим питанием и особенно за употреблением воды.
Вода имеет важную роль при острой панкреатите, так как она помогает уменьшить воспаление поджелудочной железы и облегчить его работу. В основном, пациенты с этим заболеванием должны пить много воды, чтобы помочь организму вывести отходы и избавиться от шлаков.
Кроме того, питьевая вода помогает снизить уровень глюкозы в крови, что в свою очередь снижает нагрузку на поджелудочную железу. Это особенно важно для тех, кто страдает от сахарного диабета в сочетании с острой панкреатитом.
Однако, не нужно увлекаться и пить слишком много воды. Избыточное потребление воды может затруднить работу почек и привести к необходимости частых посещений туалета. Поэтому, перед употреблением большого количества воды, необходимо обсудить это с врачом и проследить за тем, чтобы организм получал необходимое количество жидкости без излишеств.
Диета при обострении хронического панкреатита: основные принципы
Исключение из рациона жирной и обжаренной пищи
При обострении хронического панкреатита важно исключить из рациона продукты, содержащие большое количество жиров и масел. Обязательно следует исключить жирное мясо, копчености, жирную рыбу и масло.
Ограничение потребления белковых продуктов
Белковая пища нагружает поджелудочную железу, поэтому при обострении хронического панкреатита важно ограничить потребление белковых продуктов в рационе. Однако полное их исключение может привести к недостатку необходимых организму аминокислот.
Отказ от продуктов, содержащих грубые волокна
При обострении хронического панкреатита важно исключить из рациона продукты, богатые грубыми волокнами. Они могут вызывать раздражение наружной оболочки поджелудочной железы. К таким продуктам относятся бобовые, орехи, репчатый лук, чеснок, свекла, капуста и другие.
Регулярное питание в малых порциях
Чтобы снизить нагрузку на поджелудочную железу, рекомендуется питаться небольшими порциями. Прием пищи должен быть регулярным и происходить каждые 3-4 часа. Это позволит снизить нагрузку на пищеварительную систему и сбалансировать обмен веществ.
Прием пищи должен быть регулярным и происходить каждые 3-4 часа. Это позволит снизить нагрузку на пищеварительную систему и сбалансировать обмен веществ.
Умеренность в потреблении углеводов
При панкреатите не следует полностью исключать углеводы из рациона, однако стоит уменьшить их потребление. Это поможет снизить нагрузку на поджелудочную железу и снизить риск обострения заболевания.
Отказ от алкоголя и курения
При обострении хронического панкреатита следует полностью отказаться от употребления алкоголя и курения. Это поможет снизить нагрузку на поджелудочную железу и уменьшить риск осложнений после обострения.
Какие еще советы по диете следует учитывать при острой панкреатите?
При острой панкреатите необходимо следить за качеством пищи. Важно отказаться от жирной, острой и слишком сладкой еды, она будет нагружать поджелудочную железу и затруднять ее работу. Вместо этого, лучше употреблять легкие и нежирные блюда.
Нельзя забывать и про количество потребляемой пищи. Нужно есть маленькими порциями, но часто — таким образом нагрузка на поджелудочную железу будет меньше, а еда легче усваиваться.
Нужно есть маленькими порциями, но часто — таким образом нагрузка на поджелудочную железу будет меньше, а еда легче усваиваться.
- Употребляйте пищу в мелких порциях.
- Избегайте жирной, сладкой, острой и тяжелой еды.
- Ограничьте количество углеводов в рационе.
Эти простые правила помогут ускорить выздоровление и предотвратить обострение заболевания. В случае сомнений или вопросов лучше всего проконсультироваться с врачом или диетологом.
Как диета помогает выздоравливать после острой панкреатита?
Меню питания при острой панкреатите должно соответствовать особенностям заболевания и учитывать индивидуальные потребности пациента. Диета помогает организму восстановиться после острой фазы панкреатита и снизить вероятность повторных приступов.
Сутки после приступа пациенту рекомендуется голодать и пить чистую не газированную воду. Затем возвращение к питанию происходит постепенно, сначала пищей в жидкой форме.
Диета должна быть богата белками и углеводами, но низкокалорийная и содержать минимум жиров. Рекомендуется употреблять пищу в малых порциях 5-6 раз в день. Избегать приема жирых, жареных, острых, копченых, маринованных, сладких блюд. Отказаться от потребления специй, алкоголя, кофе и газированных напитков.
Рекомендуется употреблять пищу в малых порциях 5-6 раз в день. Избегать приема жирых, жареных, острых, копченых, маринованных, сладких блюд. Отказаться от потребления специй, алкоголя, кофе и газированных напитков.
Следование диете важно не только на период выздоровления, но и в дальнейшем, чтобы предотвратить повторные приступы панкреатита и улучшить общее здоровье.
Примерный рацион после приступа панкреатита:Время приема пищиПродукты
| Завтрак | Отварная каша из гречки или овсянки, мягко вареный яичница, нежирный творог, зелень, тертые овощи |
| Второй завтрак | Фрукты в сыром или тушеном виде, нежирный йогурт |
| Обед | Суп из нежирной рыбы/мяса с овощами, каша, филе/куринный бульон, отварная курица, рис, отварные овощи, салат из свежих овощей, зелень |
| Полдник | Желе, пюре из свежих фруктов |
| Ужин | Киселев, печенье, чай с малиной, овсянка |
| Перед сном | Кефир, йогурт, нежирное молоко |
Видео по теме:
Вопрос-ответ:
Какие продукты запрещены при острой панкреатите?
При острой панкреатите следует исключить из рациона жирные, острые, копченые продукты, алкоголь, консервы, газированные напитки, сладости и кафе. При наличии лактазной недостаточности необходимо исключить молочные продукты.
Какую диету следует соблюдать при острой панкреатите?
В первые дни острой панкреатита (от 2 до 5-7 дней) рекомендуется полное голодание, затем постепенно добавляются легкие углеводы (хлеб, каша, фрукты). На следующей стадии (от 7 до 14 дней) добавляются белки жидкой консистенции (белковые коктейли, йогурты, кефир, нежирное творожное масса), затем мясо, рыба, овощи, фрукты (кроме тех, что содержат грубые волокна). В последующем питании важно избегать жирных, жареных и острых блюд.
Могу ли я есть хлеб при острой панкреатите?
При острой панкреатите можно есть хлеб, но только белый хлеб, поджаренный или высушенный. Жареный хлеб и сладкие булочки следует исключить.
Жареный хлеб и сладкие булочки следует исключить.
Можно ли пить кофе при острой панкреатите?
При острой панкреатите лучше избегать кофе и других напитков, которые содержат кофеин. Если нельзя обойтись без кофе, то следует пить кофе без кофеина в малых количествах.
Рекомендовано ли пить алкоголь при острой панкреатите после выздоровления?
Нет, после острой панкреатита не рекомендуется употреблять алкоголь любого вида, так как это может спровоцировать новый приступ панкреатита.
Как долго соблюдать диету при острой панкреатите?
Диету при острой панкреатите следует соблюдать как минимум 6 месяцев после приступа и при необходимости дольше. Затем можно вводить в рацион некоторые продукты, но все еще следует избегать жирных и жареных блюд. Каждый случай индивидуален, поэтому точные сроки восстановления необходимо уточнять у врача.
Жирные праздничные продукты могут вызвать панкреатит у ваших домашних животных
27 октября 2019 г. | Кошки, Собаки, Питание
Сезон отпусков приближается, и пришло время праздновать! Как и большинство владельцев домашних животных, я люблю включать своих питомцев в праздники сезона. Обычно это означает, что я даю им немного вкусной еды, которой наслаждаюсь я и моя семья. Однако я очень осторожен в выборе продуктов, потому что хочу избежать печально известного панкреатита — изнурительного, а иногда и смертельного заболевания.
Обычно это означает, что я даю им немного вкусной еды, которой наслаждаюсь я и моя семья. Однако я очень осторожен в выборе продуктов, потому что хочу избежать печально известного панкреатита — изнурительного, а иногда и смертельного заболевания.
В праздничные дни VETSS отмечает значительный рост числа случаев панкреатита. Следуя этим инструкциям, вы с большей вероятностью убережете своих питомцев от поездки в больницу.
Что такое панкреатит?
Поджелудочная железа — это орган, расположенный в правой верхней части живота и вырабатывающий инсулин и пищеварительные ферменты. В организме есть защитная система, которая не дает пищеварительным ферментам «съесть» поджелудочную железу, но иногда эта система дает сбой. Когда эта система дает сбой, пищеварительные ферменты начинают поедать поджелудочную железу. Поджелудочная железа воспаляется в целях самозащиты, что вызывает панкреатит. Это воспаление в основном влияет на желудочно-кишечный тракт, но может поражать сердце, печень, легкие и даже вызывать свертывание крови.
Какие продукты вызывают панкреатит?
Наиболее частой причиной панкреатита у наших питомцев является употребление в пищу жирной пищи. В праздничные дни это включает индейку (особенно с кожей), жирные обрезки, соус, бекон или продукты с большим количеством масла.
Другие причины панкреатита
Другие причины могут быть генетическими. Например, цвергшнауцеры и пудели более склонны к панкреатиту. Домашнее животное с высоким уровнем холестерина и ожирением также более вероятно заболеет панкреатитом. Наконец, такие инфекции, как токсоплазмоз или воспаления в печени или кишечнике, также могут вызвать нарушение работы поджелудочной железы. А иногда причина приступа панкреатита так и не обнаруживается.
Каковы признаки панкреатита?
Наиболее распространенными признаками у собак являются расстройства желудочно-кишечного тракта. Это может включать рвоту, диарею и боль в животе. У кошек признаки могут быть расплывчатыми. Другие признаки могут включать вялость, анорексию, потерю веса и желтуху (когда кожа становится желтой).
Как диагностируется панкреатит?
Первым шагом в диагностике панкреатита является медицинский осмотр.
Медицинский осмотр может включать:
- Общий анализ крови, который помогает оценить обезвоживание, инфекцию, воспаление и возможные проблемы со свертываемостью
- Биохимия — оценивает проблемы с печенью, почками и белками крови.
- Анализ электролитов — обычно нарушается баланс, когда у животного рвота или диарея.
В зависимости от анамнеза вашего питомца, физического осмотра и результатов диагностики ваш ветеринар может порекомендовать дополнительное тестирование. Например, если ваш питомец пожилой возраст и у него ненормальный результат теста на ферменты поджелудочной железы (cPLI/fPLI), но он не ел ничего необычного, ваш ветеринар может порекомендовать рентгенографию или УЗИ для проверки других причин, таких как рак. .
Как лечить панкреатит?
Медицинский осмотр дает ветеринарам важную информацию о том, с чего начать тестирование и планы лечения.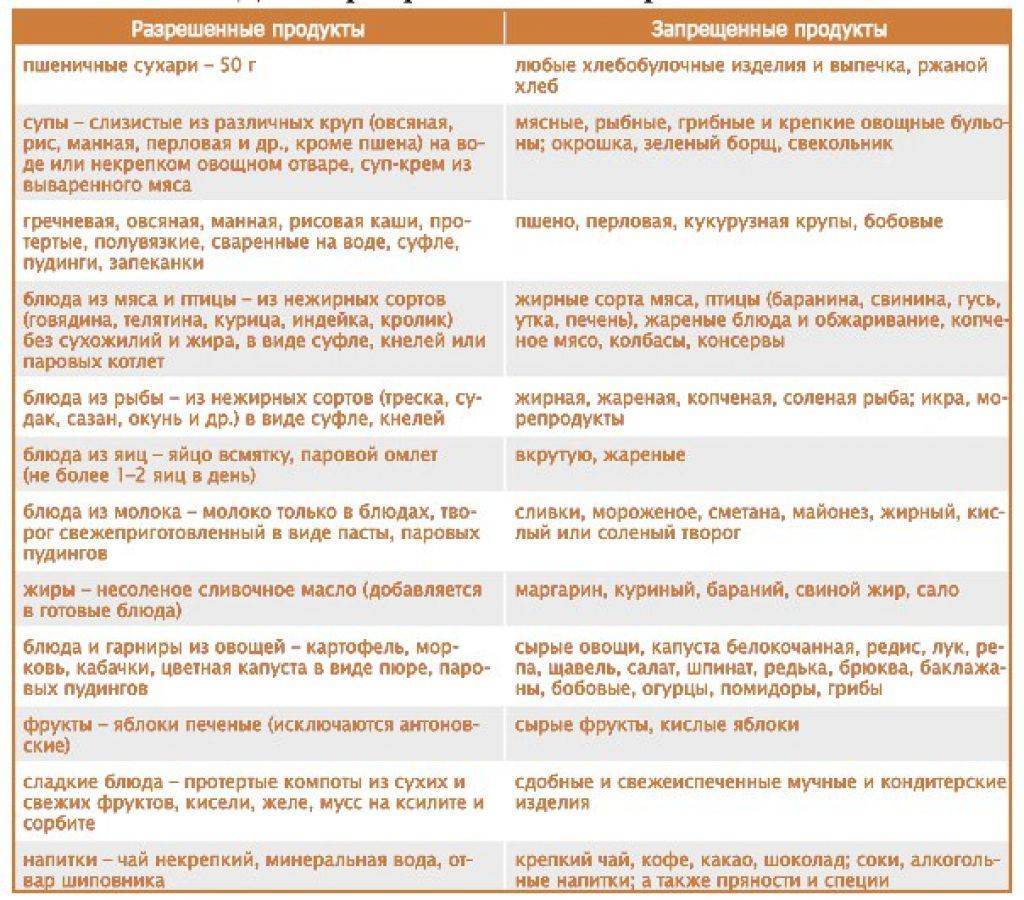 Наиболее распространенным способом лечения панкреатита является госпитализация и внутривенное введение жидкостей и симптоматическая помощь. Жидкости для внутривенного введения позволяют быстро скорректировать обезвоживание и помогают восстановить электролитный баланс.
Наиболее распространенным способом лечения панкреатита является госпитализация и внутривенное введение жидкостей и симптоматическая помощь. Жидкости для внутривенного введения позволяют быстро скорректировать обезвоживание и помогают восстановить электролитный баланс.
Большинству пациентов также потребуются обезболивающие и противорвотные препараты. Большинство пациентов госпитализируют на 24-48 часов или до тех пор, пока их симптомы не исчезнут и они не начнут есть. В очень редких и особых случаях пациентам может быть назначено амбулаторное лечение, при котором лекарства отправляются домой. Курс лечения будет рекомендован ветеринаром на основании результатов медицинского осмотра и диагностики.
Есть ли способы избежать панкреатита?
В большинстве случаев: Да!
Старайтесь не давать вашему питомцу жирную, богатую пищу, как бы он ни просил об этом. Некоторым домашним животным, особенно тем, которые генетически более склонны к панкреатиту, на всю жизнь потребуется диета с низким содержанием жиров. Для других, таких как животные, более склонные к воспалению желудочно-кишечного тракта, такие как домашние животные с пищевой аллергией или заболеванием раздраженного кишечника, контроль этих заболеваний поможет снизить вероятность панкреатита. Даже если предпринимаются шаги для предотвращения панкреатита, нет гарантии, что он не разовьется у вашего питомца.
Для других, таких как животные, более склонные к воспалению желудочно-кишечного тракта, такие как домашние животные с пищевой аллергией или заболеванием раздраженного кишечника, контроль этих заболеваний поможет снизить вероятность панкреатита. Даже если предпринимаются шаги для предотвращения панкреатита, нет гарантии, что он не разовьется у вашего питомца.
Большинство домашних животных, страдающих приступом панкреатита, выживают. В очень редких случаях это может привести к смерти. В любом случае лучше поставить диагноз или лечить. Если вы подозреваете, что у вашего питомца может быть панкреатит, позвоните нам и приезжайте на прием. VETSS поздравляет всех с наступающими праздниками!
— Д-р Гарза
Диета ЭРХПГ | Подготовка к ЭРХПГ
Хотя ваши указания могут различаться в зависимости от вашего врача и состояния здоровья, диета до и после ЭРХПГ будет в целом одинаковой. Пациентам следует воздерживаться от еды и питья за несколько часов до процедуры, за исключением критически важных лекарств, принимаемых с небольшой дозой воды. После ERCP ваш врач может порекомендовать прозрачные жидкости, диету NPO или диету с низким содержанием жиров, чтобы снизить вероятность расстройства желудка и осложнений.
После ERCP ваш врач может порекомендовать прозрачные жидкости, диету NPO или диету с низким содержанием жиров, чтобы снизить вероятность расстройства желудка и осложнений.
Рекомендуемая диета для ЭРХПГ
Не существует установленных медицинских рекомендаций по диете для ЭРХПГ до или после процедуры. Из-за инвазивного характера ЭРХПГ врачи могут порекомендовать определенную диету до или после процедуры. Эта рекомендуемая диета основана на индивидуальном случае каждого пациента и факторах риска развития осложнений.
Что есть перед процедурой
Многие специалисты рекомендуют голодание или ограниченную диету ЭРХПГ перед процедурой. Пациентам может быть рекомендовано воздерживаться от употребления твердой пищи в течение шести-восьми часов, предшествующих процедуре. Некоторые врачи и медицинские центры особо не рекомендуют любые вещества, которые могут увеличить слюноотделение, включая жевательный табак, жевательную резинку, мятные конфеты или леденцы. Прозрачные жидкости также могут быть ограничены за два часа до процедуры в рамках диеты ЭРХПГ.
Лекарства перед ЭРХПГ
Пациентам, принимающим лекарства, можно рекомендовать принимать лекарства не ранее, чем за четыре часа до процедуры. В некоторых случаях некоторые лекарства или витамины могут быть полностью ограничены перед процедурой.
Поскольку свертывание крови и седативный эффект являются важными аспектами ЭРХПГ, пациентов могут попросить воздержаться от приема лекарств, которые могут помешать этим процессам. Пациенты должны проконсультироваться со своим врачом, прежде чем менять свою диету на существующий режим лечения. Несоблюдение назначенных лекарств или изменение времени приема может привести к серьезным осложнениям.
Лекарства, которые могут быть исключены из рациона ЭРХПГ, включают:
- Разбавители крови
- Лекарство от диабета
- Пищевые добавки
-
- Лекарство от кровяного давления
- Нестероидные противовоспалительные препараты (НПВП), включая ибупрофен, аспирин и напроксен (Адвил, Алив и др.
 )
)
Что есть после процедуры
Большинство врачей рекомендуют своим пациентам диету ЭРХПГ после процедуры. Это может помочь облегчить процесс пищеварения пациента в течение первых нескольких дней после процедуры. Точные инструкции по диете варьируются от пациента к пациенту из-за индивидуальных заболеваний.
Диета с низким содержанием жиров
Диета с низким содержанием жиров для ЭРХПГ может быть рекомендована в течение недели после процедуры. Диета с низким содержанием жиров обычно снижает риск расстройства пищеварения и осложнений, связанных с поджелудочной железой и другими органами пищеварения, которые могут быть возбуждены после ЭРХПГ. Считается, что диета ЭРХПГ с низким содержанием жиров снижает риск панкреатита, поскольку высокое содержание жира может еще больше раздражать поджелудочную железу и способствовать развитию панкреатита после ЭРХПГ.
Прозрачная жидкая диета
Многие врачи рекомендуют прозрачную жидкую диету после ЭРХПГ, чтобы избежать раздражения поджелудочной железы перевариванием пищи. Поскольку поджелудочная железа играет роль в пищеварении, прием пищи после ЭРХПГ может привести к таким осложнениям, как панкреатит. Рекомендуемое время для прозрачной жидкой диеты варьируется. Некоторые врачи рекомендуют прозрачную жидкую диету в течение 24 часов после процедуры. Однако некоторые врачи рекомендуют его в течение 12 часов или меньше.
Поскольку поджелудочная железа играет роль в пищеварении, прием пищи после ЭРХПГ может привести к таким осложнениям, как панкреатит. Рекомендуемое время для прозрачной жидкой диеты варьируется. Некоторые врачи рекомендуют прозрачную жидкую диету в течение 24 часов после процедуры. Однако некоторые врачи рекомендуют его в течение 12 часов или меньше.
NPO Диета
Nil per os (NPO) — это медицинская инструкция, в которой пациентам рекомендуется воздерживаться от употребления пищи и жидкости. Рекомендуемая диета пациента может включать НПО в течение различной продолжительности. Рекомендации для NPO варьируются так же, как и рекомендации для прозрачной жидкой диеты. Эта рекомендация по диете ERCP обычно колеблется от нескольких часов до 24 часов после процедуры.
Источники:
«Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)». Медицинская команда Вирджинии Мейсон. Медицинский центр Вирджинии Мейсон. Веб. 29 июня 2013 г.

 7.4 4. Панкреатин
7.4 4. Панкреатин