Где находится поджелудочная железа и как проявляются ее заболевания. Какие симптомы указывают на проблемы с поджелудочной железой. Как правильно питаться при панкреатите и других болезнях поджелудочной. Какие продукты разрешены, а какие запрещены при заболеваниях поджелудочной железы.
Анатомия и функции поджелудочной железы
Поджелудочная железа — важнейший орган пищеварительной системы, расположенный в верхней части брюшной полости за желудком. Она имеет вытянутую форму и состоит из головки, тела и хвоста. Размеры поджелудочной железы составляют 12-15 см в длину и 2-3 см в ширину.
Основные функции поджелудочной железы:
- Выработка пищеварительных ферментов (липазы, амилазы, трипсина и др.) для расщепления белков, жиров и углеводов
- Продукция гормонов инсулина и глюкагона для регуляции уровня сахара в крови
- Выделение бикарбонатов для нейтрализации кислой среды в двенадцатиперстной кишке
Поджелудочная железа тесно связана с другими органами пищеварения и выполняет жизненно важные функции в организме. Ее нормальная работа критически важна для здоровья человека.
Основные заболевания поджелудочной железы
Наиболее распространенные заболевания поджелудочной железы:
- Острый и хронический панкреатит — воспаление поджелудочной железы
- Рак поджелудочной железы
- Кисты и псевдокисты поджелудочной железы
- Сахарный диабет 1 и 2 типа
Причинами заболеваний поджелудочной железы чаще всего становятся:
- Злоупотребление алкоголем
- Неправильное питание с избытком жирной и острой пищи
- Желчнокаменная болезнь
- Травмы и инфекции
- Наследственная предрасположенность
При появлении симптомов заболеваний поджелудочной железы важно своевременно обратиться к врачу для диагностики и лечения.
Симптомы заболеваний поджелудочной железы
Какие симптомы могут указывать на проблемы с поджелудочной железой?
- Боль в верхней части живота, отдающая в спину
- Тошнота и рвота
- Вздутие живота, метеоризм
- Нарушение стула (диарея или запор)
- Снижение аппетита и потеря веса
- Повышение температуры тела
- Желтуха (пожелтение кожи и белков глаз)
При остром панкреатите боль обычно очень сильная и может сопровождаться шоковым состоянием. Хронический панкреатит характеризуется периодическими обострениями с умеренной болью.
Важно помнить, что заболевания поджелудочной железы могут протекать и бессимптомно, особенно на ранних стадиях. Поэтому регулярные профилактические обследования помогут выявить проблему вовремя.
Диагностика заболеваний поджелудочной железы
Для диагностики заболеваний поджелудочной железы применяются следующие методы:
- Анализ крови на ферменты поджелудочной железы (амилаза, липаза)
- Анализ мочи на панкреатическую эластазу
- УЗИ органов брюшной полости
- КТ или МРТ брюшной полости
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография)
- Биопсия поджелудочной железы
Какой метод диагностики наиболее информативен? УЗИ является базовым методом, позволяющим оценить размеры и структуру поджелудочной железы. КТ и МРТ дают более детальное изображение и помогают выявить опухоли и кисты. ЭРХПГ позволяет исследовать протоки поджелудочной железы.
Комплексное обследование с применением нескольких методов диагностики помогает поставить точный диагноз и определить тактику лечения.
Принципы лечения заболеваний поджелудочной железы
Лечение заболеваний поджелудочной железы включает следующие направления:

- Медикаментозная терапия (обезболивающие, ферментные препараты, антибиотики)
- Соблюдение строгой диеты
- Отказ от алкоголя и курения
- При необходимости — хирургическое вмешательство
Как лечат острый панкреатит? При остром панкреатите проводится комплексное лечение в стационаре:
- Голод в первые дни для снятия нагрузки с поджелудочной железы
- Инфузионная терапия для восполнения потери жидкости
- Обезболивание
- Антибиотики для профилактики инфекционных осложнений
При хроническом панкреатите основой лечения является соблюдение диеты и прием ферментных препаратов. Важно полностью исключить алкоголь.
Эффективность лечения во многом зависит от своевременной диагностики и соблюдения всех рекомендаций врача.
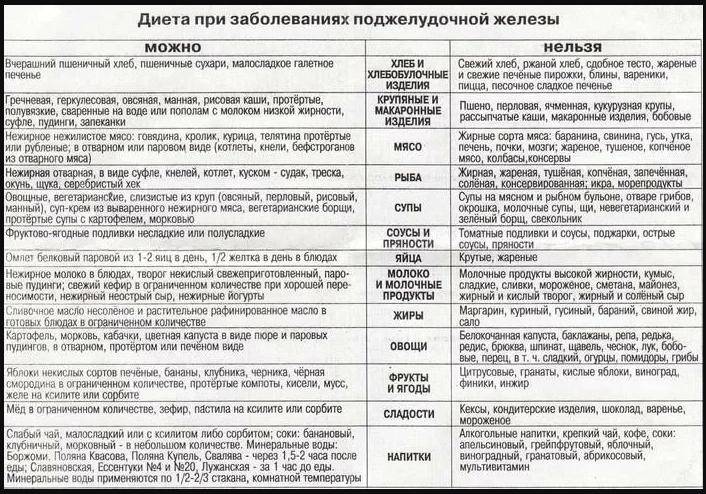
Диета при заболеваниях поджелудочной железы
Правильное питание играет ключевую роль в лечении и профилактике заболеваний поджелудочной железы. Основные принципы диеты:
- Дробное питание 5-6 раз в день небольшими порциями
- Исключение жирной, жареной, острой и копченой пищи
- Ограничение соли и сахара
- Отказ от алкоголя
- Употребление достаточного количества жидкости (1,5-2 л в день)
Что можно есть при заболеваниях поджелудочной железы?

- Нежирные сорта мяса и рыбы (курица, индейка, треска)
- Овощи и фрукты в отварном или запеченном виде
- Каши на воде (гречневая, овсяная, рисовая)
- Нежирные молочные продукты
- Яйца всмятку или в виде омлета
Что нельзя есть при заболеваниях поджелудочной железы?
- Жирное мясо, сало, копчености
- Жареные блюда
- Острые приправы и соусы
- Газированные напитки
- Алкоголь в любом виде
Соблюдение диеты помогает снизить нагрузку на поджелудочную железу и уменьшить риск обострений. Важно помнить, что диета должна быть длительной, даже после исчезновения симптомов заболевания.
Профилактика заболеваний поджелудочной железы
Для профилактики заболеваний поджелудочной железы рекомендуется:
- Соблюдать принципы здорового питания
- Ограничить употребление алкоголя
- Отказаться от курения
- Поддерживать нормальный вес
- Регулярно заниматься физической активностью
- Своевременно лечить заболевания желудочно-кишечного тракта
- Проходить профилактические медицинские осмотры
Как часто нужно проходить обследование поджелудочной железы? Здоровым людям рекомендуется проходить УЗИ органов брюшной полости 1 раз в год. При наличии факторов риска или хронических заболеваний частота обследований может быть увеличена по рекомендации врача.

Своевременная профилактика и здоровый образ жизни помогут сохранить функцию поджелудочной железы и избежать серьезных заболеваний.
Где находится поджелудочная железа, какие симптомы болезни и как правильно лечить: основные принципы диеты
Содержимое
- 1 Поджелудочная железа: расположение, симптомы болезни и правильная диета для лечения
- 1.1 Поджелудочная железа: основные функции и местонахождение
- 1.2 Анатомия поджелудочной железы
- 1.3 Функции Поджелудочной Железы в Организме
- 1.4 Основные симптомы болезни поджелудочной железы
- 1.5 Характерная боль в области живота
- 1.6 Нарушения пищеварения
- 1.6.1 Диспепсия
- 1.6.2 Боли в животе
- 1.6.3 Нарушения стула
- 1.6.4 Изменения аппетита
- 1.7 Симптомы заболевания поджелудочной железы
- 1.8 Диагностика заболеваний поджелудочной железы
- 1.8.1 Симптомы и признаки заболеваний поджелудочной железы
- 1.8.2 Диагностические методы и исследования
- 1.9 Какие методы используются для диагностики заболеваний поджелудочной железы
- 1.9.1 Клинические проявления
- 1.
 9.2 Анализы и исследования
9.2 Анализы и исследования - 1.9.3 Гастроэнтерологические исследования
- 1.9.4 Результаты диагностики
- 1.10 Какие исследования необходимы для установления диагноза заболеваний поджелудочной железы
- 1.11 Основные принципы лечения болезни поджелудочной железы
- 1.11.1 Лечение острого панкреатита
- 1.11.2 Лечение хронической панкреатита
- 1.11.3 Профилактика обострений
- 1.12 Медикаментозное лечение при заболеваниях поджелудочной железы
- 1.13 Хирургическая интервенция при заболеваниях поджелудочной железы
- 1.14 Диета при заболеваниях поджелудочной железы
- 1.14.1 Основные рекомендации по диете:
- 1.15 Основные принципы диеты при заболеваниях поджелудочной железы
- 1.16 Что можно есть при заболевании поджелудочной железы
- 1.17 Что нельзя есть при заболевании поджелудочной железы?
- 1.18 Видео по теме:
- 1.19 Вопрос-ответ:
- 1.19.0.1 Где находится поджелудочная железа?
- 1.
 19.0.2 Какие симптомы свидетельствуют о проблемах с поджелудочной железой?
19.0.2 Какие симптомы свидетельствуют о проблемах с поджелудочной железой? - 1.19.0.3 Какие заболевания могут возникнуть у поджелудочной железы?
- 1.19.0.4 Как правильно лечить заболевания поджелудочной железы?
- 1.19.0.5 Какая диета необходима при заболеваниях поджелудочной железы?
- 1.19.0.6 Как можно уберечь поджелудочную железу от заболеваний?
Узнайте, где находится поджелудочная железа и как проявляется ее боль. Узнайте, как лечить это заболевание с помощью диеты и какая диета необходима для улучшения состояния поджелудочной железы.
Поджелудочная железа – это один из важнейших органов пищеварительной системы. Она находится в глубине живота, за желудком, и выполняет важные функции, связанные с пищеварением и регулированием уровня сахара в крови. Каждый день она вырабатывает около 1,5 литра секрета, который помогает разбирать пищевые вещества.
Однако поджелудочная железа не всегда функционирует исправно. Ее заболевания связаны с большим числом неприятных симптомов, таких как боли в животе, тошнота, рвота, диарея и другие. Часто врачи рекомендуют соблюдать особую диету для уменьшения симптомов заболевания.
Часто врачи рекомендуют соблюдать особую диету для уменьшения симптомов заболевания.
В этой статье мы рассмотрим, как поджелудочная железа работает и какие могут быть признаки ее заболевания. Мы также подробно рассмотрим основные принципы диеты для лечения болезни поджелудочной железы и раскроем множество советов по правильному питанию.
Поджелудочная железа: основные функции и местонахождение
Поджелудочная железа является важным органом в нашем организме, который находится за желудком. Она производит ферменты, необходимые для переваривания еды, и гормоны, регулирующие уровень сахара в крови.
Одна из основных причин заболеваний поджелудочной железы — это нарушение производства инсулина, что приводит к сахарному диабету. Другим распространенным заболеванием является панкреатит — воспаление поджелудочной железы, которое вызывает сильную боль в животе и нарушение функции органа.
Анатомия поджелудочной железы
Поджелудочная железа – это орган, расположенный в верхней части брюшной полости, за желудком и перед позвоночником. Она состоит из головки, тела и хвоста, которые соединены между собой. Размеры поджелудочной железы зависят от возраста человека и составляют примерно от 14 до 22 см в длину и от 3 до 9 см в ширину.
Она состоит из головки, тела и хвоста, которые соединены между собой. Размеры поджелудочной железы зависят от возраста человека и составляют примерно от 14 до 22 см в длину и от 3 до 9 см в ширину.
Орган выполняет две основные функции: экзокринную и эндокринную. Первая связана с выделением панкреатического сока, который содержит ферменты, необходимые для расщепления углеводов, белков и жиров в кишечном тракте. Вторая связана с выработкой гормонов инсулина и глюкагона, которые регулируют уровень сахара в крови.
Для правильного лечения заболеваний поджелудочной железы необходимы диагностика и консультация специалистов. Также важно придерживаться основных принципов диеты, которая помогает снизить нагрузку на орган, улучшить пищеварение и обеспечить организм необходимыми питательными веществами.
Функции Поджелудочной Железы в Организме
Поджелудочная железа является важным органом в человеческом теле, который выполняет множество функций.
Главная функция поджелудочной железы — выработка инсулина, который необходим для регулирования уровня глюкозы в крови. Помимо этого, орган выделяет гормоны, участвующие в регулировании пищеварения.
Помимо этого, орган выделяет гормоны, участвующие в регулировании пищеварения.
Кроме того, поджелудочная железа также производит ферменты, необходимые для расщепления белков, жиров и углеводов в пище, которые затем используются для питания клеток организма. Она играет ключевую роль в пищеварении и усвоении питательных веществ.
Однако, при нарушениях работы поджелудочной железы, образуются камни и панкреатит, которые приводят к снижению ее функциональности. В таких случаях необходима специальная диета и лечение, которые помогут сохранить здоровье и работу этого важного органа.
Основные симптомы болезни поджелудочной железы
Болезни поджелудочной железы могут проявляться различными симптомами, которые могут быть трудными для определения. Одним из наиболее распространенных симптомов является боль в верхней части живота. Эта боль может быть острой или хронической и может усиливаться после еды или при наклоне вперед.
Если у вас возникли подобные симптомы и они не исчезают в течение нескольких дней, необходимо немедленно обратиться к врачу для получения консультации и диагностики.
Установление точной причины симптомов может потребоваться ряда медицинских исследований, включая анализы крови и мочи, ультразвук, компьютерную томографию и магнитно-резонансное исследование. Важно получить правильный диагноз и начать лечение, чтобы предотвратить возможные осложнения и дальнейшее ухудшение состояния здоровья.
Характерная боль в области живота
Боль в области живота является одним из главных симптомов заболевания поджелудочной железы. Чаще всего боль возникает в верхней части живота и может иметь разную интенсивность — от сильной до тупой и постоянной. Также могут наблюдаться боли в левом подреберье, которые могут быть связаны с расширением поджелудочной железы.
При обострении заболевания боль может усиливаться после употребления жирной, острой или пряной пищи. Также боль может давать в спину и поясницу.
Для уменьшения болевых ощущений необходимо следовать правильной диете и режиму питания, а также принимать назначенные врачом препараты. При сильной боли в животе необходимо обратиться к врачу для назначения комплексного лечения.
Нарушения пищеварения
Диспепсия
Диспепсия – это расстройство пищеварения, которое может проявляться в форме изжоги, тошноты, вздутия живота, метеоризма, отрыжки, рвоты и т.д. Диспепсия может быть вызвана различными причинами, включая нарушения функций поджелудочной железы.
Боли в животе
Боли в животе могут свидетельствовать о проблемах с пищеварительной системой, включая поджелудочную железу. Они могут иметь различную интенсивность, длительность и расположение, однако все они должны быть внимательно изучены врачом, чтобы исключить серьезные заболевания.
Нарушения стула
Нарушения стула, такие как диарея или запор, могут свидетельствовать о проблемах с пищеварительной системой. Они могут быть причиной различных неприятных симптомов, таких как вздутие живота, тошнота, рвота и т.д.
Изменения аппетита
Изменения аппетита, такие как уменьшение или увеличение его, могут быть следствием проблем с пищеварительной системой, включая поджелудочную железу.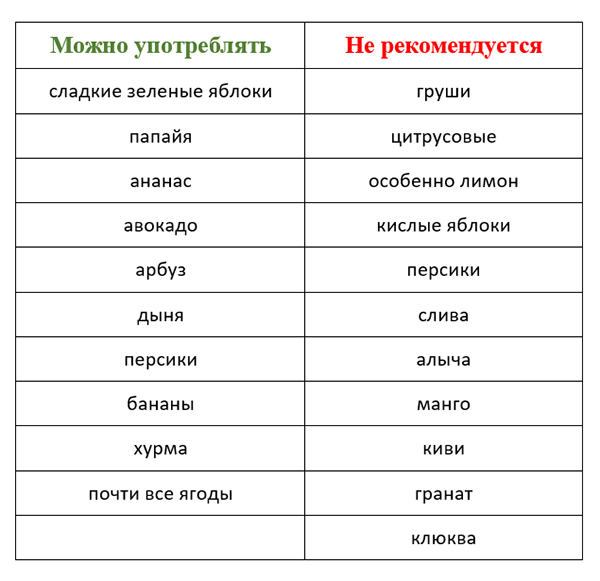 Невероятно важно следить за собственным аппетитом, чтобы исключить или выявить на ранних стадиях возможные проблемы со здоровьем.
Невероятно важно следить за собственным аппетитом, чтобы исключить или выявить на ранних стадиях возможные проблемы со здоровьем.
Симптомы заболевания поджелудочной железы
Боли в животе могут быть первым признаком заболевания поджелудочной железы. Человек может испытывать боли в левой или правой части живота, которые могут усиливаться после еды или в положении лежа. Боли также могут быть связаны с болью в спине или груди.
Диарея — это еще один распространенный симптом заболевания поджелудочной железы. Человек может испытывать несколько запоров в день или сильный понос. Это может свидетельствовать о том, что поджелудочная железа не производит достаточно ферментов для переваривания пищи.
Рвота и тошнота также могут быть признаками заболевания поджелудочной железы. Это может происходить из-за неспособности поджелудочной железы переваривать пищу, что может привести к необходимости сильной мускулатуры желудка для перевода пищи в кишечник.
Желтушка — это симптом, связанный с нарушением работы поджелудочной железы, при котором белок, называемый билирубин, накапливается в крови, что может привести к появлению желтого цвета на коже и глазах.
- Обратите внимание на эти симптомы и незамедлительно обращайтесь к врачу, если у вас есть подозрения на заболевание поджелудочной железы.
- Следуйте рекомендациям врача и применяйте правильное лечение, чтобы снизить и устранить симптомы.
- Последуйте диете, рекомендуемой врачом, которая поможет поджелудочной железе восстановиться и функционировать нормально.
Диагностика заболеваний поджелудочной железы
Симптомы и признаки заболеваний поджелудочной железы
Болезни поджелудочной железы, к сожалению, не проявляются яркими и характерными симптомами в самом начале заболевания. Однако по мере развития патологического процесса появляются следующие признаки:
- боли в верхней части живота;
- резкий весовой дефицит;
- обильный жирный стул;
- вздутие живота;
- тошнота и рвота.

Кроме того, могут наблюдаться симптомы, характерные для других заболеваний, таких как язвенная болезнь, хронический панкреатит и другие.
Диагностические методы и исследования
Особенности диагностики заболеваний поджелудочной железы обусловлены некоторыми трудностями, связанными с неспецифичными симптомами в начале заболевания. Основными методами диагностики являются:
- УЗИ органов брюшной полости. Дает представление о размерах, местонахождении и структуре органов и тканей, позволяет выявить возможные изменения.
- Томография. Более точный метод диагностики, основанный на компьютерном анализе изображений органов и тканей человека.
- Инвазивные методы. Основываются на введении в организм специальных веществ (конрастного вещества, лекарственных препаратов и т.д.).
Исследование поджелудочной железы — сложный процесс, который требует интегрированного подхода и использования различных методов. Комплексное обследование позволяет определить степень поражения органа и подобрать правильный курс лечения.
Комплексное обследование позволяет определить степень поражения органа и подобрать правильный курс лечения.
Какие методы используются для диагностики заболеваний поджелудочной железы
Клинические проявления
Очень часто нарушения работы поджелудочной железы проявляются неспецифическими симптомами, которые могут иметь общую схожесть с другими заболеваниями. Однако, среди них могут быть такие как:
- боли в верхней части живота;
- тошнота и рвота;
- повышенная утомляемость;
- укороченность стула и расстройство;
- определенная потеря веса;
Анализы и исследования
Для точного диагноза заболеваний поджелудочной железы могут применяться дополнительные методы исследований и анализов:
- изучение истории заболеваний;
- проведение физических исследований;
- анализы крови и мочи;
- секретин-панкреозиминовый тест;
- ультразвуковая диагностика;
- тест Трипсиногена 2 в крови;
- компьютерная томография;
Гастроэнтерологические исследования
В случае сомнительных результатов первоначальных исследований, желательно назначить более точные методы:
- эндоскопия желудочно-кишечного тракта;
- магнитно-резонансная томография;
- радиоисотопная диагностика;
Результаты диагностики
Результаты всех исследований помогут установить диагноз и выбрать наиболее эффективный метод лечения заболеваний поджелудочной железы. Эффективность лечения зависит от диагностики и правильно подобранной диеты и лекарственных препаратов.
Эффективность лечения зависит от диагностики и правильно подобранной диеты и лекарственных препаратов.
Какие исследования необходимы для установления диагноза заболеваний поджелудочной железы
Для того чтобы уточнить диагноз при заболеваниях поджелудочной железы, необходимо провести ряд специальных исследований. Один из наиболее употребляемых методов — ультразвуковая диагностика. При помощи этой процедуры врач может получить детальное изображение железы и обнаружить наличие опухолей, кист или других отклонений.
Для оценки функционирования железы используется анализ крови на наличие уровня ферментов, вырабатываемых ею. В случае подозрения на наличие рака, может быть рекомендована биопсия клеток поджелудочной железы с последующим гистологическим исследованием.
Важно отметить, что каждый случай заболевания поджелудочной железы является индивидуальным, поэтому диагностический процесс может значительно различаться в зависимости от проявления симптомов и источника проблем. Только после полного комплексного обследования врач сможет поставить точный диагноз и назначить соответствующее лечение.
Только после полного комплексного обследования врач сможет поставить точный диагноз и назначить соответствующее лечение.
Основные принципы лечения болезни поджелудочной железы
Лечение острого панкреатита
Острый панкреатит требует срочной медицинской помощи и может требовать госпитализации в больницу. Лечение в первую очередь направлено на снятие болевого синдрома и прекращение воспалительного процесса. Важно придерживаться диеты, исключающей жирные, острые и жареные продукты. Для снятия болей могут использоваться болеутоляющие препараты или назначаться медикаменты для уменьшения секреции поджелудочной железы. В некоторых случаях может потребоваться хирургическое вмешательство.
Лечение хронической панкреатита
При лечении хронической формы болезни большое значение имеет лечение общих заболеваний желудочно-кишечного тракта, включая гастрит, язвенную болезнь и эзофагит. Одной из составляющих лечения является придерживание диеты, исключающей острые, жирные, жареные и копченые блюда, алкоголь и сладости. Важно обратить внимание на защиту печени и желчного пузыря, так как они тесно связаны с работой поджелудочной железы. В случае развития вторичной инсуффициенции поджелудочной железы назначаются препараты ферментов или инсулинотерапия.
Важно обратить внимание на защиту печени и желчного пузыря, так как они тесно связаны с работой поджелудочной железы. В случае развития вторичной инсуффициенции поджелудочной железы назначаются препараты ферментов или инсулинотерапия.
Профилактика обострений
Основным способом профилактики обострений панкреатита является придерживание диеты, которая должна быть более щадящей, чем обычно рекомендуется. Раннее лечение заболевания желудочно-кишечного тракта и дисбактериоза, который часто возникает при болезни поджелудочной железы. Важно избегать употребления алкоголя и курения, так как они увеличивают риск обострений и ухудшения состояния больного. Можно использовать препараты, которые содержат панкреатические ферменты, которые помогают улучшить пищеварение и снизить нагрузку на поджелудочную железу.
Медикаментозное лечение при заболеваниях поджелудочной железы
Медикаментозное лечение является одним из методов борьбы с заболеваниями поджелудочной железы. В зависимости от причины болезни врач назначает соответствующие препараты.
Энзимы пищеварения: один из главных препаратов, который используют для лечения заболеваний поджелудочной железы. Они компенсируют дефицит ферментов в желудочно-кишечном тракте. Препараты с энзимами содержат липазу, амилазу и протеазу и помогают улучшить пищеварение.
Антибиотики: применяются в случаях, когда заболевания поджелудочной железы вызваны бактериальной инфекцией. Курс возможен только по назначению врача.
Анальгетики и спазмолитики: используются при болях в области живота и спазмах. Данные препараты позволяют снизить интенсивность болевого синдрома и обезболить.
Диабетические препараты: назначаются при сахарном диабете, если медикаментозное лечение не может быть эффективно изменением питания. Данные препараты помогают улучшить уровень глюкозы в крови.
Кроме этого, врач может назначать другие препараты, однако их выбор зависит от причины заболевания поджелудочной железы и общего состояния пациента. Отказываться от медикаментозного лечения не стоит, в крайних случаях может потребоваться операция.
Отказываться от медикаментозного лечения не стоит, в крайних случаях может потребоваться операция.
Хирургическая интервенция при заболеваниях поджелудочной железы
Несмотря на то, что большинство заболеваний поджелудочной железы можно лечить консервативными методами, в некоторых случаях может потребоваться хирургическая интервенция. Она необходима в случае образования кист, опухолей, некроза тканей и других осложнений.
Одним из наиболее распространенных заболеваний, которые могут требовать операции, является рак поджелудочной железы. Операция в этом случае может быть единственным способом избежать летального исхода. Также операции могут потребоваться при острой недостаточности поджелудочной железы или в случаях, когда консервативное лечение не дает положительных результатов.
При хирургической интервенции важно выбрать оптимальную методику, которая позволит сохранить как можно больше здоровой ткани. Операцию проводят под общим наркозом, и восстановление после нее может занимать несколько недель. После операции назначается индивидуальный режим питания и рекомендации по ведению здорового образа жизни.
После операции назначается индивидуальный режим питания и рекомендации по ведению здорового образа жизни.
Диета при заболеваниях поджелудочной железы
Диета играет важную роль в лечении заболеваний поджелудочной железы. Цель диеты — уменьшить нагрузку на поджелудочную железу, улучшить ее функционирование и уменьшить симптомы заболеваний.
Основные рекомендации по диете:
- Ограничить потребление жиров и углеводов.
- Увеличить потребление белков.
- Убрать из рациона алкоголь, курение и жареную еду.
- Питаться часто и небольшими порциями.
- Пить достаточное количество воды.
При хронических заболеваниях поджелудочной железы также рекомендуется принимать ферментные препараты, которые помогут улучшить пищеварение и уменьшить симптомы болезни. Важно следовать рекомендациям врача и диетолога при выборе диеты и препаратов.
Примеры блюд, которые можно включить в рацион при заболеваниях поджелудочной железы:
- Паровые овощи и мясо.

- Запеченное или тушеное мясо с невысоким содержанием жира.
- Рыба.
- Каши на воде.
- Фрукты и овощи.
- Низкожирные молочные продукты.
Несоблюдение диеты при заболеваниях поджелудочной железы может привести к ухудшению состояния и усугубить симптомы болезни. Поэтому важно следовать рекомендациям врача и диетолога, чтобы быстрее справиться с заболеванием и улучшить свое здоровье.
Основные принципы диеты при заболеваниях поджелудочной железы
Оптимальное питание играет важную роль в лечении заболеваний поджелудочной железы. Основным принципом диеты является соблюдение режима питания и консультация с врачом нутрициологом.
Режим питания:
- Небольшие порции пищи — 5-6 раз в день в небольшом количестве.
- Не есть за 2-3 часа до сна.
Избегать:
- Жирной, жареной, острой и копченой пищи, алкоголя, напитков с газом и кофе.
- Продуктов, содержащих большое количество жирных кислот.

Предпочитать:
- Белковую пищу, витамины и минералы, воду.
- Приготовление блюд на пару, запекание, тушение или кипячение.
Важно:
- Нельзя ломать диету, так как это может привести к обострению заболевания.
- После наблюдения улучшения здоровья необходимо постепенно возвращаться к нормальному режиму питания.
Что можно есть при заболевании поджелудочной железы
При заболевании поджелудочной железы нужно следить за своей диетой. Ваш рацион должен включать:
- Натуральные продукты — мясо, рыбу, яйца
- Овощи — тыква, баклажаны, кабачки, картофель
- Фрукты — яблоки, груши, бананы, персики (без кожуры)
- Крупы — гречка, рис, овсянка
- Молочные продукты — кефир, йогурт, творог
Однако, стоит помнить, что при заболевании поджелудочной железы нужно избегать:
- Жирную и жаренную пищу
- Копченое мясо
- Колбасу и сосиски
- Кондитерские изделия с высоким содержанием жира и сахара
- Алкогольные напитки
Также, можно включить в свой рацион продукты с высоким содержанием белка, такие как куриную грудку или филе индейки. Они питательны, легко усваиваются и не создают дополнительной нагрузки на поджелудочную железу.
Они питательны, легко усваиваются и не создают дополнительной нагрузки на поджелудочную железу.
Примерный рацион при заболевании поджелудочной железыВремяЧто есть
| Завтрак | Овсянка с яблоком, кусочек нежирного творога |
| Обед | Суп из курицы, гречка, парное филе курицы, свежие овощи |
| Полдник | Банан, рисовый кекс |
| Ужин | Тушеные овощи, парное рыбное филе, кусочек хлеба |
Что нельзя есть при заболевании поджелудочной железы?
При заболевании поджелудочной железы следует соблюдать диету, которая предусматривает исключение из рациона некоторых продуктов.
- Жирные продукты. Жиры вызывают интенсивную работу поджелудочной железы и могут привести к ее воспалению.
- Острые и пряные блюда. Они могут вызывать раздражение желудка и поджелудочной железы, а также повышать выработку желудочного сока.
- Молочные продукты с высоким содержанием жирности.
 Это может привести к появлению диспепсических расстройств.
Это может привести к появлению диспепсических расстройств. - Соленые продукты. Соль удерживает воду в организме и может вызвать отеки и повышенное давление.
- Кофе и газированные напитки. Они повышают кислотность желудка и могут приводить к болевым ощущениям и диспепсическим расстройствам.
Важно помнить, что при заболевании поджелудочной железы необходимо соблюдать диету, но также учитывать индивидуальные особенности организма и следовать рекомендациям врача. Только в таком случае можно добиться положительного эффекта от лечения и улучшения состояния здоровья.
Видео по теме:
Вопрос-ответ:
Где находится поджелудочная железа?
Поджелудочная железа находится в брюшной полости, за желудком, прикрепленная к дуоденуму и входит в систему пищеварения.
Какие симптомы свидетельствуют о проблемах с поджелудочной железой?
Основные симптомы болезней поджелудочной железы — боли в верхней части живота, тошнота, рвота, повышенное газообразование, диарея, похудание.
Какие заболевания могут возникнуть у поджелудочной железы?
У поджелудочной железы может возникнуть множество заболеваний, таких как панкреатит, рак поджелудочной железы, цисты, диабет и т.д.
Как правильно лечить заболевания поджелудочной железы?
Лечение заболеваний поджелудочной железы зависит от типа и степени заболевания. Может включать в себя медикаментозную терапию, хирургическое вмешательство, диету и прочие процедуры.
Какая диета необходима при заболеваниях поджелудочной железы?
При заболеваниях поджелудочной железы рекомендуется следовать диете, исключающей жирные, острые, соленые и сладкие продукты, а также алкоголь и сигареты. Также при необходимости может быть рекомендована назначенная диетологом диета с подходящим режимом питания.
Как можно уберечь поджелудочную железу от заболеваний?
Поджелудочная железа не нуждается в особых мерах профилактики, однако некоторые способы улучшения общего состояния, такие как регулярное употребление витаминов, правильное питание и здоровый образ жизни могут помочь избежать риска заболеваний поджелудочной железы.
Вопрос-ответ: Эндокринолог — Институт Здоровья в Люберцах
Сегодня, на самые частые вопросы в области эндокринологии отвечает врач эндокринолог Юстелис Ксения Валерьевна. Узнать стоимость приема специалиста и записаться на консультацию можно в разделе эндокринолог.
В каких продуктах содержится йод полезный для щитовидки?
В основном, в морепродуктах, но для человека, который находится в йоддефиците, этого слишком мало. Необходимы специальные йодосодержащие препараты с правильно подобранной дозировкой.
Стоит отметить, что в целях профилактики дефицита микроэлемента употребление йодосодержащих продуктов оправдано, для этого подойдут морская рыба, креветки, морская капуста, яйца и молочные продукты – их нужно кушать в достаточном количестве.
За что отвечают надпочечники в организме?
Надпочечники вырабатывают разные гормоны. В первую очередь, они отвечают за нашу энергию. Есть такое понятие, как «надпочечниковая недостаточность» — когда вырабатывается очень мало кортизола. В этом случае, пациент с самого утра ощущает бесконечную слабость. Надпочечники отвечают также за кожные проявления – стрии(растяжки) и пигментации. И если у человека высокое давление, мы обязательно проводим диагностику надпочечников на наличие в них каких-либо образований и на избыточную выработку гормонов.
Как понять, что щитовидка увеличена, какие симптомы?
Визуальное увеличение щитовидной железы – уже симптом. Это признак того, что что-то не в порядке в организме. Иногда увеличение щитовидной железы заметно только на УЗИ или при пальпации – зависит от степени:
- Нулевая, когда у человека нет увеличения.
- Первая, определяется с помощью УЗИ или врачом наощупь.
- Вторая – когда увеличенную область щитовидной железы можно заметить при разговоре с пациентом.

Причин много:
- Избыток выработки гормонов: человек может ощущать снижение массы тела на фоне привычного образа жизни, сердцебиение;
- На фоне воспалительного процесса;
- При недостатке йода;
- При наличии образований в щитовидной железе;
- На фоне, наоборот, сниженной выработки гормонов;
Как похудеть при болезни щитовидной железы?
При нормализации гормонального фона нормализуется и вес – и проблему нужно искать в другом месте:
- переедание, низкая физическая активность;
- возможно, проблема в гипофизе – вырабатывается в большом количестве пролактин;
- проблемы в надпочечниках тоже могут провоцировать набор веса.
Как правильно питаться при сахарном диабете?
При диабете у человека повышается уровень глюкозы крови на фоне дефекта секреции инсулина (который “гасит” глюкозу), его действия или совместного воздействия двух факторов. Поэтому мы рассматриваем все продукты на количественное содержание углеводов, повышающих уровень сахара. И если питаться продуктами с низким количеством углеводов, то сахар крови будет значительно меньше, на фоне чего риск возникновения осложнений сахарного диабета меньше.
Поэтому мы рассматриваем все продукты на количественное содержание углеводов, повышающих уровень сахара. И если питаться продуктами с низким количеством углеводов, то сахар крови будет значительно меньше, на фоне чего риск возникновения осложнений сахарного диабета меньше.
Как проверить работу надпочечников?
Сначала назначается анализ крови и дополнительно — слюны и мочи. И только если гормональный фон не в порядке – направляем на КТ надпочечников. Заметьте, не УЗИ и МРТ, а именно компьютерная томография, т.к. дает наиболее полную картину.
Как распознать проблемы с щитовидной железой у женщин?
Сделать УЗИ щитовидной железы и сдать анализ крови натощак. Существует 3 стандартных анализа: ТТГ, Т4 свободный, Т3 свободный. В зависимости от жалоб и от того, что покажет УЗИ, можем попросить дополнительно сдать анализы на различные антитела.
Как снизить сахар при сахарном диабете?
Снизить сахар можно снизив массу тела.
Чувствительность к собственному инсулину (диабет 2го типа) или к инсулину в инъекциях (диабет 1го типа или инсулинозависимый 2го типа) заметно улучшается, если человек с ожирением снижает массу тела на 5 и более килограмм. Если масса тела у пациента в пределах нормы, уменьшаем количество съеденных углеводов или корректируем терапию.
Как считать хлебные единицы при сахарном диабете?
Хлебные единицы – что это такое? Взяли все продукты, посмотрели, сколько в них углеводов и приравняли их к хлебу — самому распространенному продукту. Выяснили, что в куске хлеба 10-12 г углеводов и решили, что такой кусок хлеба будет равен одной хлебной единице.
Соответственно рассмотрели все остальные продукты: в каком количестве продукта тоже будет 10-12 грамм. Взяли картошку, размером с куриное яйцо и выяснили, что там тоже 10-12 г углеводов. В двух конфетах – тоже 10-12 г. И все эти продукты распределили в зависимости от содержания углеводов. Одну хлебную единицу округлили и приняли, как 10 г углеводов. Так, если из тарелки риса человек съел 6 ложек – это будет 3 хлебные единицы, т.к. в одной хлебной единице содержится две ложки отварного риса. Съев одну картошку – он съел одну хлебную единицу. Картошку и один кусочек хлеба – съел 2 хлебные единицы.
Так, если из тарелки риса человек съел 6 ложек – это будет 3 хлебные единицы, т.к. в одной хлебной единице содержится две ложки отварного риса. Съев одну картошку – он съел одну хлебную единицу. Картошку и один кусочек хлеба – съел 2 хлебные единицы.
Есть продукты, которые не содержат углеводов, или содержат очень мало – такие мы даже не считаем. Например, кусок мяса, кусок твердого сыра, творог не содержат хлебные единицы. Все употребляемые продукты нужно рассматривать в хлебных единицах.
Как часто нужно делать УЗИ щитовидки?
Если у пациента есть какие-то жалобы, и он никогда не делал УЗИ – нужно сделать обязательно. Если на УЗИ все в норме, в следующий раз я бы рекомендовала делать УЗИ щитовидной железы не раньше чем через 3 года. Если у человека есть какая-то патология – УЗИ щитовидной железы назначается раз в полгода или в год в зависимости от диагноза.
Какие анализы назначает эндокринолог?
При первичном приеме, чтобы не назначать лишних анализов, сначала слушаем жалобы, смотрим, как давно пациент сдавал кровь и на что. Далее чаще всего назначаю анализы: сахар (глюкоза), ТТГ, железо ферритин, общий анализ крови, кортизол, пролактин, мужчинам тестостерон.
Далее чаще всего назначаю анализы: сахар (глюкоза), ТТГ, железо ферритин, общий анализ крови, кортизол, пролактин, мужчинам тестостерон.
Какие анализы нужно сдать, что бы исследовать функцию щитовидной железы?
Гормоны щитовидной железы: ТТГ, Т4 свободный, Т3 свободный и антитела в зависимости от того, что мы подозреваем у пациента.
Какие витамины нужны при гипертиреозе?
Гипертиреоз – это состояние, сопровождающееся избыточной выработкой гормонов щитовидной железой. Тироциты (клетки щитовидной железы) очень любят йод. Если будем употреблять йод – она будет еще больше вырабатывать гормоны. Соответственно, йод точно исключаем. При данной патологии я бы рекомендовала специально для щитовидной железы никакие витамины не пить – она и так активно работает при гипертиреозе. Есть какие-то жалобы, например, на выпадение волос – конечно, витамин D. Все остальное – в зависимости от жалобы. Но именно для щитовидной при гипертиреозе ничего не надо, а надо лечить препаратами, направленными на подавление избыточной функции щитовидной железы.
Какие должны быть размеры щитовидной железы?
У женщин до 18 кубических см, у мужчин – до 25, у детей – в зависимости от возраста и веса.
Какие ограничения после удаления щитовидной железы, что можно есть и пить?
При удалении щитовидной железы назначается заместительная гормональная терапия, т.к. тироксин перестает вырабатываться организмом, его в правильно подобранной дозировке необходимо ежедневно получать из медикаментов. Если терапия подобрана правильно – гормональный фон нормализуется, и пациент в остальном ничем не отличается от здорового человека.
Какие последствия удаления щитовидной железы у женщин?
Такие же, как и у мужчин – нужно просто каждый день примерно за 30 минут до завтрака принимать тироксин (дозировка индивидуально подбирается врачом).
Какие препараты принимают при гипертиреозе?
Блокаторы щитовидной железы – препараты, которые снижают избыточную продукцию гормонов щитовидной железы. Дозировка препаратов индивидуально подбирается врачом под регулярным контролем анализов крови.
Дозировка препаратов индивидуально подбирается врачом под регулярным контролем анализов крови.
Какие фрукты можно есть при сахарном диабете?
Все фрукты содержат примерно одинаковое количество углеводов. Поэтому, если человеку очень нравятся бананы, я бы не стала их запрещать, но ограничила бы размер порции и обязательно на фоне регулярного контроля глюкозы крови. Абсолютно все фрукты поднимают сахар, поэтому человеку нужно выбрать, что он больше любит и употреблять это в небольшом количестве.
Какой сок можно пить при сахарном диабете?
Иногда людям с сахарным диабетом нужно поднять сахар – такое тоже бывает – здесь подойдет любой фруктовый сок. Причем поднимают они все сахар почти одинаково. Если человеку с сахарным диабетом глюкозу поднимать не надо, но очень хочется сока – пускай выпьет, но в небольшом количестве и под контролем уровня гликемии (сахара) . Вместо фруктового сока лучше предпочесть овощной, в нём углеводов в два раза меньше.
Можно ли есть арбуз, дыню, вишню при сахарном диабете?
Если человеку очень хочется поесть арбуз — я бы не стала это запрещать, но ограничила бы размер порции и обязательно под контролем уровня глюкозы.
Можно ли есть яйца при сахарном диабете?
Употребление яиц в умеренном количестве не повысит уровень сахара, но важно знать нет ли у пациента осложнений сахарного диабета, при наличие диабетической нефропатии употребление белка, который содержится в яйцах, необходимо ограничить.
Можно ли пить молоко при сахарном диабете?
Если человеку очень хочется выпить молока — я бы не стала это запрещать, но ограничила бы объем порции в зависимости от наличия осложнений сахарного диабета со стороны почек.
Можно ли пить чай при сахарном диабете?
Можно. Чай (без сахара, молока и плюшек) не содержит хлебных единиц, то есть не поднимет уровень сахара.
Мможно ли есть клубнику при сахарном диабете 2го типа?
Можно при любом диабете, но в небольших количествах и под дополнительным контролем уровня гликемии.
Можно ли есть капусту при гипертиреозе?
Никакой связи не выявлено. Можно.
Можно ли есть сало при сахарном диабете?
В небольших количествах – можно. Так же, как и всем остальным. Сало почти не влияет на сахар. Оно влияет на разные осложнения при сахарном диабете. В каждом случае надо ориентироваться на конкретного пациента. Если у него только чуть-чуть повышен сахар, и он любит сало – лучше съесть немножко, чтобы потом не “сорваться” и не съесть большой кусок.
Я редко говорю пациентам: ”Вам нельзя это кушать”. Обычно мы обсуждаем, почему употребление данного продукта плохо сказывается на здоровье и ограничиваем порцию до размера «можно попробовать».
Какой уровень ТТГ при гипертиреозе?
Необходимо держать уровень ТТГ в пределах 0,4-2,5. Лабораторно часто видим норму до 4, но на самом деле при любом лечении, при беременности и вообще для хорошего качества жизни лучше, когда он меньше 2,5. Т.е. нижняя граница нормы: 0,4, верхняя — 2,5.
Может ли влиять работа щитовидной железы на вес?
Может, если гормональный фон не нормальный. При гипотиреозе щитовидная железа работает плохо и недостаточно вырабатывает тироксин, чем замедляет метаболизм. Если по анализам подтверждаем, что ттг высокий, назначаем дополнительные препараты, и уже при нормализации гормонального фона человек не должен набирать массу тела.
Можно ли похудеть при гипотиреозе?
При нормализации гормонального фона нормализуется и вес. Если проблема осталась, проблему нужно искать в другом месте:
- переедание, низкая физическая активность;
- возможно, проблема в гипофизе – вырабатывается в большом количестве пролактин;
- проблемы в надпочечниках тоже могут провоцировать набор веса.
Может ли человек жить без надпочечников?
Может обязательно на фоне заместительной терапии теми гормонами, которые раньше вырабатывали надпочечники.
Можно загорать при заболевании щитовидной железы?
Если это не злокачественное образование – можно.
Можно ли вылечить гипертиреоз без гормонов?
Гипертиреоз может возникнуть на фоне лечения другими медикаментами. Например, на фоне приёма Кордарона (очень важный препарат, назначаемый кардиологами) может развиться тиреотоксикоз, после отмены препарата избыточная выработка гормона прекращается. Но если гипертиреоз не вызван приемом каких-то медицинских препаратов – не получится его вылечить просто травками и народными методами.
Можно ли ехать на море с заболеванием щитовидной железы?
Смотря с каким – надо сделать УЗИ и сдать гормоны. Если гормональный фон компенсирован, а в щитовидной железе нет злокачественных образований – можно ехать на море.
Можно ли забеременеть при гипертиреозе?
Забеременеть можно, но процесс вынашивания будет сложным. Возможны пороки развития у плода, и потребуется медикаментозная терапия. Но не стоит путать с гестационным, когда щитовидная железа начинает вырабатывает очень много гормонов после прикрепления плодного яйца. Многие путают данное состояние с тиреотоксикозом, которое необходимо лечить медикаментозно.
Но не стоит путать с гестационным, когда щитовидная железа начинает вырабатывает очень много гормонов после прикрепления плодного яйца. Многие путают данное состояние с тиреотоксикозом, которое необходимо лечить медикаментозно.
Если пациентка более 1,5 лет наблюдается с тиреотоксикозом, перед планированием беременности заранее обсудить с врачом дополнительные методы лечения.
Можно ли загорать при гипертиреозе?
Компенсированный или некомпенсированный? Если мы впервые выявили человека заболевание, и он еще не скомпенсирован – у него трясутся руки, учащенное сердцебиение, снижение массы тела, то далеко от врача его отпускать не рекомендовано. Если компенсированный гипертиреоз ( пациент наблюдается у врача, принимает препараты в правильной дозировке) противопоказаний нет, он рассматривается как здоровый пациент.
Можно ли заниматься спортом при болезни щитовидной железы?
Смотря на сколько болезнь скомпенсирована. Заболевания щитовидной железы разные. Если препаратами все компенсировано – можно заниматься под наблюдением врача. Среди спортсменов есть люди даже с сахарным диабетом, они выступают на олимпийских играх и занимают отличные места. Под контролем врача их заболевание компенсировано. Так же и у людей с заболеваниями щитовидной железы. При отличной компенсации конечно разрешены занятия спортом.
Если препаратами все компенсировано – можно заниматься под наблюдением врача. Среди спортсменов есть люди даже с сахарным диабетом, они выступают на олимпийских играх и занимают отличные места. Под контролем врача их заболевание компенсировано. Так же и у людей с заболеваниями щитовидной железы. При отличной компенсации конечно разрешены занятия спортом.
На какой день цикла можно делать УЗИ щитовидки?
Не зависит от дня цикла.
Передается ли сахарный диабет по наследству?
Скорее, увеличивается вероятность – чем больше кровных родственников с сахарным диабетом, тем выше шанс, что у ребенка он тоже будет – но не обязательно. Например, если у мамы есть диабет, а у папы нет – процент того, что у детей будет диабет – не такой большой, как если бы оба родителя болели сахарным диабетом. И даже если и у мамы и у папы диабет — не факт, что и у ребенка будет, но это возможно процентов на 50.
Положена ли инвалидность при сахарном диабете?
Да, положена, но зависит от типа. Допустим, при первом типе диабета инвалидность точно положена, а при втором – если есть какие-либо осложнения. Т.е. не при всех случаях.
Допустим, при первом типе диабета инвалидность точно положена, а при втором – если есть какие-либо осложнения. Т.е. не при всех случаях.
Почему нельзя йод при гипертиреозе?
Потому что клетки, которые вырабатывают тироксин (клетки щитовидной железы) очень любят йод. А гипертиреоз — это состояние, когда и так очень много гормонов. Соответственно, если мы даем человеку йод – клетки начинают еще больше вырабатывать гормон тироксин, на фоне чего ухудшается течение этого заболевания и возникают разные симптомы. Такие как тремор рук, снижение массы тела, сердцебиение.
Можно ли принимать рыбий жир при гипертиреозе?
Необходимо читать полный состав препарата. Если есть дополнительно йод, то препарат употреблять нельзя. Если нет, скорее препарат будет не вреден для щитовидной железы. Обязательно надо полный состав препарата изучать.
Можно ли йод при гипертиреозе?
Нельзя, потому что клетки, которые вырабатывают тироксин, клетки щитовидной железы – они очень любят йод, а гипертиреоз это состояние, когда и так очень много гормонов. Соответственно, если мы даем человеку йод – клетки начинают еще больше вырабатывать гормон тироксин, на фоне чего ухудшается течение заболевания и возникают разные симптомы. Такие как тремор рук, снижение массы тела, сердцебиение.
Соответственно, если мы даем человеку йод – клетки начинают еще больше вырабатывать гормон тироксин, на фоне чего ухудшается течение заболевания и возникают разные симптомы. Такие как тремор рук, снижение массы тела, сердцебиение.
Почему при гипертиреозе выпадают волосы?
Надо искать, нет ли недостатка витаминов – в первую очередь витамина D. Что важно: если бы не было гипертиреоза, то у пациента не так сильно выпадали бы волосы – гипертиреоз усугубляет проблему, но не является первопричиной.
Что вызывает сахарный диабет?
Самая популярная причина – ожирение, либо избыток массы тела. Разные дефекты самой поджелудочной железы. Она вырабатывает инсулин, и если есть какие-то патологические состояния – не может выработать его в нужном количестве, когда бэта-клеточки вырабатывающие инсулин травмированы. Есть антитела, которые передаются от мамы или ребенок переболел какой-нибудь инфекцией, что дало осложнения на поджелудочную, и она перестала вырабатывать инсулин.
Что делать при увеличении щитовидной железы 3 степени?
Вообще, есть три группы: 0я, 1я и 2я. Видимо, речь идет о 2й. Первым делом надо сделать УЗИ и сдать гормоны, чтобы понять, в какую сторону отклонения. Если гормонов много – подавить их блокаторами, если мало – дать ей эти гормоны из-за чего она так увеличилась. Необходимо исключить дефицит йода и увеличение железы за счёт наличия в ней дополнительных образований.
Щитовидная железа давит на горло что делать?
Сделать УЗИ и посмотреть на сколько она увеличена и нет ли сдавливания внутренних органов. Если сдавливания нет – все равно сдать дополнительные анализы. Если и там все чисто – идти к неврологу, потому что очень часто люди с нервными переживаниями жалуются на приступы удушья и сдавливание в области в шее. В 50 % это оказываются неврологические заболевания. Тогда невролог назначает лечение и дискомфорт больше не беспокоит.
Что это такое и почему это не для всех
Советы по здоровью27 апреля 2022 г.
Популярная палеолитическая диета, или палеодиета, основывается на идее о том, что питание, подобное питанию наших предков, соответствует нашей генетике и способствует хорошему здоровью. Ее также называют диетой пещерного человека, каменного века или стейка и бекона. Выбор продуктов питания человека, сидящего на палеодиете, ограничен тем, на что можно было охотиться, ловить рыбу или собирать в доисторические времена, например мясом, рыбой и овощами.
Согласно теории рост хронических заболеваний в современном обществе связан с сельскохозяйственной революцией. Это предполагает, что добавление в пищу злаков, бобовых и молочных продуктов может привести к множеству хронических заболеваний и состояний — от ожирения до аллергии.
Диетологи, зарегистрированные в UC Davis Health, ответят на некоторые ваши вопросы о палеодиете.
Полезна ли палеодиета?
Долгосрочные исследования не дают много информации о том, как палеодиета влияет на здоровье. Тем не менее, диета может быть здоровым способом питания. Типичная палеодиета фокусируется на естественно выращенном мясе и рыбе, а также на овощах и фруктах. Это способствует отказу от молочных продуктов и злаков.
Тем не менее, диета может быть здоровым способом питания. Типичная палеодиета фокусируется на естественно выращенном мясе и рыбе, а также на овощах и фруктах. Это способствует отказу от молочных продуктов и злаков.
Эта диета может привести к дефициту кальция и витамина D, которые имеют решающее значение для здоровья костей. В то же время вы можете потреблять насыщенные жиры и белки намного выше рекомендованных уровней из-за того, что едите так много мяса. Это может вызвать повышенный риск заболеваний почек и сердца, а также некоторых видов рака.
Действительно ли пещерные люди ели в основном мясо?
Люди, жившие в эпоху палеолита, или «пещерные люди», ели все, что предлагало им окружение. Когда они окружены рыбой или морскими обитателями, это то, что они ели. В тропической среде люди ели разнообразную растительную и животную пищу. Называть диету, состоящую в основном из белка, «палеодиетой» не совсем точно. Кроме того, люди, жившие в прежние времена, просто не доживали до возраста, когда обычно возникают хронические заболевания.
Палеодиета требует ограничения углеводов и молочных продуктов. Разве это не хорошо?
Нам нужны углеводы, особенно сложные углеводы. Цельнозерновые продукты, фрукты и овощи являются важным топливом для работы мозга и мышц. Но большинство из нас может и должно есть меньше рафинированных углеводов, таких как десерты, чипсы и сладкие напитки. Все это добавляет ненужные ингредиенты и калории без пользы клетчатки, белка, витаминов и минералов. Продукты с высокой степенью переработки часто обогащают только для того, чтобы они выглядели здоровыми на этикетках.
Если потребление молочных продуктов значительно ограничено и не заменено другими источниками пищи с кальцием, могут потребоваться добавки с кальцием и витамином D. Сторонники палеодиеты часто говорят, что молочные продукты способствуют воспалению. Однако некоторые исследования показывают обратное: потребление нежирных молочных продуктов снижает маркеры воспаления в крови.
Каковы преимущества палеодиеты?
План питания с высоким содержанием клетчатки, калия и антиоксидантов и низким содержанием простых углеводов, натрия и сахара может быть планом здорового питания. Особое внимание уделяется местным, устойчивым, органическим и не содержащим ГМО продуктам, а также вариантам мяса, выращенного на траве. Он не рекомендует употреблять продукты с высокой степенью переработки или содержащие искусственные ингредиенты и красители.
Особое внимание уделяется местным, устойчивым, органическим и не содержащим ГМО продуктам, а также вариантам мяса, выращенного на траве. Он не рекомендует употреблять продукты с высокой степенью переработки или содержащие искусственные ингредиенты и красители.
Палео-питание, богатое фруктами и овощами, может помочь вам удовлетворить большинство потребностей в питательных веществах. Это может дать толчок потере веса и, по крайней мере, в краткосрочной перспективе, улучшить уровень сахара в крови и липидный профиль.
Какие риски для здоровья связаны с палеодиетой?
Большинству людей очень трудно придерживаться какой-либо диеты, которая слишком ограничивает одну или несколько категорий продуктов. По этой причине палеодиета неэффективна для постоянной потери веса.
С точки зрения общего состояния здоровья, палеодиета богата насыщенными жирами из-за повышенного потребления белка из источников пищи животного происхождения. Со временем у людей, соблюдающих диету, может наблюдаться повышение уровня холестерина, особенно менее полезного холестерина. Это может увеличить риск сердечных заболеваний.
Это может увеличить риск сердечных заболеваний.
Недостаток кальция увеличивает риск развития остеопороза, рахита и переломов костей. Постоянное низкое потребление углеводов может привести к чрезмерному использованию жира для получения энергии или кетозу. Если вы хотите придерживаться палео-диеты, рекомендуется проконсультироваться со своим врачом или диетологом, особенно при заболеваниях сердца, почек, печени или поджелудочной железы. Вам также следует поговорить с врачом или диетологом, если вы хотите попробовать палеодиету с очень низким содержанием углеводов.
Что вы говорите людям, которые спрашивают о палеодиете?
Используйте палеодиету в качестве отправной точки для плана здорового питания. Добавьте фасоль, чечевицу, орехи, цельные зерна и нежирные или обезжиренные молочные продукты или другие источники кальция, такие как темная листовая зелень, тофу, соевое или миндальное молоко. Тщательно выбирайте источники нежирного белка, уделяя особое внимание качеству, а не количеству.
Баланс пластин — это ключ. Некоторые ресурсы для поиска этого баланса доступны на сайте ChooseMyPlate.gov, в плане питания DASH (диетические подходы к остановке гипертонии) или у зарегистрированного диетолога. Причудливые диеты входят и выходят из моды. Всегда консультируйтесь с квалифицированным специалистом по питанию, прежде чем вносить какие-либо серьезные изменения в свой план питания.
Этот пост был рассмотрен Кевином Калвилло-Чоу, диетологом-стажером Калифорнийского университета в Дэвисе, и Мелиндой Гонг, диетологом, зарегистрированным в Калифорнийском университете в Дэвисе. Первоначально он был опубликован зарегистрированным диетологом Калифорнийского университета в Дэвисе Алексом Неллой.
Кистозный фиброз и питание (для родителей)
Что такое кистозный фиброз?
Муковисцидоз (МВ) — это генетическое заболевание, поражающее эпителиальные клетки организма. Эти клетки находятся во многих местах, включая потовые железы, легкие и поджелудочную железу.
Ошибка в клетках вызывает проблемы с балансом соли и воды в организме. В ответ организм выделяет густую слизь, которая блокирует легкие, а иногда и другие протоки и проходы, вызывая инфекции и проблемы с дыханием.
Как муковисцидоз влияет на питание?
Липкая слизь при муковисцидозе может блокировать нормальное всасывание основных питательных веществ и жиров в кишечнике, вызывая:
- плохое пищеварение
- медленный рост
- проблемы с набором веса
- жирный стул
Зачем некоторым детям нужны ферменты?
МВ часто вызывает состояние, называемое недостаточностью поджелудочной железы . Это означает, что ферменты, вырабатываемые поджелудочной железой и расщепляющие жиры, углеводы и белки, не попадают в кишечник должным образом. Поэтому организм не может нормально переваривать пищу.
Чтобы заменить эти ферменты, дети принимают ферменты поджелудочной железы в форме таблеток:
- Ферменты следует принимать со всеми продуктами и напитками, содержащими жиры и белки.

- Для младенцев и детей младшего возраста, которые не могут глотать таблетки, высыпьте гранулы таблетки в маленькую ложку яблочного пюре. После введения ферментов проверьте, не остались ли во рту шарики, так как они могут вызвать раздражение.
- Ни в коем случае нельзя сыпать бусы на продукты. Их нельзя жевать или измельчать. Их нужно проглатывать целиком.
- Ферменты чувствительны к температуре. Хранить в прохладном сухом месте. Избегайте экстремальных температур, например, оставляйте ферменты в машине летом или зимой.
Признаки того, что ребенку могут потребоваться ферменты или изменение дозы ферментов, включают:
- плохую прибавку в весе, несмотря на сильный аппетит
- частые, обильные, жирные или зловонные испражнения
- вздутие живота или газы
Врач-диетолог или врач назначит ферменты в зависимости от веса, роста и привычки пользоваться туалетом. По мере того, как ребенок растет, растет и его аппетит, и доза ферментов.
Потребность в питательных веществах у детей с кистозным фиброзом
Питание важно для поддержания здоровья при муковисцидозе. Многие дети с муковисцидозом нуждаются в дополнительных питательных веществах по сравнению со своими сверстниками.
Зарегистрированные диетологи являются важной частью команды здравоохранения. Они могут работать с семьями, чтобы помочь детям с муковисцидозом получать необходимое питание.
Какие дополнительные услуги нужны детям с муковисцидозом?
У детей с муковисцидозом есть определенные потребности в питании:
Соль. Дети с муковисцидозом выделяют больше соли с потом, чем их сверстники, особенно в жаркую погоду и при физических нагрузках. Диетолог может порекомендовать добавлять соль в детскую смесь, предлагать соленые закуски и давать спортивные напитки, когда дети занимаются спортом или занимаются в спортзале, а также в жаркую погоду.
Жирорастворимые витамины (витамины A, D, E и K).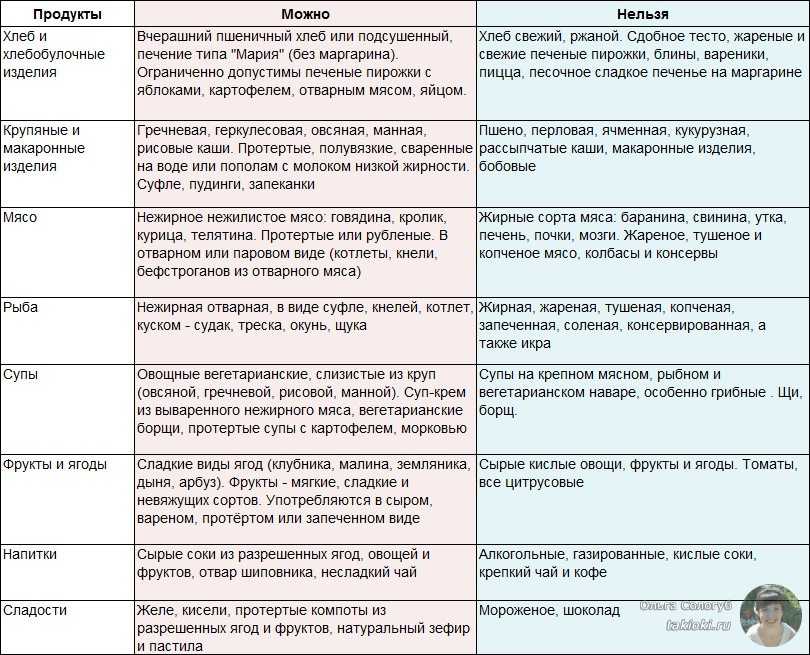 Эти витамины важны для иммунной функции, роста и заживления. Они усваиваются вместе с жиром. У большинства детей с муковисцидозом возникают проблемы с перевариванием и усвоением жира, что означает, что они могут не усваивать жирорастворимые витамины. Уровень жирорастворимых витаминов у вашего ребенка будет проверяться раз в год, и могут быть назначены поливитамины, специфичные для муковисцидоза.
Эти витамины важны для иммунной функции, роста и заживления. Они усваиваются вместе с жиром. У большинства детей с муковисцидозом возникают проблемы с перевариванием и усвоением жира, что означает, что они могут не усваивать жирорастворимые витамины. Уровень жирорастворимых витаминов у вашего ребенка будет проверяться раз в год, и могут быть назначены поливитамины, специфичные для муковисцидоза.
Кальций. Дети с муковисцидозом, особенно с недостаточностью поджелудочной железы, подвержены риску развития остеопении или остеопороза (слабость, ломкость костей). Молочные продукты являются хорошими источниками кальция (и жирные сорта также являются хорошими источниками жира и калорий). Если ваш ребенок или семья не пьют коровье молоко, подумайте о том, чтобы попробовать альтернативное молоко, обогащенное кальцием.
Калории. Некоторым детям с муковисцидозом нужны дополнительные калории, чтобы расти здоровыми и сильными. Дополнительные калории, которые получает ребенок, должны поступать из хорошо сбалансированной, здоровой диеты.
Почему некоторым детям нужны пищевые добавки или кормление через зонд?
Иногда ферментов и высококалорийной пищи недостаточно, чтобы помочь ребенку с муковисцидозом развиваться. Дети не всегда физически могут получить то, что им нужно, за счет высококалорийной диеты.
В этом случае врач или диетолог может порекомендовать добавить в рацион вашего ребенка пищевые добавки. Пищевые добавки — это богатые калориями напитки, которые также содержат белок, витамины и минералы. Некоторым детям этого дополнительного источника калорий достаточно, чтобы улучшить набор веса.
Если высококалорийной диеты и пищевых добавок недостаточно, врач или диетолог может порекомендовать кормление через зонд. Эти кормления, проводимые через зонд в желудок, часто даются ночью для получения дополнительных калорий. Это отличный способ помочь детям, которые с трудом набирают вес, одновременно снимая стресс, связанный с едой. Решение установить зонд для кормления может быть трудным, но многие семьи после этого испытывают облегчение.

 9.2 Анализы и исследования
9.2 Анализы и исследования