Какие современные методы применяются для лечения панкреатита. Какая диета рекомендуется при панкреатите. Как проводится санаторно-курортное лечение панкреатита. Какие лекарства назначают при обострении панкреатита.
Что такое панкреатит и почему он возникает
Панкреатит — это воспаление поджелудочной железы, которое может протекать в острой или хронической форме. Заболевание характеризуется нарушением функций этого важного органа пищеварительной системы.
Основные причины развития панкреатита:
- Злоупотребление алкоголем
- Неправильное питание (жирная, острая пища)
- Желчнокаменная болезнь
- Травмы поджелудочной железы
- Вирусные инфекции
- Прием некоторых лекарственных препаратов
В последние десятилетия наблюдается рост заболеваемости панкреатитом, особенно среди молодых людей. Это связывают с изменением характера питания и увеличением потребления фастфуда.
Основные симптомы панкреатита
Как распознать панкреатит? Основные симптомы заболевания:

- Боль в верхней части живота, отдающая в спину
- Тошнота и рвота
- Вздутие живота, метеоризм
- Нарушение стула (понос или запор)
- Снижение аппетита, потеря веса
- Повышение температуры тела
При появлении таких симптомов необходимо обратиться к врачу для диагностики и назначения правильного лечения. Панкреатит может протекать в легкой форме, но иногда развиваются тяжелые осложнения, требующие неотложной помощи.
Методы диагностики панкреатита
Для диагностики панкреатита применяются следующие методы исследования:
- УЗИ органов брюшной полости
- Компьютерная томография
- МРТ поджелудочной железы
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография)
- Биопсия ткани поджелудочной железы
Комплексное обследование позволяет установить точный диагноз, определить форму и стадию заболевания, выявить осложнения. На основании результатов диагностики врач назначает оптимальное лечение.
Лечение острого панкреатита
При остром панкреатите применяется комплексное лечение, направленное на устранение воспаления и болевого синдрома:

- Голод и покой в первые дни
- Обезболивающие препараты
- Антибиотики при инфекционных осложнениях
- Инфузионная терапия для восстановления водно-электролитного баланса
- Ингибиторы панкреатических ферментов
- Спазмолитики
- Антисекреторные средства
В тяжелых случаях может потребоваться хирургическое вмешательство. После купирования острых явлений назначается диетотерапия и восстановительное лечение.
Лечение хронического панкреатита
Терапия хронического панкреатита включает:
- Соблюдение строгой диеты
- Прием ферментных препаратов
- Спазмолитики и обезболивающие средства
- Антисекреторные препараты
- Витаминотерапия
- Физиотерапевтические процедуры
- Санаторно-курортное лечение
Важно исключить алкоголь, курение, острую и жирную пищу. При обострениях применяется лечение как при остром панкреатите. Хронический панкреатит требует длительного лечения и постоянного врачебного наблюдения.
Диета при панкреатите
Правильное питание — основа лечения панкреатита. Рекомендуется соблюдать следующие принципы диеты:

- Дробное питание 5-6 раз в день небольшими порциями
- Исключение жирной, жареной, острой пищи
- Ограничение соли и специй
- Отказ от алкоголя
- Употребление нежирных сортов мяса и рыбы
- Овощи и фрукты в отварном и протертом виде
- Молочные продукты пониженной жирности
Меню составляется индивидуально с учетом состояния пациента. В острый период назначается голод или питание через зонд. Постепенно рацион расширяется под контролем врача.
Санаторно-курортное лечение панкреатита
Санаторное лечение панкреатита показано в период ремиссии заболевания. Оно направлено на:
- Нормализацию функций поджелудочной железы
- Устранение болевого синдрома
- Профилактику обострений
- Общее укрепление организма
В санатории применяются следующие методы лечения:
- Питьевое лечение минеральной водой
- Бальнеотерапия (минеральные ванны)
- Грязелечение
- Физиотерапия
- Лечебная физкультура
- Диетотерапия
Санаторно-курортное лечение позволяет добиться длительной ремиссии панкреатита и улучшить качество жизни пациентов. Курс лечения обычно составляет 14-21 день.

Профилактика панкреатита
Для профилактики панкреатита рекомендуется:
- Соблюдать правильный режим питания
- Отказаться от алкоголя и курения
- Избегать стрессов
- Своевременно лечить заболевания желудочно-кишечного тракта
- Контролировать вес
- Регулярно проходить обследования
При соблюдении этих рекомендаций риск развития панкреатита значительно снижается. Важно вести здоровый образ жизни и заботиться о своем пищеварении.
Заключение
Панкреатит — серьезное заболевание, требующее комплексного лечения и соблюдения диеты. При правильном подходе можно добиться длительной ремиссии и избежать осложнений. Необходимо своевременно обращаться к врачу при появлении симптомов и выполнять все рекомендации по лечению и профилактике панкреатита.
Лечение беременных с хроническим панкреатитом
Хронический панкреатит — это группа хронических заболеваний поджелудочной железы различной этиологии, преимущественно воспалительной природы, проявляющихся различной степенью нарушения ее экзокринной и эндокринной функций. Диагноз хронического панкреатита у беременных представляет достаточно трудную задачу для врачей, работающих в акушерских клиниках. Нередко в I триместре беременности обострение хронического панкреатита проходит под маской раннего токсикоза. Принято считать рвоту беременных до 12 нед беременности симптомом раннего токсикоза [2, 9] и расценивать ее после 12 нед как обострение или манифестацию хронического заболевания гепатобилиарной системы. Во II и III триместрах беременности обострение хронического панкреатита, сопровождающееся рвотой, болями в эпигастрии, стеатореей, приходится дифференцировать с холестазом, острой жировой дистрофией печени и HELLP-синдромом [2, 8, 9].
К факторам, провоцирующим обострение панкреатита у беременных, следует отнести нарушение диеты, снижение физической активности, нарушение моторики желудочно-кишечного тракта, связанное с гормональными влияниями эстрогенов, заболевания желчного пузыря и желчевыводящих путей, белковую недостаточность, инфекции, а также полипрагмазию. К сожалению, не всегда оправдано назначение большого количества лекарственных препаратов беременным, оно может оказывать токсическое действие на органы гепатобилиарной системы [2, 9] и способствовать обострению хронического панкреатита. Выраженное обострение хронического панкреатита может привести к выкидышу, преждевременным родам, внутриутробной гибели плода [2].
К сожалению, не всегда оправдано назначение большого количества лекарственных препаратов беременным, оно может оказывать токсическое действие на органы гепатобилиарной системы [2, 9] и способствовать обострению хронического панкреатита. Выраженное обострение хронического панкреатита может привести к выкидышу, преждевременным родам, внутриутробной гибели плода [2].
Лабораторные тесты, рекомендуемые для диагностики экзокринной недостаточности поджелудочной железы, в настоящее время недоступны в большинстве российских родовспомогательных учреждений. Так, проблематичным представляется количественное определение нейтрального жира в кале за 72 ч (более 6 г в день — патология), и определение эластазы 1 в кале (уровень менее 200 мкг в 1 г кала свидетельствует о панкреатической недостаточности) [3, 6]. Невысокая чувствительность амилазного теста (определение активности амилазы в крови и моче) связана с кратковременностью гиперамилаземии и гиперамилазурии при панкреатитах. Диагностика панкреатита проводится на основании анамнестических данных, клинической картины, результатов ультразвукового и копрологического исследований.
Для уточнения диагноза панкреатита у беременных проводились следующие исследования:
1. Общеклинические анализы крови и мочи.
2. Биохимическое исследование сыворотки крови. При обострении панкреатита у беременных определяли незначительное повышение уровня аланинаминотрансферазы и аспартатаминотрансферазы. Повышение билирубина, преимущественно прямого, холестерина и щелочной фосфатазы выявлялось при блоке общего желчного протока (холедоха), развитии реактивного гепатита. Нередко у беременных с панкреатитом была нарушена толерантность к глюкозе, что расценивалось как гестационный сахарный диабет.
3. УЗИ внутренних органов выявляло увеличение размеров и изменение структуры поджелудочной железы, неровные и нечеткие ее контуры, расширение протоков, кисты и псевдокисты, патологические изменения органов билиарного тракта, такие, как билиарный сладж, расширение холедоха, утолщение и двойной контур стенок желчного пузыря.
4. При копрологическом исследовании выявлялись стеаторея, креаторея.
Лечение беременных с панкреатитом представляет не менее сложную задачу, чем его диагностика. Ограничение лекарственной терапии, назначение диеты с ограничением жиров, свежих овощей и фруктов является необходимым условием терапии. Рекомендуется повышение количества белков до 150 г в сутки в основном за счет животных белков, прием пищи не менее 5 раз в день малыми порциями, травяные чаи (мята, ромашка, шиповник), пищевые волокна (овсяный кисель и др.). Все блюда подаются в отварном или запеченном виде.
Панкреатические ферменты (панкреатин) назначаются за 40 мин до еды в дозе 25 000 ЕД липазы, с целью достижения обезболивающего эффекта с последующим переходом 10 000 ЕД липазы в начале каждого приема пищи в течение не менее 3-4 нед [1-3, 6]. В комбинации с панкреатическими ферментами применяются селективные спазмолитики, разрешенные к применению при беременности [10, 11].
Назначение препарата урсодезоксихолевой кислоты — урсосана, разрешенного к применению при беременности, в дозе 10-15 мг/кг в сутки является патогенетически обоснованным при наличии билиарного сладжа в желчном пузыре, при постхолецистэктомическом синдроме, при сопутствующих холестатических заболеваниях печени и желчного пузыря [4].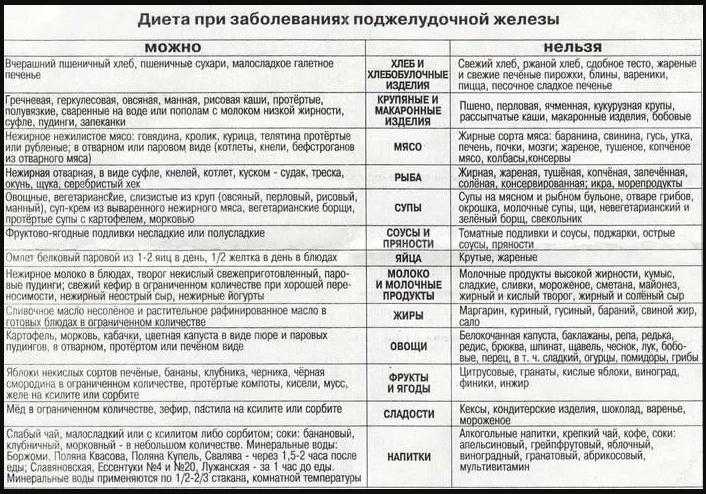
Безопасность применения ингибиторов протонной помпы и обоснование их применения при панкреатитах в последние годы широко обсуждается в медицинской печати. Со II триместра беременности возможно применение омепразола, пантопразола, эзомепразола при наличии сопутствующих эрозивно-язвенных поражений желудочно-кишечного тракта, рефлюкс-эзофагите [2, 10]. При синдроме избыточного бактериального роста в кишечнике, воспалительном процессе в кишечнике, а также при наличии системных поражений, отсутствии эффекта от терапии без применения антибактериальных средств в сроке до 18 нед беременности назначается амоксициллин по 1000 мг 2 раза в сутки или цефалоспорины II-III поколения, после 18 нед беременности возможно назначение метронидазола по 250 мг 4 раза в сутки. При отсутствии синдрома избыточного бактериального роста в кишечнике основным способом воздействия на микрофлору кишечника является применение пробиотиков и пребиотиков [5, 7].
Клинический случай. Больная С. , 32 лет, жительница Свердловской области, история родов №608, поступила в отделение реанимации НИИ ОММ 21 марта 2007 г. с диагнозом: «Беременность 31-32 недели. Двойня бихориальная, биамниотическая. Язвенно-некротический эзофагит. Эрозивный гастрит. Хронический панкреатит, обострение. Анемия беременной II степени». При расспросе больная отрицала наличие хронических заболеваний, но отмечала изжогу и метеоризм, возникавшие при погрешности в диете до и во время беременности. 13 марта, после погрешности в диете (употребляла в пищу соленую кильку с жареным картофелем) у женщины возникла рвота сначала съеденной пищей, а позднее — кофейной гущей до 20 раз в день, в связи с чем была госпитализирована по месту жительства в отделение патологии беременных. При обследовании выявлен язвенно-некротический эзофагит. При УЗИ — диффузные изменения поджелудочной железы, расширение селезеночной вены в воротах селезенки. В клинических анализах определялось снижение гемоглобина до 88 г/л, гематокрита до 25,3, гипербилирубинемия до 30,6 мкмоль/л, гипопротеинемия до 55,4 г/л.
, 32 лет, жительница Свердловской области, история родов №608, поступила в отделение реанимации НИИ ОММ 21 марта 2007 г. с диагнозом: «Беременность 31-32 недели. Двойня бихориальная, биамниотическая. Язвенно-некротический эзофагит. Эрозивный гастрит. Хронический панкреатит, обострение. Анемия беременной II степени». При расспросе больная отрицала наличие хронических заболеваний, но отмечала изжогу и метеоризм, возникавшие при погрешности в диете до и во время беременности. 13 марта, после погрешности в диете (употребляла в пищу соленую кильку с жареным картофелем) у женщины возникла рвота сначала съеденной пищей, а позднее — кофейной гущей до 20 раз в день, в связи с чем была госпитализирована по месту жительства в отделение патологии беременных. При обследовании выявлен язвенно-некротический эзофагит. При УЗИ — диффузные изменения поджелудочной железы, расширение селезеночной вены в воротах селезенки. В клинических анализах определялось снижение гемоглобина до 88 г/л, гематокрита до 25,3, гипербилирубинемия до 30,6 мкмоль/л, гипопротеинемия до 55,4 г/л. В стационаре по месту жительства получала дезинтоксикационную терапию, квамател, альмагель, спазмолитики, препараты железа, метрогил. 21 марта переведена в НИИ ОММ. При поступлении предъявляла жалобы на изжогу, нестерпимые боли за грудиной в проекции пищевода, метеоризм, кашицеобразный стул до 4 раз в день, тошноту, рвоту кофейной гущей, приносящую временное облегчение, незначительный кожный зуд. При осмотре — состояние средней степени тяжести. Кожные покровы бледные. Дыхание везикулярное. Тоны сердца приглушены, ритмичны. АД — 110/70 мм рт.ст., ЧСС — 80 уд. в мин. Живот мягкий, умеренно болезнен при пальпации в проекции головки поджелудочной железы. Печень выступала на 1,5 см. Отеки нижних конечностей. УЗИ внутренних органов: диффузные изменения поджелудочной железы. Расширена селезеночная вена до 13 мм. Поджелудочная железа болезненна при исследовании. Эзофагогастродуаденоскопия: эрозивно-фибринозный эзофагит, скользящая грыжа пищеводного отверстия диафрагмы, гастроэзофагеальный рефлюкс, дуоденогастральный рефлюкс.
В стационаре по месту жительства получала дезинтоксикационную терапию, квамател, альмагель, спазмолитики, препараты железа, метрогил. 21 марта переведена в НИИ ОММ. При поступлении предъявляла жалобы на изжогу, нестерпимые боли за грудиной в проекции пищевода, метеоризм, кашицеобразный стул до 4 раз в день, тошноту, рвоту кофейной гущей, приносящую временное облегчение, незначительный кожный зуд. При осмотре — состояние средней степени тяжести. Кожные покровы бледные. Дыхание везикулярное. Тоны сердца приглушены, ритмичны. АД — 110/70 мм рт.ст., ЧСС — 80 уд. в мин. Живот мягкий, умеренно болезнен при пальпации в проекции головки поджелудочной железы. Печень выступала на 1,5 см. Отеки нижних конечностей. УЗИ внутренних органов: диффузные изменения поджелудочной железы. Расширена селезеночная вена до 13 мм. Поджелудочная железа болезненна при исследовании. Эзофагогастродуаденоскопия: эрозивно-фибринозный эзофагит, скользящая грыжа пищеводного отверстия диафрагмы, гастроэзофагеальный рефлюкс, дуоденогастральный рефлюкс.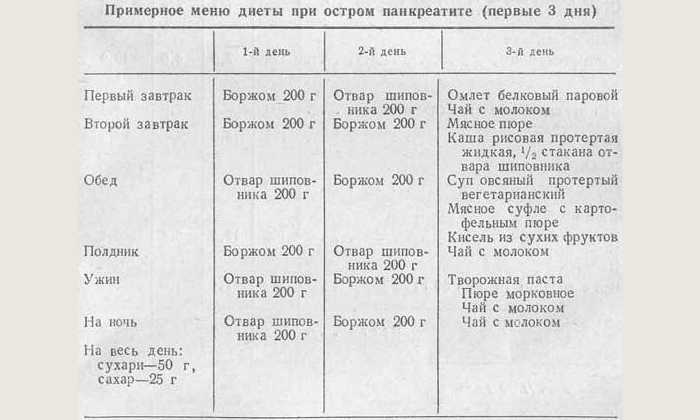 Диагноз: «Беременность 30-31 нед. Бихориальная, биамниотическая двойня. Гастроэзофагеальная рефлюксная болезнь: скользящая грыжа пищеводного отверстия диафрагмы, рефлюкс-эзофагит III степени, острые эрозии средней и нижней трети пищевода. Хронический панкреатит, обострение. Холестатический гепатоз беременной. Анемия 2-й степени сочетанного генеза». Получала лечение: дробное питание (бульоны, протертые супы, вязкие каши). Щадящий режим. Инфузии физиологических растворов, пантопразол внутривенно перед едой и после еды, креон 25 000 ЕД за 30 мин до еды 3 раза в день, дюспаталин 1 капсула 2 раза в день, жидкие препараты железа. За время наблюдения к 26.03.07 купировались явления панкреатита и эзофагита, самочувствие больной значительно улучшилось. Родоразрешена путем кесарева сечения 27.03.07 масса плодов — 1780 г и 1770 г. В послеродовом периоде получала креон 10 000 ЕД 3 раза в день, дюспаталин 1 капсула 2 раза в день. На 7-е сутки в удовлетворительном состоянии переведена в реабилитационное отделение детской клиники для ухода за детьми.
Диагноз: «Беременность 30-31 нед. Бихориальная, биамниотическая двойня. Гастроэзофагеальная рефлюксная болезнь: скользящая грыжа пищеводного отверстия диафрагмы, рефлюкс-эзофагит III степени, острые эрозии средней и нижней трети пищевода. Хронический панкреатит, обострение. Холестатический гепатоз беременной. Анемия 2-й степени сочетанного генеза». Получала лечение: дробное питание (бульоны, протертые супы, вязкие каши). Щадящий режим. Инфузии физиологических растворов, пантопразол внутривенно перед едой и после еды, креон 25 000 ЕД за 30 мин до еды 3 раза в день, дюспаталин 1 капсула 2 раза в день, жидкие препараты железа. За время наблюдения к 26.03.07 купировались явления панкреатита и эзофагита, самочувствие больной значительно улучшилось. Родоразрешена путем кесарева сечения 27.03.07 масса плодов — 1780 г и 1770 г. В послеродовом периоде получала креон 10 000 ЕД 3 раза в день, дюспаталин 1 капсула 2 раза в день. На 7-е сутки в удовлетворительном состоянии переведена в реабилитационное отделение детской клиники для ухода за детьми.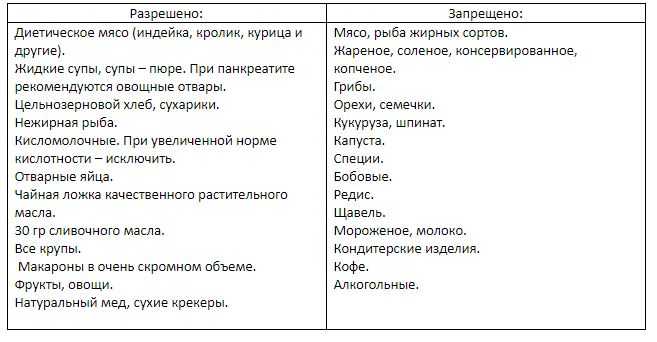
Выводы
1. Проблема диагностики и лечения хронического панкреатита у беременных является актуальной задачей и требует взаимодействия врачей различных специальностей — акушеров, терапевтов, гастроэнтерологов, эндокринологов.
2. Обострение хронического панкреатита у беременных необходимо дифференцировать от других заболеваний желудочно-кишечного тракта, заболеваний печени, ассоциированных с беременностью.
3. Все беременные с хроническим панкреатитом должны быть отнесены к группе риска реализации гестационного сахарного диабета.
Лечение панкреатита в санатории в Кисловодске
Не так давно панкреатит считался редкой болезнью системы пищеварения. Изменение стереотипов питания, увеличение потребления фаст-фуда и продуктов с различными пищевыми добавками привело к росту частоты гастроэнтерологической патологии, включая и панкреатит. За последние десятилетия частота этого заболевания выросла почти в три раза. В развитых странах хронический панкреатит заметно «помолодел»: средний возраст больных снизился с 50-55 до 32-37 лет.
В развитых странах хронический панкреатит заметно «помолодел»: средний возраст больных снизился с 50-55 до 32-37 лет.
Панкреатит – прогрессирующее воспаление поджелудочной железы. Хроническое воспаление приводит к склерозу ткани железы, нарушению продукции пищеварительных ферментов и инсулина. Панкреатит может быть первичным, когда воспаление начинается с поджелудочной железы, но чаще встречается вторичный, развивающийся на фоне других заболеваний желудочно-кишечного тракта.
К основным симптомам панкреатита относятся:
- боль в подложечной области и левом подреберье;
- нарушение пищеварения;
- частые поносы.
Боль может быть разной интенсивности, отдает в спину, усиливается в положении лежа на спине. Нарушение переваривания пищи, и поносы приводят к снижению массы тела, появлению симптомов гиповитаминозов. Со временем на фоне хронического панкреатита могут появляться симптомы сахарного диабета. Нередко панкреатит протекает без выраженной клинической симптоматики.
Нередко панкреатит протекает без выраженной клинической симптоматики.
Лечение панкреатита
Панкреатит имеет хроническое прогрессирующее течение. Во время обострения заболевания проводится медикаментозная терапия, в фазу ремиссии рекомендуется санаторно-курортное лечение. Лечение панкреатита в санатории увеличивает продолжительность ремиссий, снижает частоту и интенсивность обострений. Повторные курсы санаторно-курортного лечения помогают избежать развития осложнений заболевания, в том числе и такого серьезного, как сахарный диабет.
Выбирая санаторий, где лечат панкреатит, остановите свой выбор на санатории «Виктория» — кисловодский филиал АО «ЦСТЭ» (холдинг) в г. Кисловодске. Это одна из самых популярных здравниц Кисловодска и Кавказских Минеральных вод. Здесь вы получите эффективное лечение, отдых в комфортных условиях, что поможет улучшить самочувствие и оздоровиться. В санатории действует специальная программа лечения заболеваний органов пищеварения.
При панкреатите проводится комплексное, дифференцированное лечение. Назначение процедур осуществляется с учетом клинической формы панкреатита, стадии его развития, наличия сопутствующих заболеваний и степени компенсации пищеварительной функции.
Диетотерапия
В лечении панкреатита, как и других заболеваний пищеварительной системы, основная роль отводится диетотерапии. При этом заболевании показана диета №5п. Данная диета предусматривает дробное питание 5-6 раз в сутки. Из рациона питания исключаются острые, жирные блюда, сдобная выпечка, шоколад, копчености. При панкреатите показано увеличение содержания белка. Это необходимо для устранения дефицита белка и увеличения содержания в крови ингибиторов протеолитических ферментов. В санатории «Виктория» — кисловодский филиал АО «ЦСТЭ» (холдинг) работают специалисты, которые проконсультируют и подберут для вас нужную диету.
Минеральные воды
Питьевой прием минеральной воды – ведущий лечебный фактор в санаторно-курортном лечении хронического панкреатита. Санаторий для больных панкреатитом в Кисловодске «Виктория» — кисловодский филиал АО «ЦСТЭ» (холдинг) использует в лечении минеральную воду «Ессентуки-4», «Славяновская» и нарзаны. При панкреатите показана вода «Ессентуки-4». Применение этой воды улучшает выведение желчи, восстанавливает нормальную кислотность желудочного сока, устраняет изжогу, стимулирует секрецию панкреатического сока. При сопутствующей патологии могут назначаться и другие минеральные воды.
Санаторий для больных панкреатитом в Кисловодске «Виктория» — кисловодский филиал АО «ЦСТЭ» (холдинг) использует в лечении минеральную воду «Ессентуки-4», «Славяновская» и нарзаны. При панкреатите показана вода «Ессентуки-4». Применение этой воды улучшает выведение желчи, восстанавливает нормальную кислотность желудочного сока, устраняет изжогу, стимулирует секрецию панкреатического сока. При сопутствующей патологии могут назначаться и другие минеральные воды.
Бальнеотерапия
Бальнеотерапию – можно смело отнести к самым древним и проверенным методам лечения. Первые упоминания о водолечении и его воздействии на организм человека указаны в сочинениях Геродота и Гиппократа, относящихся к V веку до нашей эры.
Во время проведения сеанса бальнеотерапии на тело пациента оказывается одновременно несколько видов воздействий: действие воды, ее состава и температуры. В медицине применяются следующие виды водолечения: прием минеральной воды внутрь, ингаляции и непосредственный контакт с водой, возникающий от погружения тела в ванну.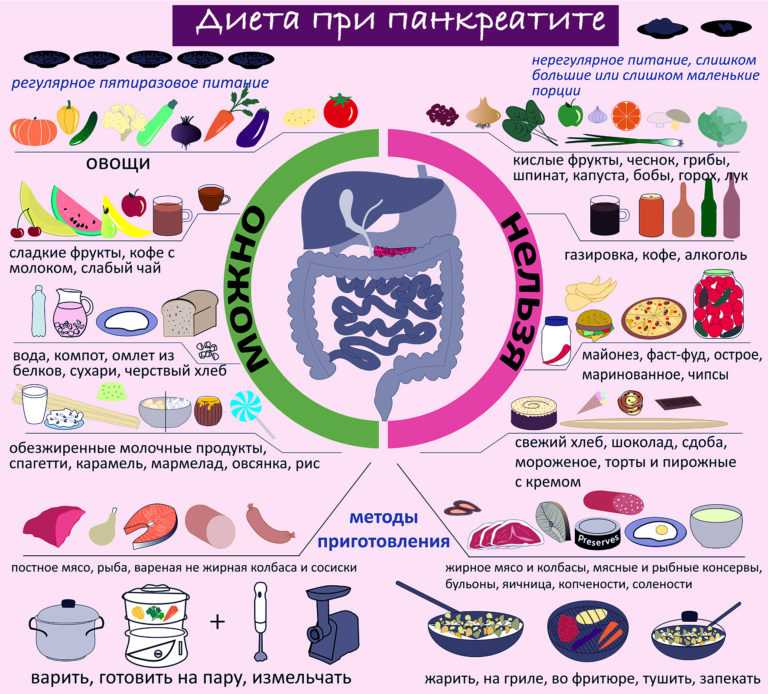 При панкреатите назначают нарзанные, йодобромные, хвойно-жемчужные ванны.
При панкреатите назначают нарзанные, йодобромные, хвойно-жемчужные ванны.
Физиотерапия и грязелечение
Аппаратная физиотерапия и грязевые аппликации улучшают отток желчи, снимают симптомы воспаления, улучшают секреторную функцию поджелудочной железы.
Массаж, ЛФК
Лечебная физкультура, плавание в бассейне и массаж оказывают общеукрепляющее, оздоравливающее действие, активизируют иммунную систему и придают бодрость.
Приезжайте в санаторий «Виктория» — кисловодский филиал АО «ЦСТЭ» (холдинг) мы с радостью позаботимся о вашем здоровье!
Заместительная терапия ферментами поджелудочной железы при раке поджелудочной железы
Ферменты поджелудочной железы обычно представляют собой капсулы, которые вы принимаете во время еды. На этой странице объясняется, как и когда принимать эти капсулы, если у вас рак поджелудочной железы.
Заместительная терапия ферментами поджелудочной железы заменяет ферменты, которые обычно вырабатывает поджелудочная железа. Если у вас рак поджелудочной железы, прием ферментов поджелудочной железы может помочь вам переваривать пищу.
Если у вас рак поджелудочной железы, прием ферментов поджелудочной железы может помочь вам переваривать пищу.
Это может помочь при таких симптомах, как потеря веса, жидкий стул (диарея) или потеря аппетита.
Ферменты поджелудочной железы обычно выпускаются в виде капсул, которые вы проглатываете во время еды. Они также доступны в виде гранул или порошка, если вам трудно глотать капсулы.
Ферменты некоторых марок имеют число после названия, которое показывает дозу ферментов. Например, Креон 25 000 содержит 25 000 единиц, а Нутризим 22 — 22 000 единиц. Мы использовали эти бренды в качестве примера, но вам может быть назначен другой бренд.
Посмотрите наше видео о заместительной терапии ферментами поджелудочной железы
В этом видео наша медсестра-специалист Джени объясняет, как принимать ферменты поджелудочной железы.
Какую дозу ферментов мне нужно принять?
Вы можете начать с дозы не менее 50 000 или 75 000 единиц для основного приема пищи и 25 000 или 50 000 единиц для закуски или напитка с молоком.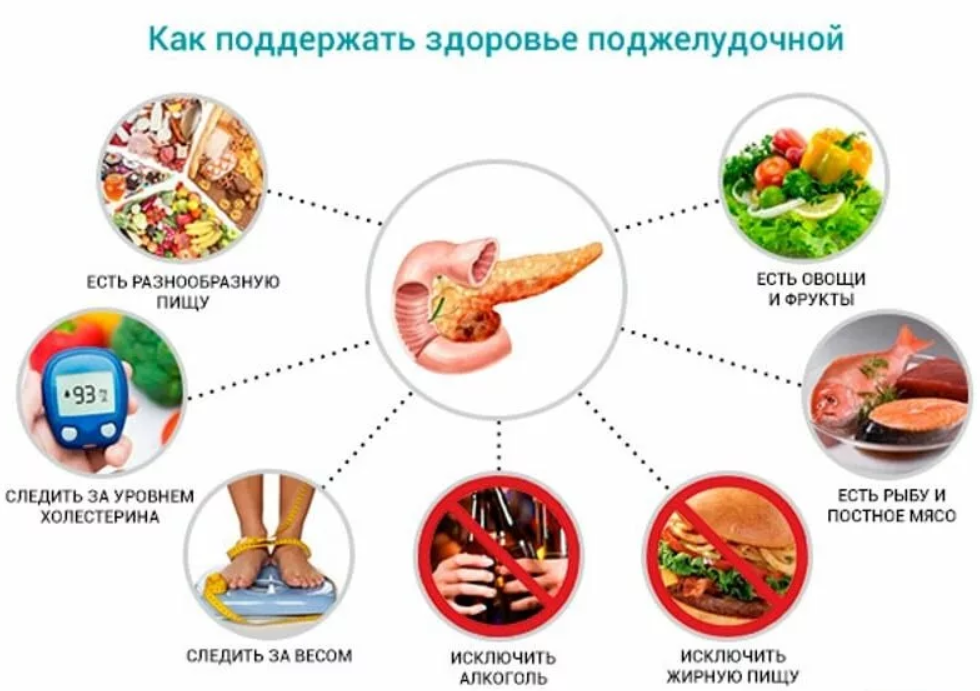 Например, если вы принимаете капсулу, содержащую 25 000 единиц, вы можете принимать две или три капсулы с основным приемом пищи и одну или две капсулы с закуской.
Например, если вы принимаете капсулу, содержащую 25 000 единиц, вы можете принимать две или три капсулы с основным приемом пищи и одну или две капсулы с закуской.
Это может показаться большим количеством ферментов, но это не так много, как обычно вырабатывает поджелудочная железа. Во время и после небольшого приема пищи ваша поджелудочная железа обычно составляет до 720 000 единиц.
Большинству людей потребуется увеличить количество принимаемых ферментов по сравнению с начальной дозой. Улучшение проблем с пищеварением может означать, что вы начинаете есть больше и нуждаетесь в большем количестве ферментов поджелудочной железы для переваривания пищи. Ваш диетолог, врач или медсестра могут рассказать вам, как определить наилучшую дозу ферментов для вас. Они должны регулярно пересматривать дозу.
Нет установленной дозы ферментов на каждый день. Вам нужно будет принимать больше для больших блюд и больше для жирных продуктов, так как для их переваривания требуется больше ферментов. Не меняйте то, что вы едите, чтобы попытаться справиться со своими симптомами — просто убедитесь, что вы принимаете достаточное количество ферментов для того, что вы едите. Поговорите со своим врачом или диетологом, прежде чем вносить серьезные изменения в свой рацион.
Не меняйте то, что вы едите, чтобы попытаться справиться со своими симптомами — просто убедитесь, что вы принимаете достаточное количество ферментов для того, что вы едите. Поговорите со своим врачом или диетологом, прежде чем вносить серьезные изменения в свой рацион.
Возможно, вам будет полезно вести дневник того, что вы съели, какую дозу ферментов вы приняли и улучшились ли от этого ваши симптомы. Это может помочь вам определить, принимаете ли вы достаточное количество ферментов.
Прием ферментов поджелудочной железы
Важно правильно принимать ферменты, чтобы убедиться, что они хорошо работают.
- Ферменты следует принимать во время всех приемов пищи и закусок . Вы также должны принимать их с молочными напитками.
- Проглатывайте капсулы целиком, запивая их парой глотков. Не принимайте капсулы с горячими напитками, так как они не будут работать должным образом. Если вы едите горячую пищу, убедитесь, что вы проглатываете капсулы с холодным напитком.

- Не разжевывайте капсулы, так как это может вызвать язву во рту. Узнайте больше о том, что делать, если вам трудно глотать капсулы.
- Ферменты следует принимать с первыми порциями пищи. Они не будут работать должным образом, если вы примете их после еды.
- Если вы принимаете более одной капсулы или прием пищи будет длиться более 20 минут, принимайте половину капсулы в начале еды, а вторую половину распределяйте во время еды.
- Вам потребуется больше ферментов для больших блюд или если в пище больше жира, например, еда на вынос, жареная или жареная пища, пудинги или пища с большим количеством сыра или шоколада.
- Не беспокойтесь, если вы забудете принять ферменты. Просто принимайте обычную дозу во время следующего приема пищи или перекуса.
- Если вы принимаете напитки с пищевыми добавками, вам также необходимо будет принимать ферменты вместе с ними.
- Не храните капсулы в горячих местах, так как это может привести к нарушению их нормальной работы.
 Например, не оставляйте их в бардачке автомобиля, возле батарей, под прямыми солнечными лучами или в карманах брюк.
Например, не оставляйте их в бардачке автомобиля, возле батарей, под прямыми солнечными лучами или в карманах брюк.
Когда НЕЛЬЗЯ принимать ферменты поджелудочной железы
Ферменты поджелудочной железы действуют только тогда, когда их принимают вместе с пищей. Есть некоторые продукты и напитки, с которыми вам не нужно принимать ферменты. К ним относятся:
- напитки с небольшим количеством молока (включая чай или кофе), фруктовые кабачки или газированные напитки
алкогольные напитки - небольшое количество фруктов (кроме бананов и авокадо) или сухофруктов
- овощи в небольшом количестве (кроме картофеля, фасоли и бобовых, таких как чечевица)
- сладкие конфеты – например, мармеладки, винные жвачки, фруктовые пастилки или зефир.
«Я считаю, что есть мало и часто работает лучше всего. Единственные продукты, которые действительно вызывают у меня проблемы, — жирные, жирные и иногда молочные.
После приема Креона я заметила значительное улучшение».
Что делать, если я не могу проглотить капсулы?
Капсулы лучше принимать целыми, так они действуют лучше. Если вам трудно глотать капсулы, поговорите со своим врачом, медсестрой или диетологом. Доступны капсулы меньшего размера, но вам, возможно, придется принять больше, чтобы восполнить дозу.
Вы можете открыть капсулу и смешать гранулы внутри с чайной ложкой холодной, мягкой, кислой пищи, такой как нежный яблочный соус, фруктовое пюре, абрикосовый джем или фруктовый йогурт. Немедленно проглотите пищу и запейте прохладным напитком, чтобы прополоскать рот. Не смешивайте гранулы с горячей пищей или напитками, так как это остановит работу ферментов. Не высыпайте гранулы на тарелку с едой, так они тоже не подействуют.
Не жевать гранулы. Если гранулы не проглотить быстро или застрять между зубами или зубными протезами, они могут вызвать язвы во рту.
Обновлено в январе 2020 г.
Дата проверки январь 2023 г.
Рак поджелудочной железы и важная роль питания – AU Health News
Health5 месяцев назад
Онкологический центр Джорджии
Автор Онкологического центра Джорджии
Ежегодно примерно у 60 000 человек диагностируется рак поджелудочной железы. Хотя лечение может включать химиотерапию, хирургическое вмешательство и облучение, диетотерапия также может играть важную роль. Зарегистрированные диетологи (RD) работают с пациентами, чтобы помочь поддерживать удовольствие от еды и пищевой статус. Чтобы понять важность диетотерапии в лечении рака поджелудочной железы, мы должны углубиться в то, что поджелудочная железа делает для нашего тела.
Поджелудочная железа — это железа, расположенная за желудком и тонкой кишкой. Он выполняет две основные функции для нашего организма. Во-первых, поджелудочная железа вырабатывает инсулин, чтобы регулировать уровень сахара в крови. Инсулин — это то, что помогает сахару поступать из нашего кровотока в клетки нашего тела для получения энергии. Другая основная задача поджелудочной железы — высвобождать соки или ферменты, которые помогают переваривать жиры, углеводы и белки. Когда эти работы выполняются неправильно, возникают проблемы или другие проблемы со здоровьем. Когда инсулин не работает должным образом, часто возникает диабет. Когда ферменты не работают, пища не переваривается и не усваивается должным образом. Это часто приводит к зловонному, плавающему или бледному стулу, вздутию живота, газообразованию и/или боли в животе после еды. Другими распространенными симптомами и побочными эффектами являются потеря веса, быстрое чувство насыщения, усталость, запор и демпинг-синдром. Синдром демпинга — это когда пища проходит через пищеварительную систему слишком быстро, вызывая головокружение, учащенное сердцебиение, тошноту и вздутие живота. Все это может быть очень неприятно. Делайте заметки и обсуждайте со своим диетологом, если какие-либо продукты не согласуются с вашим процессом пищеварения.
Другая основная задача поджелудочной железы — высвобождать соки или ферменты, которые помогают переваривать жиры, углеводы и белки. Когда эти работы выполняются неправильно, возникают проблемы или другие проблемы со здоровьем. Когда инсулин не работает должным образом, часто возникает диабет. Когда ферменты не работают, пища не переваривается и не усваивается должным образом. Это часто приводит к зловонному, плавающему или бледному стулу, вздутию живота, газообразованию и/или боли в животе после еды. Другими распространенными симптомами и побочными эффектами являются потеря веса, быстрое чувство насыщения, усталость, запор и демпинг-синдром. Синдром демпинга — это когда пища проходит через пищеварительную систему слишком быстро, вызывая головокружение, учащенное сердцебиение, тошноту и вздутие живота. Все это может быть очень неприятно. Делайте заметки и обсуждайте со своим диетологом, если какие-либо продукты не согласуются с вашим процессом пищеварения.
Обсуждаемые ранее симптомы могут возникать без диагноза рака, но гораздо чаще встречаются у людей с раком поджелудочной железы. На самом деле, часто такие симптомы, как потеря веса и диарея, побуждают кого-то обратиться к врачу в первую очередь. Почему это происходит часто? Обычно сам рак вызывает закупорку, которая создает своего рода пробку в нашем пищеварительном тракте. Это означает, что ферменты не попадают туда, куда им нужно. Именно тогда врачи принимают решение о том, могут ли они удалить закупорку хирургическим путем или им нужно сначала уменьшить ее с помощью химиотерапии. Оба варианта действий повлияют на ваше питание, поэтому диетолог является такой важной частью вашей команды. Они могут помочь вам оценить свой рацион и найти способы улучшить общую переносимость блюд, закусок и напитков.
На самом деле, часто такие симптомы, как потеря веса и диарея, побуждают кого-то обратиться к врачу в первую очередь. Почему это происходит часто? Обычно сам рак вызывает закупорку, которая создает своего рода пробку в нашем пищеварительном тракте. Это означает, что ферменты не попадают туда, куда им нужно. Именно тогда врачи принимают решение о том, могут ли они удалить закупорку хирургическим путем или им нужно сначала уменьшить ее с помощью химиотерапии. Оба варианта действий повлияют на ваше питание, поэтому диетолог является такой важной частью вашей команды. Они могут помочь вам оценить свой рацион и найти способы улучшить общую переносимость блюд, закусок и напитков.
Если ваша команда примет решение о хирургическом лечении, большинству пациентов будет проведена процедура, широко известная как процедура Уиппла, которая помогает удалить пораженные участки в местах закупорки и/или опухоли. Это комплексная операция, включающая удаление желчного пузыря, желчных протоков и части тонкой кишки. После процедуры важно есть продукты, которые помогут вам на пути к выздоровлению. Вы можете заметить, что ваш аппетит стал меньше, чем раньше, и вы можете чувствовать себя сытым быстрее, чем раньше. Чтобы исправить это, подумайте о том, чтобы чаще есть небольшими порциями, примерно 5–6 раз в день. Чтобы избежать быстрого чувства сытости, сведите к минимуму употребление слишком большого количества алкоголя во время еды (попробуйте пить маленькими глотками за час до и/или после еды, когда вы чувствуете жажду). Избегайте продуктов, вызывающих газообразование или вздутие живота, таких как брокколи и брюссельская капуста. Многим людям, возможно, даже придется избегать питья через соломинку. Потягивание напитков может помочь предотвратить чрезмерное потребление воздуха, когда мы пьем напитки. Говоря о напитках, ваш диетолог может порекомендовать пероральные пищевые добавки, которые могут помочь вам достичь желаемых ежедневных потребностей в энергии. И, наконец, попробуйте сначала достать источник белка на своей тарелке, чтобы убедиться, что вы едите достаточно белка, прежде чем почувствуете себя сытым.
После процедуры важно есть продукты, которые помогут вам на пути к выздоровлению. Вы можете заметить, что ваш аппетит стал меньше, чем раньше, и вы можете чувствовать себя сытым быстрее, чем раньше. Чтобы исправить это, подумайте о том, чтобы чаще есть небольшими порциями, примерно 5–6 раз в день. Чтобы избежать быстрого чувства сытости, сведите к минимуму употребление слишком большого количества алкоголя во время еды (попробуйте пить маленькими глотками за час до и/или после еды, когда вы чувствуете жажду). Избегайте продуктов, вызывающих газообразование или вздутие живота, таких как брокколи и брюссельская капуста. Многим людям, возможно, даже придется избегать питья через соломинку. Потягивание напитков может помочь предотвратить чрезмерное потребление воздуха, когда мы пьем напитки. Говоря о напитках, ваш диетолог может порекомендовать пероральные пищевые добавки, которые могут помочь вам достичь желаемых ежедневных потребностей в энергии. И, наконец, попробуйте сначала достать источник белка на своей тарелке, чтобы убедиться, что вы едите достаточно белка, прежде чем почувствуете себя сытым. Употребление достаточного количества белка поможет восстановиться после операции. Это важные предложения, но есть и другие, которые могут помочь вам в течение этого начального периода выздоровления в 6-8 недель, и диетолог также может рассмотреть их вместе с вами.
Употребление достаточного количества белка поможет восстановиться после операции. Это важные предложения, но есть и другие, которые могут помочь вам в течение этого начального периода выздоровления в 6-8 недель, и диетолог также может рассмотреть их вместе с вами.
Очень часто больным раком поджелудочной железы требуется помощь с адекватным потреблением ферментов для правильного переваривания пищи. Заместительная терапия ферментами поджелудочной железы или PERT — это лекарства (в форме таблеток), которые могут помочь восполнить то, что ваша поджелудочная железа делала до постановки диагноза. Эти таблетки содержат ферменты, которые вырабатывает поджелудочная железа: липазу (помогает расщеплять жиры), протеазу (помогает расщеплять белки) и амилазу (помогает расщеплять углеводы). Хотя это лекарство имеет разную силу действия, большинство людей достигают того, что им нужно, при более низкой дозе, рассчитанной на их вес. Ваш диетолог или врач может помочь вам понять, какая доза вам подходит и как лучше всего принимать это лекарство.
Как упоминалось ранее, поджелудочная железа производит инсулин. Таким образом, при раке поджелудочной железы возможно нарушение высвобождения инсулина. Это означает, что у вас может быть более высокий уровень сахара в крови, чем обычно. Чтобы бороться с высоким уровнем сахара в крови в течение длительного времени, постарайтесь уменьшить потребление простых углеводов. Это такие продукты, как белый хлеб, сладкие хлопья, белая паста и рис, пирожные и печенье. Вместо этого старайтесь есть цельнозерновые продукты, такие как коричневый рис, пшеничный хлеб и ограничивайте сладости. Даже при более здоровом питании эти продукты могут вызывать повышение уровня сахара в крови, что является нормальным явлением. Чтобы помочь с этим, их следует есть с источником белка. Эта комбинация поможет обуздать сахарный крах. Простая идея перекуса может быть арахисовым маслом с фруктами на ваш выбор или белковой добавкой, превращенной в смузи.
Рак поджелудочной железы может быть пугающим диагнозом.
