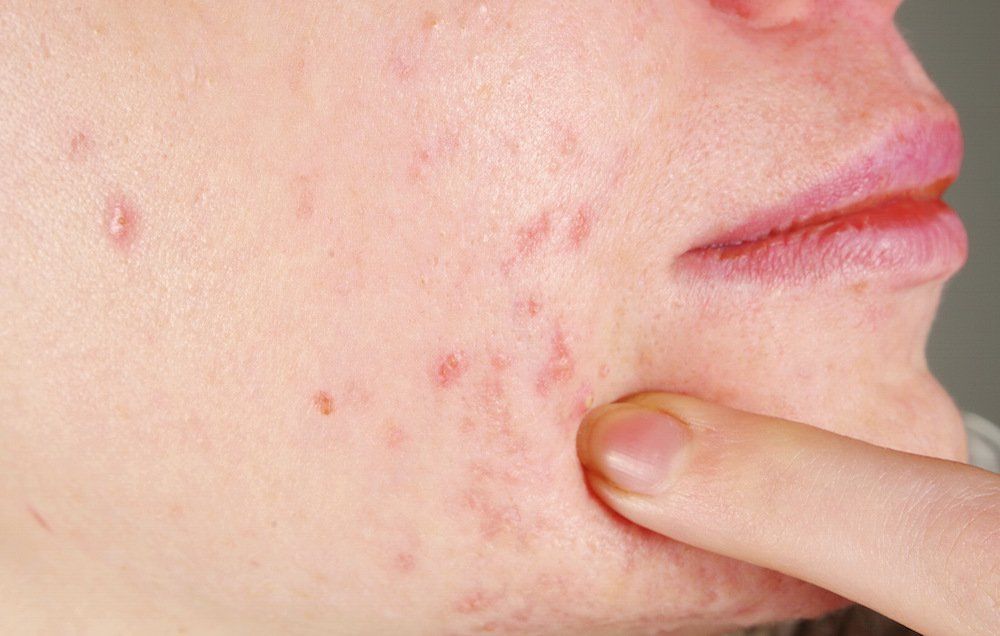
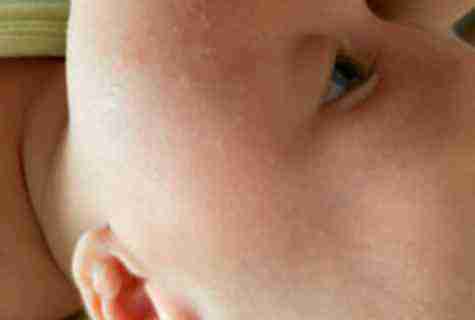
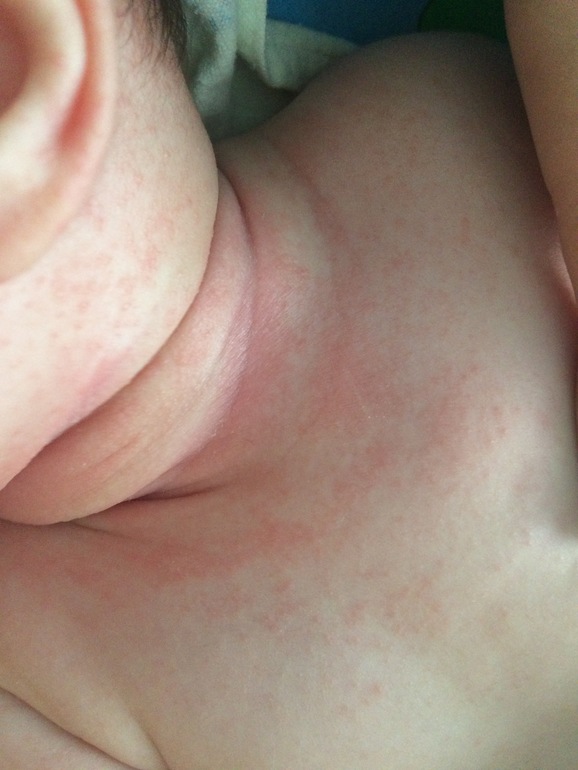
Какие заболевания могут вызывать красную сыпь на шее у взрослых. Как диагностировать причину высыпаний. Какие методы лечения применяются при различных видах сыпи на шее. Когда необходимо обратиться к врачу.
Основные причины появления красной сыпи на шее у взрослых
Красная сыпь на шее у взрослого человека может быть вызвана различными причинами. Наиболее распространенными из них являются:
- Аллергические реакции
- Инфекционные заболевания (скарлатина, корь, краснуха)
- Дерматиты (атопический, контактный)
- Экзема
- Псориаз
- Розовый лишай
- Крапивница
- Фолликулит
Аллергические реакции как причина сыпи на шее
Аллергия является одной из наиболее частых причин появления красной сыпи на шее у взрослых. Основные аллергены, способные вызвать высыпания:
- Пищевые продукты (цитрусовые, орехи, морепродукты)
- Лекарственные препараты
- Косметические средства и парфюмерия
- Бытовая химия
- Пыльца растений
- Укусы насекомых
При аллергической реакции сыпь обычно сопровождается зудом и жжением. Могут возникать отеки, покраснение кожи. В тяжелых случаях развивается анафилактический шок.

Инфекционные заболевания, вызывающие сыпь на шее
Скарлатина
Скарлатина — острое инфекционное заболевание, вызываемое бета-гемолитическим стрептококком группы А. Основные симптомы скарлатины:
- Высокая температура (до 39-40°C)
- Боль в горле
- Ярко-красная сыпь, начинающаяся с шеи и груди
- Бледный носогубный треугольник
- «Малиновый» язык
Сыпь при скарлатине мелкоточечная, на ощупь напоминает наждачную бумагу. Появляется на 1-2 день болезни и держится 3-7 дней, после чего начинает шелушиться.
Корь
Корь — острое вирусное заболевание, характеризующееся следующими симптомами:
- Высокая температура
- Кашель, насморк, конъюнктивит
- Пятна Бельского-Филатова-Коплика на слизистой щек
- Этапное появление сыпи (лицо, шея, туловище, конечности)
Коревая сыпь крупнопятнистая, склонна к слиянию. Появляется на 4-5 день болезни, держится 4-7 дней. После угасания оставляет пигментацию.
Дерматиты как причина высыпаний на шее
Атопический дерматит
Атопический дерматит — хроническое воспалительное заболевание кожи. Основные признаки:

- Сухость и зуд кожи
- Покраснение и отечность
- Мелкопапулезная сыпь
- Утолщение кожи при хроническом течении
У взрослых атопический дерматит часто локализуется на шее, локтевых и подколенных сгибах. Обострения провоцируются стрессом, аллергенами, изменениями погоды.
Контактный дерматит
Контактный дерматит развивается при непосредственном контакте кожи с раздражающими веществами или аллергенами. Характерные симптомы:
- Покраснение и отек кожи в месте контакта
- Зуд и жжение
- Мелкопузырьковая сыпь
- Шелушение
На шее контактный дерматит часто вызывают украшения, косметика, средства по уходу за кожей. Симптомы обычно проходят после устранения раздражителя.
Диагностика причин сыпи на шее
Для установления причины появления красной сыпи на шее у взрослого человека врач проводит следующие диагностические мероприятия:
- Сбор анамнеза и осмотр
- Общий и биохимический анализ крови
- Аллергологические пробы
- Бактериологическое исследование (при подозрении на инфекцию)
- Соскоб с кожи на грибы
- Биопсия кожи (при необходимости)
В некоторых случаях могут потребоваться дополнительные исследования — УЗИ, КТ, МРТ и др.
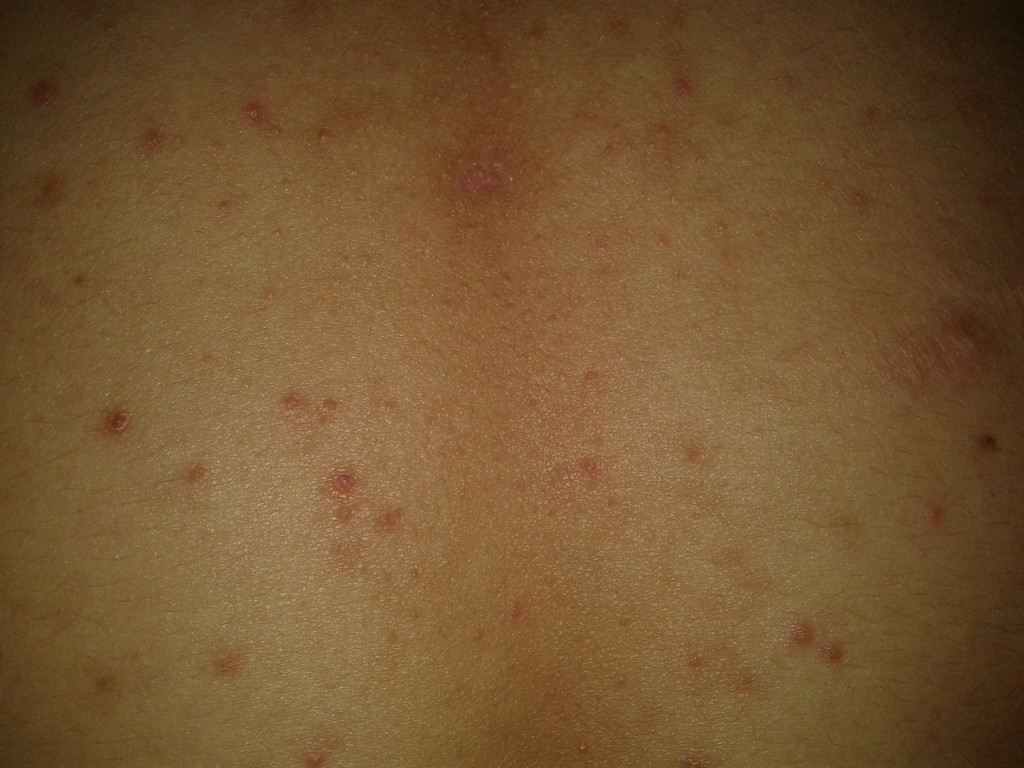
Методы лечения сыпи на шее у взрослых
- Антигистаминные препараты (при аллергии)
- Антибиотики (при бактериальных инфекциях)
- Противовирусные средства
- Глюкокортикостероиды (местно и системно)
- Иммуномодуляторы
- Противогрибковые препараты
- Увлажняющие и противозудные средства
Важно устранить провоцирующие факторы — аллергены, раздражители. При хронических заболеваниях может потребоваться длительная поддерживающая терапия.
Когда необходимо обратиться к врачу
Появление красной сыпи на шее у взрослого требует консультации дерматолога в следующих случаях:
- Сыпь сохраняется более 2-3 дней
- Появились общие симптомы — лихорадка, слабость
- Сыпь быстро распространяется
- Есть признаки инфицирования — гной, корочки
- Сыпь возникла после приема нового лекарства
При тяжелых аллергических реакциях, затруднении дыхания необходимо срочно вызвать скорую помощь.
Профилактика появления сыпи на шее
Для профилактики возникновения красной сыпи на шее рекомендуется:

- Избегать контакта с аллергенами и раздражителями
- Использовать гипоаллергенные средства по уходу за кожей
- Соблюдать правила личной гигиены
- Вести здоровый образ жизни, правильно питаться
- Избегать стрессов
- Своевременно лечить хронические заболевания
- Проходить вакцинацию от инфекционных болезней
При склонности к аллергии следует проконсультироваться с аллергологом для подбора индивидуальной схемы профилактики.
4 главных симптома скарлатины
Скарлатина – это инфекционное заболевание, которое развивается у некоторых людей со стрептококковой инфекцией горла. Чаще всего ею болеют дети в возрасте от 5 до 15 лет. Когда-то скарлатина считалась очень серьезной детской болезнью, но благодаря антибиотикам она стала менее опасной. Тем не менее если ее не лечить, она способна привести к серьезным осложнениям. Скарлатина у взрослых встречается очень редко, хотя симптомы и методы лечения одинаковы как для детей, так и для людей зрелого возраста. Из этой статьи вы узнаете, как распознать симптомы этого заболевания и как его лечить.
Главные признаки болезни включают:
- Красные высыпания. Высыпания выглядят как солнечные ожоги и на ощупь напоминают наждачную бумагу. Обычно сыпь начинает появляться на лице или шее, а затем распространяется на туловище, руки и ноги. Если надавить на покрасневшую кожу, она побледнеет.
- Образование красных полосок. Кожные складки вокруг паха, подмышек, локтей, коленей и шеи обычно становятся более красными, чем сама сыпь.

- Прилив крови к лицу (покраснение). При этом вокруг рта может образоваться бледное кольцо.
- «Клубничный» язык. У большинства больных язык становится более красным, а его поверхность неровной. Часто на ранней стадии заболевания на языке образуется белое покрытие.
Остальные симптомы скарлатины включают:
- Повышение температуры до 38,3 ͦ C или выше,
- Очень больное и красное горло, иногда – с белыми или желтоватыми пятнами,
- Трудности с глотанием,
- Увеличение лимфатических узлов на шее, которые очень чувствительны к прикосновениям,
- Тошноту или рвоту,
- Головную боль.
Как начинается скарлатина?
Все начинается с очень сильной боли в горле и высокой температуры. Иногда примерно в то же самое время язык становится более красным, а на его поверхности образуются белые пятнышки. Это делает его похожим на клубнику, поэтому данное явление и получило название «клубничный» язык. Это очень типичный признак скарлатины.
Это очень типичный признак скарлатины.
Следующий этап – появление красных высыпаний на щеках, груди и животе. Если провести рукой по груди или животу, чувствуется, что кожа стала немного грубоватой – прямо как мелкая наждачная бумага. Это еще один типичный для скарлатины симптом.
Когда нужно срочно обращаться к врачу?
Обязательно звоните доктору, если помимо боли в горле у ребенка появляются следующие признаки болезни:
- Повышение температуры до 38,9 ͦ C или выше,
- Отек или повышенная чувствительность желёз на шее,
- Красные высыпания.
Это инфекционное заболевание провоцируется крошечной бактерией под названием Стрептококк пиогенный. Данный микроб вызывает немало болезней, включая кожные инфекции, бронхит, пневмонию, а также инфекции сердца.
Иногда Стрептококк пиогенный вызывает только боль в горле – без высыпаний. В этом случае больному диагностируют стрептококковую инфекцию горла, или просто тонзиллит. При скарлатине стрептококковая бактерия выделяет токсины, которые распространяются по организму. Сыпь появляется именно из-за токсинов, и если их не уничтожить, они способны вызвать проблемы с сердцем или почками даже спустя годы.
При скарлатине стрептококковая бактерия выделяет токсины, которые распространяются по организму. Сыпь появляется именно из-за токсинов, и если их не уничтожить, они способны вызвать проблемы с сердцем или почками даже спустя годы.
Как передается скарлатина?
Легче всего микробы распространяются среди людей, которые находятся в тесном контакте. Члены семьи, дети из группы в детском саду и одноклассники распространяют инфекцию, когда чихают и кашляют. Иногда скарлатина передается через совместное использование полотенец, постельного белья и одежды.
После первого заражения у человека крайне низкий риск заболеть скарлатиной еще раз. У переболевшего вырабатывается иммунитет к бактерии. Однако возможно перенести повторную атаку болезни, так как существуют различные типы стрептококковой бактерии.
Перед появлением симптомов скарлатины проходит 2-4 дня после заражения. Ребенка необходимо изолировать от других деток на 24 часа после начала приема антибиотиков.
Как эту болезнь диагностируют?
На приеме врач:
- Осмотрит горло, гланды и язык,
- Прощупает шею, чтобы проверить, не увеличены ли лимфоузлы,
- Рассмотрит текстуру сыпи.

Иногда для подтверждения диагноза требуется выполнить мазок из горла. Затем полученный материал отправляют в лабораторию – для исследования под микроскопом.
Несмотря на то, что многие врачи ставят диагноз только на основании симптомов скарлатины и физического осмотра, мазок является очень важным методом исследования. Это объясняется тем, что несколько болезней имеют схожие признаки и могут требовать разных методов лечения.
Как лечить скарлатину?
Для лечения этой бактериальной инфекции назначается антибиотик. Необходимо убедиться, что ребенок прошел весь курс терапии, даже если ему очень быстро стало легче. Несоблюдение врачебных рекомендаций чревато развитием осложнений скарлатины. Это объясняется тем, что при неполном курсе приема антибиотиков инфекция может быть уничтожена не до конца.
Ребенку можно вернуться в школу через 24 часа с момента приема антибиотика, но только в том случае, если у него «упала» температура. Еще раз напоминаем, что скарлатина у детей и взрослых лечится одинаково.
Как облегчить состояние больного?
Чтобы уменьшить дискомфорт и болевые ощущения, врачи рекомендуют:
- Принимать обезболивающие и жаропонижающие средства. Детям можно принимать ибупрофен или парацетамол, которые помогут смягчить боль в горле и снизить температуру.
- Пить много жидкости – это поможет избежать обезвоживания и пересушивания в горле.
- Полоскать горло соленой водой, если ребенок достаточно взрослый, чтобы полоскать горло, не проглатывая раствор. Полоскания помогут немного смягчить боль в горле.
- Увлажнять воздух. Если дома есть увлажнитель, обязательно его используйте. Сухой воздух еще сильнее раздражает горло.
- Сосать леденцы. Для облегчения боли в горле дети старше 4-х лет могут сосать леденцы.
- Избегать раздражителей. Ни в коем случае не курите дома, так как табачный дым еще сильнее раздражает горло. Также не рекомендуется использовать чистящие средства, если в доме есть больной ребенок.
Каковы возможные осложнения скарлатины?
Прием антибиотиков значительно снижает риск развития осложнений, которые в наше время возникают достаточно редко. Но если они все-таки развиваются, то могут сильно «ударить» по здоровью. Осложнения скарлатины можно разделить на 2 категории:
Но если они все-таки развиваются, то могут сильно «ударить» по здоровью. Осложнения скарлатины можно разделить на 2 категории:
- Ранние, которые развиваются в течение нескольких дней,
- Поздние, которые могут побеспокоить через недели, месяцы и годы.
Ранние осложнения
На ранней стадии болезни могут возникать:
- Инфекции уха (средний отит, или отит среднего уха),
- Образование абсцессов (нарывов с гноем) в горле,
- Синусит,
- Пневмония,
- Менингит,
- Абсцесс головного мозга.
Поздние осложнения скарлатины
Они встречаются очень редко и могут развиваться спустя месяцы и даже годы после того, как инфекция была уничтожена. Эти осложнения являются результатом иммунных реакций, которые протекают в тканях организма. Проблемой в данном случае являются не сами по себе микробы, а именно защитные реакции. Когда такое происходит, у человека развиваются 2 болезни:
- Ревматическая лихорадка (ревматизм), которая способна повредить сердце,
- Повреждение почек (гломерулонефрит).

Вот почему так важно строго придерживаться врачебных рекомендаций и ни в коем случае не прерывать прием антибиотиков раньше времени. Даже если вашему ребенку стало легче, он должен пройти весь курс антибиотиков. Полноценное лечение скарлатины – это залог быстрого выздоровления и предупреждения осложнений.
Источники:
- Scarlet Fever: A Group A Streptococcal Infection, National Center for Immunization and Respiratory Diseases, Division of Bacterial Diseases,
- Scarlet fever, Mayo Clinic,
- Scarlet Fever, Patient.info.
бакериальная инфекция
инфекция
терапевт
Профилактика кори
Главная / Пациентам / Перечень публикаций / Профилактика кори
Профилактика кори
В настоящее время ситуация по заболеваемости корью в Российской Федерации стабильна, но имеется опасность завоза случаев кори в связи с прибытием беженцев с Украины, мигрантов из ближнего зарубежья и при выезде туристов и паломников в неблагоприятные страны по кори.
Корь – острое инфекционное вирусное заболевание с высоким уровнем восприимчивости, которое характеризуется высокой температурой, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
Пути передачи:
* Воздушно-капельный, вирус выделяется во внешнюю среду с капельками слизи при кашле, чихании и с воздухом переносится на большие расстояния – в другие помещения, этажи.
Источник инфекции:
* Больной корью заразен для окружающих с последних дней инкубационного периода (за 2-5 дней до клинических проявлений) и до 4-го дня после высыпаний.
Кто болеет:
* Не болевшие корью и не имеющие прививки от кори.
Иммунитет:
* Новорожденные дети имеют иммунитет, переданный им от матерей, если те переболели корью или были привиты от кори ранее. Этот иммунитет сохраняется первые 3 месяца жизни.
* После перенесенного заболевания развивается стойкий иммунитет, повторное заболевание корью человека, без сопутствующей патологии иммунной системы, сомнительно, хотя и такие случаи описаны.
Симптомы:
* Инкубационный период до 21 дня, чаще 9 – 11 дней.
* Острое начало – подъем температуры до 38 – 40 ºС.
* Сухой «лающий» кашель, осиплость голоса, насморк.
* Светобоязнь, головная боль, отёк век и покраснение конъюнктивы.
* Гиперемия зева и коревая энантема – красные пятна на твердом и мягком нёбе.
* На 2-ой день болезни на слизистой щек у коренных зубов появляются мелкие белесые пятнышки, окруженные узкой красной каймой.
* Поэтапное появление сыпи на 4 – 5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом ее характерное отличие от краснухи, сыпь при которой не сливается).
* Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализируется, сыпь темнеет, буреет, пигментируется,
шелушится (в той же последовательности, что и высыпания).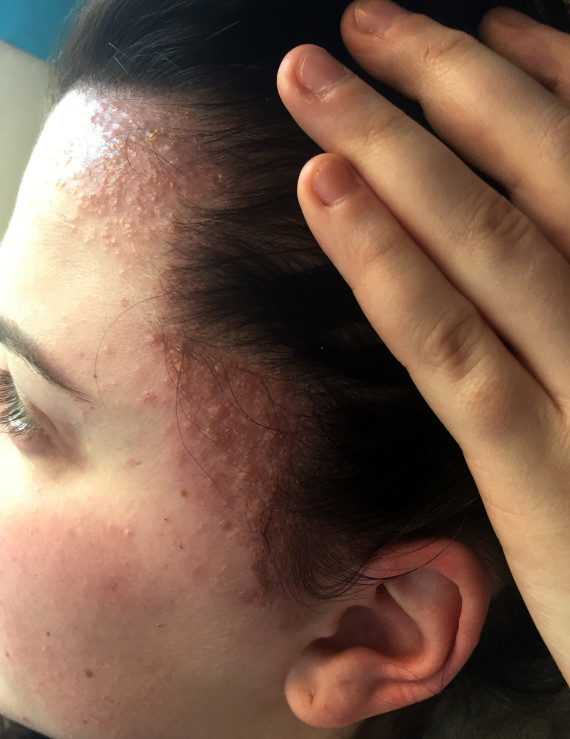 Пигментация сохраняется 1 – 1,5 недели.
Пигментация сохраняется 1 – 1,5 недели.
Осложнения:
Вирус кори снижает общий и местный иммунитет, в результате снижается сопротивляемость организма и развиваются осложнения:
* Ларингит
* Бронхиолит
* Энцефалит
* Менингит
* Пневмония
* Поражение зрительного и слухового нервов
* Отит
* Конъюнктивит
* Стоматит
* Гепатит и др.
При появлении первых признаков заболевания необходимо:
* остаться дома
* ограничить контакты
* срочно вызвать врача на дом!
Профилактика:
Единственный эффективный метод защиты от кори – ВАКЦИНАЦИЯ!
В соответствии с Национальным календарем профилактических прививок Российской Федерации прививки против кори проводятся детям в 1 год и в 6 лет и взрослым до 55 лет, не болевшим и не привитым против этой инфекции по схеме.
Основные факты
* Корь является одной из основных причин смерти среди детей раннего возраста, даже несмотря на наличие безопасной и эффективной по стоимости вакцины.
По данным ВОЗ
* В глобальных масштабах в 2014 году зарегистрировано 114 900 случаев смерти от кори — почти 314 случаев в день или 13 случаев в час.
* За период с 2000 по 2014 год противокоревая вакцинация привела к снижению глобальной смертности от кори на 79%.
* В 2014 году около 85% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни в ходе оказания регулярных медицинских услуг, по сравнению с 73% в 2000 году.
* В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам, 17,1 миллиона случаев смерти, сделав вакцину от кори одним из наиболее выгодных достижений общественного здравоохранения.
Корь острое инфекционное вирусное заболевание с высоким уровнем восприимчивости, которое характеризуется высокой температурой, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
По оценкам ВОЗ, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире, даже несмотря на наличие безопасной и эффективной вакцины. По оценкам, в 2014 году от кори умерло 114 900 человек, большинство из которых дети в возрасте до 5 лет.
Пути передачи
Вирус кори обычно передается через прямой контакт, а также по воздуху, инфицирует слизистую оболочку, а затем распространяется по организму. Корь является болезнью человека. Животные корью не болеют.
Вакцинация оказала значительное воздействие на снижение смертности от кори. В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам ВОЗ, 17,1 миллиона случаев смерти.
Признаки и симптомы
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 10-12 дней после воздействия вируса и продолжается от 4 до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса.
Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса.
Большинство смертельных случаев кори происходит из-за осложнений, связанных с этой болезнью. Чаще всего осложнения развиваются у детей в возрасте до пяти лет или у взрослых людей старше 20 лет. Самые серьезные осложнения включают слепоту, энцефалит, который приводит к отеку головного мозга, тяжелую диарею и связанное с ней обезвоживание, ушные инфекции и тяжелые инфекции дыхательных путей, такие как пневмония. Тяжелое течение кори регистрируется у детей младшего возраста, которые получают недостаточное питание и испытывают недостаток витамина А, или чья иммунная система ослаблена ВИЧ/СПИДом или другими болезнями.
Риску развития тяжелых осложнений подвергаются инфицированные женщины во время беременности.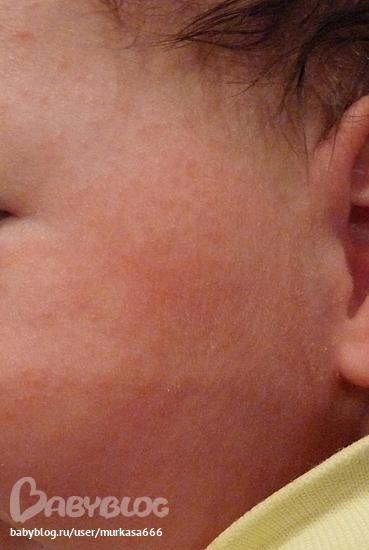 Беременность может заканчиваться самопроизвольным абортом или преждевременными родами. У людей, переболевших корью, вырабатывается иммунитет против нее на всю оставшуюся жизнь.
Беременность может заканчиваться самопроизвольным абортом или преждевременными родами. У людей, переболевших корью, вырабатывается иммунитет против нее на всю оставшуюся жизнь.
Кто подвергается риску?
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску. Любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, кто не выработал иммунитет после вакцинации.
Передача инфекции
Высококонтагиозный вирус кори распространяется при кашле и чихании, тесных личных контактах или непосредственном контакте с инфицированными выделениями из носоглотки.
Вирус остается активным и контагиозным в воздухе или на инфицированных поверхностях в течение 2 часов. Он может быть передан инфицированным человеком на протяжении периода времени, начинающегося за 4 дня до появления у него сыпи и заканчивающегося через 4 дня после ее появления.
Экзема на шее: симптомы, лечение и профилактика
У человека, заметившего зудящую сыпь на шее, может быть экзема. Экзема относится к группе кожных заболеваний, которые часто появляются на лице и шее.
Двумя примерами экземы, которая может поражать шею, являются атопический дерматит (AD) и контактный дерматит (CD).
В этой статье обсуждается, что такое экзема, как она проявляется на шее и симптомы экземы на шее. Также рассматривается, как лечить и предотвращать симптомы экземы.
Экзема относится к группе состояний, вызывающих зуд и раздражение на коже.
Экзема может поражать людей всех возрастов, а симптомы могут варьироваться от очень легких до тяжелых. Он может поражать многие участки кожи, в том числе кожу на шее.
AD и CD являются двумя распространенными типами экземы.
AD — кожное заболевание, которое может развиться в любом возрасте. Он вызывает зудящие высыпания и может появиться на любом участке кожи. Однако, по данным Ассоциации Американской академии дерматологии, он чаще появляется на шее у детей в возрасте 2 лет и старше.
БК возникает при контакте кожи с раздражителем или аллергеном. БК обычно развивается на лице и шее, а также в подмышечных впадинах, волосистой части головы и на верхней части стоп.
Группа состояний очень распространена. Более 31 миллиона человек в Соединенных Штатах страдают каким-либо видом экземы.
Симптомы экземы могут варьироваться от человека к человеку по тяжести и проявлению.
Те, у кого развивается БК на шее, могут испытывать:
- зуд кожи
- болезненность кожи
- сыпь
- ощущение жжения или покалывания
- заполненные жидкостью волдыри, которые могут сочиться или оставлять корки и чешуйки
- чрезмерно сухая кожа
Если АД появляется на шее, у человека может появиться зудящий участок кожи. Расчесывание может привести к появлению сыпи, которая будет красной на светлой коже и темно-коричневой, фиолетовой или серой на темной коже. Кожа может стать воспаленной и мокнуть, а также выделять жидкость и кровь, если человек царапает ее.
Со временем расчесывание может привести к утолщению кожи.
У большинства людей экзема вызывает легкий или умеренный зуд. Однако у некоторых людей зуд может быть сильным. Они могут заметить, что их симптомы различаются по интенсивности, уменьшаясь и ухудшаясь в разное время.
Экзема и псориаз — кожные заболевания, которые могут вызывать появление сухих, толстых и пятнистых участков кожи.
Псориаз имеет четко очерченные, толстые, шелушащиеся участки кожи и обычно возникает на таких участках, как локти и колени. Это также может произойти на лице, ягодицах и коже головы.
На белой коже псориаз выглядит красным или розовым. На черной коже он может казаться фиолетовым, серым или темно-коричневым. Псориаз обычно вызывает легкий зуд.
Сыпь при экземе может быть не такой четкой и часто иметь круглые пятна. Они могут варьироваться в цвете от красного до коричневато-серого.
Дерматолог сможет правильно диагностировать экзему или псориаз.
У человека может развиться БК из-за раздражителя или аллергена. Это могут быть средства по уходу за кожей и парфюмерия.
Это могут быть средства по уходу за кожей и парфюмерия.
CD может появиться везде, где человек применил аллерген. Например, нанесение духов на шею может привести к появлению кожной сыпи в той же области.
Примеры раздражителей, которые могут привести к БК на шее, включают:
- моющие средства
- кремы и лосьоны для кожи
- мыло
- духи
- ювелирные изделия, содержащие металлы, такие как никель 7 , но исследования показывают, что есть генетический компонент.
- Приложите прохладный компресс.
- Наносите лосьон с каламином или принимайте ванны с коллоидной овсянкой.
- Применяйте и принимайте любые лекарства, которые пропишет дерматолог.

- рецептурные и безрецептурные кремы и мази, такие как кортикостероиды
- пероральные препараты, включая биопрепараты и иммунодепрессанты
- фототерапия
- Увлажнение после купания.
- Выбирайте средства по уходу за кожей без запаха.
- Используйте теплую воду для купания.
- Используйте моющие средства без запаха.
- Стирайте новую одежду перед тем, как надеть ее.

- участок опухшей, болезненной кожи
- кожа теплая на ощупь
- участки кожи с выделениями или гной
- зуд кожи
- болезненность кожи
- сыпь
- ощущение жжения или покалывания
- заполненные жидкостью волдыри, которые могут сочиться или оставлять корки и чешуйки
- чрезмерно сухая кожа
- моющие средства
- кремы и лосьоны для кожи
- мыло
- духи
- ювелирные изделия, содержащие металлы, такие как никель 7 , но исследования показывают, что есть генетический компонент.
- Приложите прохладный компресс.

- Наносите лосьон с каламином или принимайте ванны с коллоидной овсянкой.
- Применяйте и принимайте любые лекарства, которые пропишет дерматолог.
- рецептурные и безрецептурные кремы и мази, такие как кортикостероиды
- пероральные препараты, включая биопрепараты и иммунодепрессанты
- фототерапия
- Увлажнение после купания.
- Выбирайте средства по уходу за кожей без запаха.

- Используйте теплую воду для купания.
- Стирайте новую одежду перед тем, как надеть ее.
У некоторых людей с атопическим дерматитом имеется мутация гена, ответственного за поддержание защитного внешнего слоя кожи.
Когда организм человека не вырабатывает достаточного количества этого белка, кожный барьер позволяет влаге легче испаряться, делая кожу более уязвимой для раздражителей, вирусов и бактерий.
Кроме того, вероятность развития атопического дерматита у человека может быть выше, если у него есть семейная история экземы, других кожных заболеваний или аллергии.
Человек с экземой также может иметь сверхактивную иммунную систему. Когда человек с экземой сталкивается с обычным триггером внутри или снаружи своего тела, это может привести к воспалению. Это воспаление вызывает зуд и сыпь.
Врач может осмотреть кожу человека во время обострения, чтобы диагностировать экзему на шее.
Во время диагностики врач может спросить человека или лица, осуществляющего уход, о сопутствующих симптомах и обсудить историю болезни человека.
Если врач подозревает, что причиной может быть аллергия, он может порекомендовать тест на аллергию.
Если причиной является CD, человек должен избегать раздражителя. Сыпь должна исчезнуть без лечения с течением времени.
Тем временем человек может сделать следующее, чтобы уменьшить зуд:
Люди также должны избегать нанесения косметики, кремов или макияжа.
Несмотря на то, что лекарства от AD не существует, существуют методы лечения, помогающие справиться с симптомами и уменьшить их.
Лечение варьируется от человека к человеку в зависимости от возраста и тяжести симптомов. Варианты лечения включают:
Человек должен поговорить с врачом, чтобы определить наилучший курс лечения .
Домашнее лечение
Чтобы облегчить симптомы экземы на шее в домашних условиях, человек может попробовать следующее:
Узнайте больше о 12 лучших натуральных средствах от экземы здесь.
Профилактика является важной частью лечения обострений экземы.
Самый важный шаг, который человек может предпринять для предотвращения воспалений, — это ежедневное увлажнение кожи.
При появлении экземы на шее человек должен искать вещества, которые вступают в контакт с кожей в этой области, чтобы выявить триггеры.
В дополнение к избеганию внешних триггеров, управление стрессом и работа с врачом, чтобы найти мягкий, увлажняющий уход за кожей, также могут помочь предотвратить вспышки.
Люди с экземой подвержены повышенному риску бактериальных или вирусных инфекций кожи.
Национальный институт аллергии и инфекционных заболеваний отмечает, что 60–90% людей с экземой имеют на коже бактерию под названием Staphylococcus aureus. У многих из них разовьется стафилококковая инфекция.
Человек может не расчесывать кожу и постоянно увлажнять ее, чтобы снизить риск развития кожной инфекции. Эти шаги могут предотвратить растрескивание кожи и кровотечение.
Эти шаги могут предотвратить растрескивание кожи и кровотечение.
Кроме того, у человека с атопическим дерматитом повышен риск развития тяжелой инфекции в результате вакцинации против оспы, и ему не следует ее получать.
Человек с экземой должен работать с дерматологом, чтобы разработать план лечения для лечения своих симптомов. Им следует обратиться к врачу, если они заметят какие-либо новые или ухудшающиеся симптомы или изменения на коже.
Любой человек с экземой должен немедленно обратиться к врачу, если он заметит какие-либо признаки кожной инфекции, в том числе:
Вышеуказанные симптомы могут сопровождаться лихорадкой и общим чувством дискомфорта.
Экзема — это распространенная группа кожных заболеваний, характеризующихся участками сухой, зудящей кожи с сыпью.
CD и AD — это два типа экземы, которые могут поражать шею.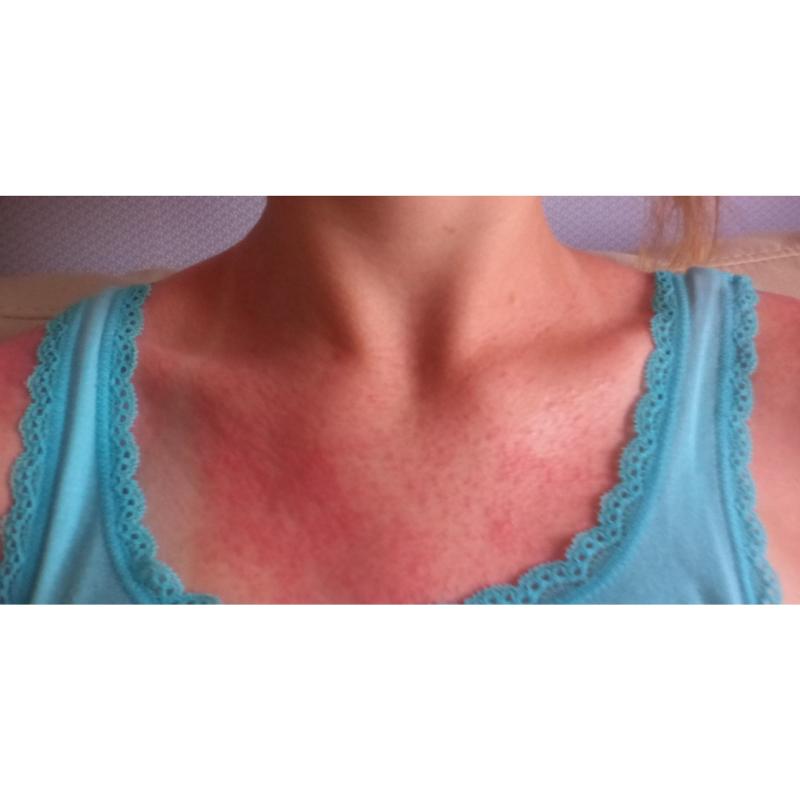
Лекарства от экземы нет, но лечение, правильный уход за кожей и изменение образа жизни могут помочь человеку избежать обострений.
Экзема на шее: симптомы, лечение и профилактика
У человека, который замечает зудящую сыпь на шее, может быть экзема. Экзема относится к группе кожных заболеваний, которые часто появляются на лице и шее.
Двумя примерами экземы, которая может поражать шею, являются атопический дерматит (AD) и контактный дерматит (CD).
В этой статье обсуждается, что такое экзема, как она проявляется на шее и симптомы экземы на шее. Также рассматривается, как лечить и предотвращать симптомы экземы.
Экзема относится к группе состояний, вызывающих зуд и раздражение на коже.
Экзема может поражать людей всех возрастов, а симптомы могут варьироваться от очень легких до тяжелых. Он может поражать многие участки кожи, в том числе кожу на шее.
AD и CD являются двумя распространенными типами экземы.
AD — кожное заболевание, которое может развиться в любом возрасте. Он вызывает зудящие высыпания и может появиться на любом участке кожи. Однако, по данным Ассоциации Американской академии дерматологии, он чаще появляется на шее у детей в возрасте 2 лет и старше.
Он вызывает зудящие высыпания и может появиться на любом участке кожи. Однако, по данным Ассоциации Американской академии дерматологии, он чаще появляется на шее у детей в возрасте 2 лет и старше.
БК возникает при контакте кожи с раздражителем или аллергеном. БК обычно развивается на лице и шее, а также в подмышечных впадинах, волосистой части головы и на верхней части стоп.
Группа состояний очень распространена. Более 31 миллиона человек в Соединенных Штатах страдают каким-либо видом экземы.
Симптомы экземы могут варьироваться от человека к человеку по тяжести и проявлению.
Те, у кого развивается БК на шее, могут испытывать:
Если АД появляется на шее, у человека может появиться зудящий участок кожи. Расчесывание может привести к появлению сыпи, которая будет красной на светлой коже и темно-коричневой, фиолетовой или серой на темной коже. Кожа может стать воспаленной и мокнуть, а также выделять жидкость и кровь, если человек царапает ее.
Расчесывание может привести к появлению сыпи, которая будет красной на светлой коже и темно-коричневой, фиолетовой или серой на темной коже. Кожа может стать воспаленной и мокнуть, а также выделять жидкость и кровь, если человек царапает ее.
Со временем расчесывание может привести к утолщению кожи.
У большинства людей экзема вызывает легкий или умеренный зуд. Однако у некоторых людей зуд может быть сильным. Они могут заметить, что их симптомы различаются по интенсивности, уменьшаясь и ухудшаясь в разное время.
Экзема и псориаз — кожные заболевания, которые могут вызывать появление сухих, толстых и пятнистых участков кожи.
Псориаз имеет четко очерченные, толстые, шелушащиеся участки кожи и обычно возникает на таких участках, как локти и колени. Это также может произойти на лице, ягодицах и коже головы.
На белой коже псориаз выглядит красным или розовым. На черной коже он может казаться фиолетовым, серым или темно-коричневым. Псориаз обычно вызывает легкий зуд.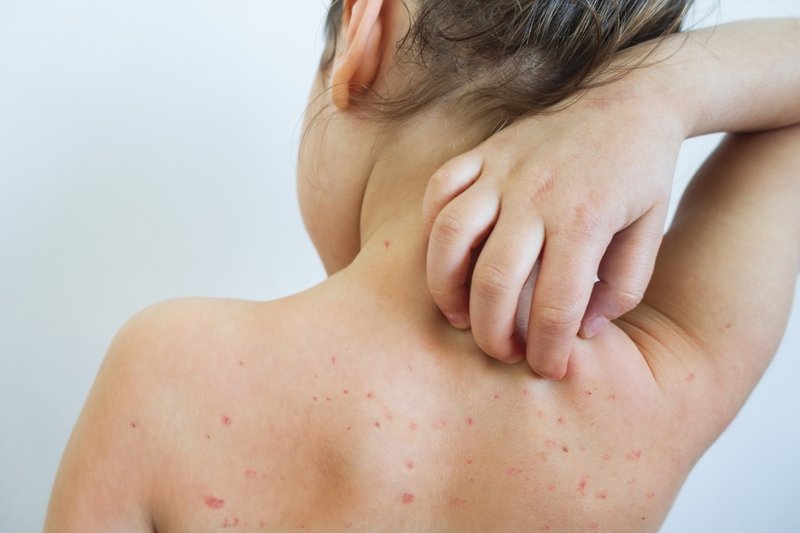
Сыпь при экземе может быть не такой четкой и часто иметь круглые пятна. Они могут варьироваться в цвете от красного до коричневато-серого.
Дерматолог сможет правильно диагностировать экзему или псориаз.
У человека может развиться БК из-за раздражителя или аллергена. Это могут быть средства по уходу за кожей и парфюмерия.
CD может появиться везде, где человек применил аллерген. Например, нанесение духов на шею может привести к появлению кожной сыпи в той же области.
Примеры раздражителей, которые могут привести к БК на шее, включают:
У некоторых людей с атопическим дерматитом имеется мутация гена, ответственного за поддержание защитного внешнего слоя кожи.
Когда организм человека не вырабатывает достаточного количества этого белка, кожный барьер позволяет влаге легче испаряться, делая кожу более уязвимой для раздражителей, вирусов и бактерий.
Кроме того, вероятность развития атопического дерматита у человека может быть выше, если у него есть семейная история экземы, других кожных заболеваний или аллергии.
Человек с экземой также может иметь сверхактивную иммунную систему. Когда человек с экземой сталкивается с обычным триггером внутри или снаружи своего тела, это может привести к воспалению. Это воспаление вызывает зуд и сыпь.
Врач может осмотреть кожу человека во время обострения, чтобы диагностировать экзему на шее.
Во время диагностики врач может спросить человека или лица, осуществляющего уход, о сопутствующих симптомах и обсудить историю болезни человека.
Если врач подозревает, что причиной может быть аллергия, он может порекомендовать тест на аллергию.
Если причиной является CD, человек должен избегать раздражителя. Сыпь должна исчезнуть без лечения с течением времени.
Тем временем человек может сделать следующее, чтобы уменьшить зуд:
Люди также должны избегать нанесения косметики, кремов или макияжа.
Несмотря на то, что лекарства от AD не существует, существуют методы лечения, помогающие справиться с симптомами и уменьшить их.
Лечение варьируется от человека к человеку в зависимости от возраста и тяжести симптомов. Варианты лечения включают:
Человек должен поговорить с врачом, чтобы определить наилучший курс лечения .
Домашнее лечение
Чтобы облегчить симптомы экземы на шее в домашних условиях, человек может попробовать следующее:
Узнайте больше о 12 лучших натуральных средствах от экземы здесь.
Профилактика является важной частью лечения обострений экземы.
Самый важный шаг, который человек может предпринять для предотвращения воспалений, — это ежедневное увлажнение кожи.
При появлении экземы на шее человек должен искать вещества, которые вступают в контакт с кожей в этой области, чтобы выявить триггеры.
В дополнение к избеганию внешних триггеров, управление стрессом и работа с врачом, чтобы найти мягкий, увлажняющий уход за кожей, также могут помочь предотвратить вспышки.
Люди с экземой подвержены повышенному риску бактериальных или вирусных инфекций кожи.
Национальный институт аллергии и инфекционных заболеваний отмечает, что 60–90% людей с экземой имеют на коже бактерию под названием Staphylococcus aureus.